继发性甲状旁腺功能亢进症合并甲状腺乳头状癌患者的临床特征
陈博婕,史 苑,尹新璐,费梦嘉,王家东,徐雅男
继发性甲状旁腺功能亢进症(secondary hyperparathyroidism,sHPT)是由慢性肾衰、肠吸收不良和维生素D 缺乏或抵抗等疾病导致的长期钙磷代谢紊乱所引起的常见并发症[1]。大部分终末期肾病(end-stage renal disease,ESRD)患者均存在甲状旁腺激素(parathyroid hormone,PTH)水平的升高[1]。研究表明,ESRD 患者的恶性肿瘤发病率高于正常人群,这与ESRD 患者DNA 修复异常、透析过程中细胞因子的释放、免疫缺陷以及肾衰导致促癌物质无法充分消除等因素有关[2]。
甲状腺癌是内分泌系统中最常见的恶性肿瘤[3]。据统计,2015 年中国甲状腺癌发病率约为9.61/100 万人[4],其中甲状腺乳头状癌(papillary thyroid carcinoma,PTC)约占85%,是最常见的类型[5]。ESRD 患者多发的恶性肿瘤类型中就包括甲状腺癌[6]。有研究资料显示,ESRD 患者中的PTC 发病率约为1.65/1 000 人年,是普通人群的10 倍[6]。目前,有关sHPT 与甲状腺癌尤其是sHPT 与PTC 之间关系的研究还较少,并且在中国人群中尚未开展大规模的高质量临床研究。
本研究收集2017 年4 月—2020 年12 月 在上海交通大学医学院附属仁济医院头颈外科因sHPT 接受手术治疗的患者的资料,根据术后病理分为sHPT 不伴PTC 组与sHPT 伴PTC 组,比较sHPT 伴PTC 组与单纯PTC 组之间临床特征的差异,探讨sHPT 与PTC 之间的关联及其临床特征。
1 资料与方法
1.1 临床资料
1.1.1 病例选择标准
病例纳入标准:(1)因sHPT 首次接受手术治疗;(2)手术术式为甲状旁腺全切加自体移植(total parathyroidectomy with autotransplantation,tPTx+AT)合并甲状腺癌根治术;(3)有术前及术后血清PTH 以及血钙和血磷的资料;(4)术后病理证实为甲状旁腺增生或腺瘤以及PTC。
病例排除标准:(1)非首次手术;(2)伴发其他恶性肿瘤;(3)有肾移植史;(4)特殊病理类型PTC。
1.1.2 一般资料
收集2017 年4 月—2020 年12 月在上海交通大学医学院附属仁济医院头颈外科因sHPT接受手术治疗的219 例患者,其中男性102 例、女性117 例;平均年龄为(53.31±11.51)岁。sHPT 的手术指征为颈部超声或99mTc-MIBI 甲状旁腺显像提示甲状旁腺明显增生且包括以下情况:(1)持续性全段PTH(iPTH)水平高于800 pg/mL;(2)经内科治疗后,血钙水平仍高于2.55 mmol/L(正常值:2.11~2.55 mmol/L);(3)诊断为肾性骨营养不良;(4)不符合(2)或(3)的情况,但是患者因骨痛和皮肤瘙痒等症状而有强烈的手术意愿[7-8]。根据年龄、性别和体质指数,选择同时期因甲状腺结节或甲状腺恶性肿瘤接受住院治疗的50 例PTC 患者,设为单纯PTC 组。
1.1.3 评估标准
收集患者的透析类型和时长以及是否有骨痛或皮肤瘙痒等症状的临床资料,部分的术前实验室检查数据来源于入院病史,病理诊断依据术中冰冻病理诊断结果结合术后石蜡病理诊断结果。体质指数≤18.5 为低体质指数,体质指数≥24.0为高体质指数[9]。术前血清PTH 水平>800 pg/mL 为术前高PTH。术前血钙水平>2.55 mmol/L为术前高血钙。
1.1.4 手术方案
全身麻醉后,甲状旁腺手术采用tPTx +AT,将30~50 mg 非结节状增生的甲状旁腺组织埋入前臂。对于伴有甲状腺结节的患者,如果术中冰冻病理诊断提示PTC,则行患侧腺叶全切除+患侧Ⅵ区淋巴结清扫术;如果中冰冻病理诊断提示甲状腺良性肿瘤,则行患侧腺叶次全切除术;如果术前CT 检查或穿刺提示颈侧区淋巴结转移,则同时行Ⅱ、Ⅲ和Ⅳ区淋巴结清扫术。
1.2 统计学方法
应用SPSS 20.0 软件进行统计学分析。计数资料以n(%)表示,计量资料以或中位数(范围)表示。符合正态分布的计量资料,根据需要采用t检验或配对t检验;不符合正态分布的计量资料,根据需要采用非参数检验。计数资料的比较采用χ2检验或Fisher 确切概率法。二分类变量与因变量之间的关系采用logistic 回归分析。P<0.05 为差异有统计学意义。
2 结果
2.1 sHPT 患者的临床特征
2017 年4 月—2020 年12 月在上海交通大学医学院附属仁济医院头颈外科因sHPT 接受手术治疗的219 例患者,其中男性102 例、女性117 例;平均年龄为(53.31±11.51)岁;中位体质指数 为22.49(范围:20.95~24.38);138 例接受血液透析,81 例接受腹膜透析,平均透析时长为(6.04±4.53)年;101 例有骨痛,36 例有皮肤瘙痒,22 例同时有骨痛和皮肤瘙痒;术前血清PTH 水平为(1 680.76±683.58)pg/mL ;80 例接受甲状腺联合切除,其中65 例为甲状腺良性肿瘤、15 例为PTC。219 例sHPT 患者的临床资料见表1。

表1 219 例sHPT 患者的临床特征Table 1 The features of 219 patients with sHPT
2.2 sHPT 伴PTC 与sHPT 不伴PTC 患者临床特征的比较
根据术后病理分为sHPT 不伴PTC 组(204例)与sHPT 伴PTC 组(15 例)。2 组术前血清促甲状腺激素(thyroid stimulating hormone,TSH)(P=0.021)、甲状腺球蛋白(thyroglobulin,Tg)(P=0.008)、PTH(P=0.002)、钙(P=0.031)、磷(P=0.026)、25(OH)D(P=0.027)和 碱性磷酸酶(alkaline phosphatase,ALP)(P=0.009)水平的差异均有统计学意义(表2)。
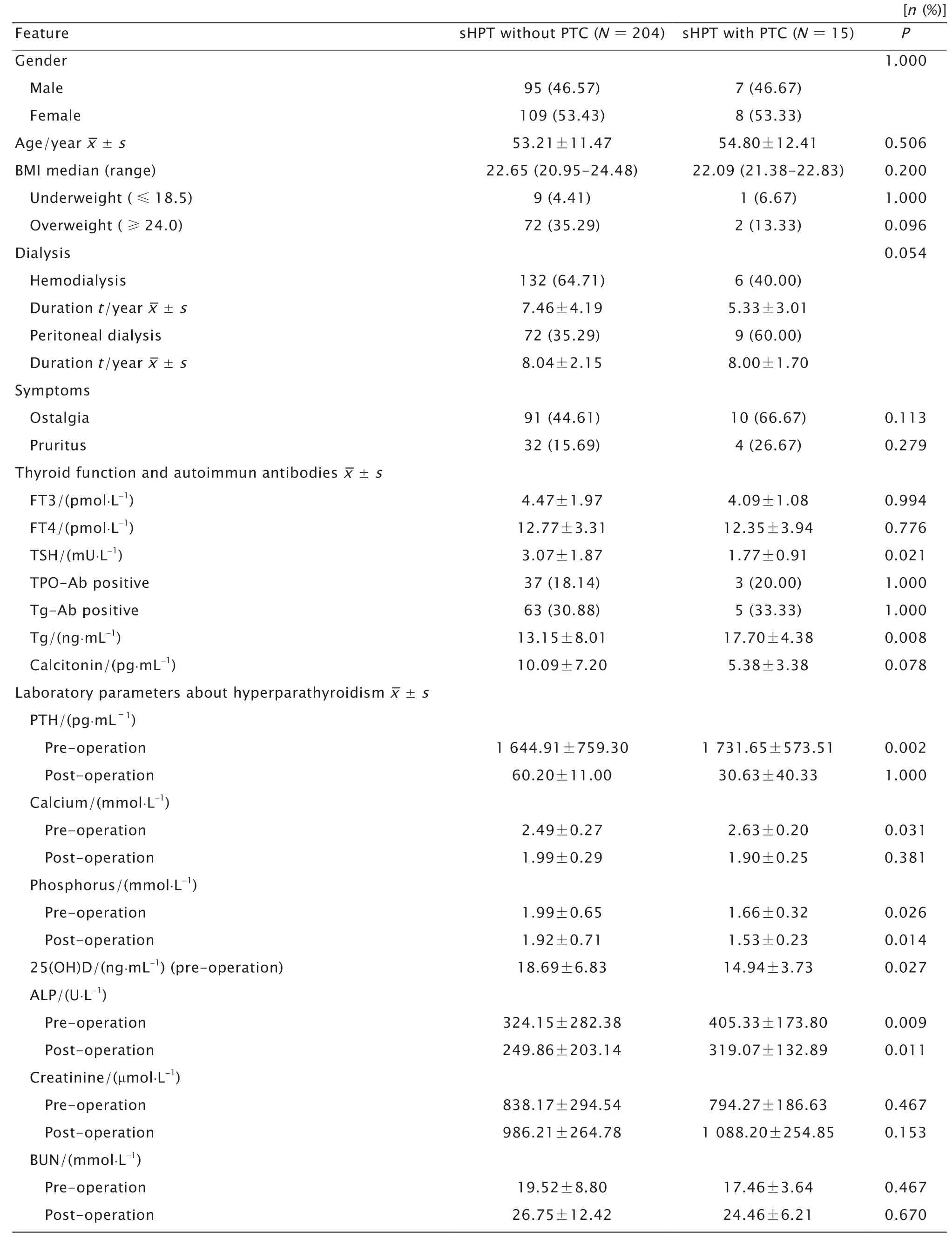
表2 sHPT 伴与不伴PTC 患者临床特征的比较Table 2 The comparison of clinical features between sHPT patients with or without PTC
将透析类型、高体质指数以及术前血清TSH、Tg、降钙素、PTH、钙、磷和25(OH)D水平等指标纳入二元logistic 回归分析,结果显示腹膜透析[比值比:45.213(95%置信区间:1.501~28.648)]、血清钙水平较高[比值比:45.213(95% 置信区间:1.978~1 033.738)]、血清降钙素水平较低[比值比:0.817(95%置信区间:0.693~0.963)]和血清TSH 水平较低[比值比:0.474(95% 置信区间:0.247~0.912)]是sHPT 伴PTC 的危险因素。
2.3 sHPT 伴PTC 与单纯PTC 患者临床特征的比较
sHPT 伴PTC 患者15 例,其中男性7 例、女性8 例;平均年龄为(54.80±12.41)岁;肿瘤最大径为(0.41±0.22)cm;肿瘤组织伴淋巴细胞浸润2 例;双侧甲状腺均有癌灶6 例;多发癌灶(包括双侧癌以及单侧多发癌灶)7 例;Ⅵ区淋巴结转移10 例;双侧全切+双侧中央区淋巴结清扫6 例(双侧癌),患侧全切+患侧中央区淋巴结清扫+对侧次全切3 例(单侧癌伴对侧良性结节),患侧全切+中央区淋巴结清扫6 例(包括单侧单发癌灶和单侧多发癌灶)。
与单纯PTC 患者相比,sHPT 伴PTC 患者的甲状腺功能略减退(FT3:P=0.006;FT4:P=0.008)、血清Tg 和降钙素水平更高(Tg:P<0.001;降钙素:P<0.001)、血清25(OH)D 水平更低(P<0.001)、血清ALP 水平更高(P<0.001)以及双侧癌灶(P=0.024)、多发癌灶(P=0.020)和VI 区淋巴结转移(P=0.043)更多(表3)。

表3 sHPT 伴PTC 患者与单纯PTC 患者临床特征的比较Table 3 The comparisons of clinical features between sHPT patients with PTC and patients with PTC
此外,2组患者的淋巴细胞绝对计数(P<0.001)、中性粒细胞与淋巴细胞计数比值(neutrophil to lymphocyte ratio,NLR)(P=0.006)、血红蛋白浓度(P<0.001)、血小板计数(P=0.034)和纤维蛋白原浓度(P=0.017)的差异均有统计学意义。
3 讨论
近年来,世界范围内慢性肾病(chronic kidney disease,CKD)和ESRD 患者的人数均有所增加,其中约30%的患者会发生sHPT[10]。sHPT 的主要临床症状包括骨痛、皮肤瘙痒和骨骼畸形,患者多有多发骨折史[1]。此外,sHPT亦是ESRD 患者发生心血管事件的独立危险因素[1,10],由此可见治疗sHPT 对于改善ESRD 患者的生活质量、减少不良事件以及提高生存率均有重要作用。目前,sHPT 的治疗方法包括药物治疗和手术干预,常用药物包括活性维生素D 制剂和钙敏感受体激动剂等[11]。对于药物治疗无法控制的sHPT 患者,则建议手术治疗。手术指征:(1)临床症状明显,严重影响生活质量;(2)药物抵抗或药物治疗无效;(3)持续性iPTH 水平>800 pg/mL(15~65 pg/mL);(4)颈部超声检查提示甲状旁腺体积增大或99mTc-MIBI 显示高密度影;(5)其他治疗或干预手段无效。手术禁忌证:因各种原因无法耐受颈部手术(如严重的骨骼畸形、严重的凝血功能障碍或全身疾病不能耐受麻醉等)[8,12]。目前普遍采用的手术方式主要包括甲状旁腺部分切除术和甲状旁腺全部切除伴或不伴自体移植术[8,12]。
多项研究指出,ESRD 患者的恶性肿瘤(如肾癌、膀胱癌和甲状腺癌等)的发病率高于正常人群[1,2,6],其中sHPT 患者罹患甲状腺恶性肿瘤的风险更高[13-14]。LIN 等[6]开展的回顾性队列研究发现,在中国的ESRD 患者中,伴有sHPT 的患者的甲状腺肿瘤发生风险较血清PTH 水平未升高的患者高出10.2 倍[6]。sHPT 引发甲状腺恶性肿瘤的具体病理生理机制,目前尚无定论。基于本研究的结果,推测如下机制。(1)血清PTH水平升高会干扰多形核白细胞的功能,从而影响B 细胞和T 细胞的代谢及功能,导致免疫缺陷,促进肿瘤发生[15]。本研究发现sHPT 伴PTC 患者的NLR 高于单纯PTC 患者,其他研究也有类似的发现。NLR 升高意味着患者发生恶性肿瘤的风险更高,这与全身炎症反应促进肿瘤微环境的形成有关[16]。(2)本研究发现,sHPT 伴PTC患者的血清钙水平较单纯sHPT 患者及单纯PTC患者的更高,而过高的血清钙水平可以通过激活钾通道而使细胞内钙离子浓度增加,进一步影响细胞增殖、细胞凋亡、肿瘤转移及侵袭以及新生血管形成[17]。(3)本研究发现,sHPT 伴PTC 患者的血清25(OH)D 水平明显低于其他2 组患者,而维生素D 具有抑制细胞增殖[18-19]、减轻自身免疫炎症反应[20]以及促进细胞分化和凋亡的作用[21],这可能是导致sHPT 患者面临恶性肿瘤发生高风险的因素之一。(4)此外,高水平的血清PTH 还可能通过激活胰岛素样生长因子1 的肝脏合成,从而促进肿瘤细胞的生长[22]。
本研究回顾性分析了219 例接受tPTx+AT的sHPT 患者的临床特征,其中80 例患者根据术前超声和穿刺病理检查结果而接受了甲状腺联合切除。tPTx+AT 可以有效改善由于慢性肾衰所引起的高血清PTH 水平和高血清钙水平,改善sHPT 患者的血清磷水平和肝功能,但也可能会引起一过性的肾功能损伤。本研究中,伴有PTC 的sHPT 患者较其他sHPT 患者而言,前者的血清TSH 水平更低、血清Tg 水平更高、术前血清PTH 和钙水平更高而磷水平更低;logistic回归分析显示,腹透治疗、高血清钙水平、低血清降钙素水平、低血清TSH 水平是sHPT 患者伴发PTC 的危险因素。既往研究发现,长时间接受透析治疗的CKD 患者发生甲状腺恶性肿瘤的风险较正常人群显著增加[23],这可能与透析导致胰岛素抵抗和低脂联素水平有关,并且透析会造成细胞因子的过度释放,这些因素均会促进肿瘤的发生和进展[24]。与一般人群发生的PTC 相比,sHPT 伴PTC 患者的血清甲状腺激素水平更低,而血清Tg 和降钙素水平更高,这与甲状腺激素对肾脏功能的调控和反馈有关。有研究显示,CKD 患者经常发生甲状腺功能减退[24],肾脏结构及功能的改变导致蛋白质流失、为改善肾功能而使用的药物(如胺碘酮等)以及肾衰所致代谢性酸中毒等,均可能引起甲状腺功能减退,并且甲状腺功能减退被证实是CKD 进展和死亡的高危因素[24-26]。本研究结果提示,sHPT 伴发的PTC 表现出双侧、多发且更易发生Ⅵ区淋巴结转移的趋势;这与一项研究的结果相似,该研究发现sHPT 伴PTC 患者的淋巴结转移率高达21.8%±33.2%,而 当LNR >17.86% 时,则 提示PTC 可能存在高复发风险[27],因此sHPT 伴PTC 患者可能面临更高的复发风险。此外,本研究还发现sHPT 伴PTC 患者的中性粒细胞计数和NLR 均高于其他患者。有研究指出,由于中性粒细胞参与肿瘤进展的多个调控通路,因此中性粒细胞计数增多和NLR 升高是病灶呈双侧多发以及发生淋巴结转移的预测因子[28],由此可见sHPT 伴PTC 的侵袭性较高,因此应尽早明确sHPT 患者甲状腺结节的良恶性情况。
本研究存在一定的局限性。首先,受益于药物治疗的发展,需要通过外科手术以降低血清PTH 水平和改善症状的sHPT 患者的人数逐年减少[11],因此本研究纳入的病例数有限,得到的结论可能略有偏差,因此还需要开展更多高质量的多中心大样本临床研究以进行验证。同时,这也提示临床医师应警惕通过药物治疗稳定病情的sHPT 患者发生甲状腺恶性肿瘤的风险,如要进行干预,可考虑同时行甲状腺和甲状旁腺切除。其次,本研究纳入的患者均预后良好,因此未能探讨sHPT 是否会影响甲状腺恶性肿瘤患者的预后。有研究指出,虽然sHPT 伴发的PTC 均在早期得到诊治,但此类患者的生存率低于一般人群,其中心血管事件是主要死因[29]。此外,由于本中心对于sHPT 患者均采用tPTx+AT,对于PTC 患者均采用患侧腺叶全切除术+患侧Ⅵ区淋巴结清扫术,因此未能分析不同术式对于sHPT伴与不伴PTC 患者预后的影响。
综上所述,在sHPT 的治疗过程中,临床医师应警惕sHPT 患者伴发甲状腺恶性肿瘤的风险,定期开展甲状腺功能和颈部超声筛查,对于疑似恶性肿瘤的甲状腺结节,建议进行细针穿刺。对于符合手术指征的sHPT 伴PTC 患者,应在充分评估病情后进行限期手术,术中需仔细分辨甲状腺、甲状旁腺和淋巴结,术后需警惕低钙血症和急性肾衰竭等并发症的发生。
4 结论
tPTx+AT 可有效纠正sHPT 患者的血清PTH、钙和磷水平。sHPT 患者应警惕甲状腺恶性肿瘤的发生,尤其是透析患者,应定期接受颈部超声、甲状腺功能以及血清PTH 和电解质检查。由于sHPT 伴发的PTC 的侵袭性较强,因此对怀疑恶性的甲状腺结节,应做到尽早发现、精确诊断和限期治疗。

