椎体成形术联合短节段椎弓根螺钉内固定治疗Ⅱ、Ⅲ期Kümmell 病
张建乔 ,胡旭琪,俞 伟,陆惠根,陈 宝,曾忠友,吴承钧,汪海东*
1.嘉兴市中医医院骨伤科,嘉兴 314015
2.嘉兴市第二医院脊柱外科,嘉兴 314001
3.武警海警总医院骨二科,嘉兴 314000
Kümmell 病又称为陈旧性椎体骨折不愈合、椎体假关节、椎体内真空裂隙征、迟发性创伤后椎体塌陷等[1-2]。Li 等[3]将Kümmell 病分为Ⅰ~Ⅲ期,由于Ⅱ、Ⅲ期存在椎体内不稳、椎体塌陷、后凸畸形甚至椎体后壁破裂压迫脊髓或马尾神经,须手术治疗。经皮椎体后凸成形术(PKP)或经皮椎体成形术(PVP)是治疗Ⅱ、Ⅲ期Kümmell 病的常用术式[4],但存在伤椎复位不佳,椎体再次塌陷[5-6]、骨水泥移位甚至脱出[7-8]、邻近椎体骨折[9]等并发症。因此,有学者[10-12]采用椎体成形术联合椎弓根螺钉内固定治疗Ⅱ、Ⅲ期Kümmell 病,获得了较好的临床疗效,但相关并发症仍不能避免。本研究探讨了椎体成形术联合椎弓根螺钉内固定治疗Ⅱ、Ⅲ期Kümmell 病的临床疗效,观察并发症发生情况并分析其原因,现报告如下。
1 资料与方法
1.1 一般资料
纳入标准:①符合Ⅱ、Ⅲ期Kümmell 病诊断标准[3];②单椎体病变;③伴有顽固性腰背痛;④胸腰椎过伸、过屈侧位X线片提示伤椎椎体前缘高度明显变化,存在椎体内不稳;⑤采用美国Hologic骨密度仪双能X线吸收法测定腰椎骨密度,T值< -2.5;⑥经胸腰椎支具固定、非甾体抗炎药镇痛并规范抗骨质疏松等非手术治疗2周无效。排除标准:①严重心肺功能及凝血功能障碍;②伴有脊髓神经损伤需要椎管减压;③伴有其他椎体新鲜骨折;④合并恶性肿瘤、感染等。根据以上标准,纳入2017年11月—2021年9月嘉兴市中医医院、嘉兴市第二医院和武警海警总医院采用椎体成形术联合短节段椎弓根螺钉内固定治疗的Ⅱ、Ⅲ期Kümmell病患者48例,其中男9例、女39例;年龄为61~ 83岁,平均73.4岁;Ⅱ期22例,Ⅲ期26例;骨密度T值为-(3.1±0.3);病变位于T118例,T1216例,L115例,L28例,L31例,均无脊髓神经损伤表现。采用机器人辅助下经皮椎体成形术联合骨水泥强化椎弓根螺钉内固定治疗18 例;采用经肌间隙入路椎体成形术联合椎弓根螺钉内固定治疗30 例(其中采用骨水泥强化椎弓根螺钉11 例,普通椎弓根螺钉19 例,置钉方式和螺钉是否行骨水泥强化根据术者经验决定)。
1.2 治疗方法
患者采用气管插管全身麻醉,取俯卧位,胸部及骨盆垫枕,腹部悬空,使脊柱胸腰段处于过伸位,用手掌适当按压胸腰段后凸顶点部位棘突,通过体位和手法辅助椎体复位。
机器人辅助下经皮椎体成形术联合骨水泥强化椎弓根螺钉内固定术:采用北京天智航医疗科技股份有限公司生产的天玑系统进行机器人辅助手术。常规消毒、铺巾,安装机器人示踪器和定位标尺,C 形臂X 线机扫描并将图像传输至机器人工作平台,规划手术路径,确定椎弓根螺钉的直径、长短和方向。机器人机械臂根据实时导航自动定位至椎弓根螺钉入钉处,切开皮肤及深筋膜(切口长约1.5 cm),插入导向套筒,沿套筒用高速电钻缓慢置入导针共6枚,沿导针依次置入空心椎弓根螺钉(三友医疗机械股份有限公司,上海),拔出导针后连接骨水泥推杆接口,在C形臂机X线机监视下注入拉丝期骨水泥(伤椎注入骨水泥4.0~ 6.0 mL,平均4.8 mL,上下邻近椎体每椎弓根均注入1.5 mL),待骨水泥固化后安装双侧连接棒,拧紧螺母。
经肌间隙入路椎体成形术联合椎弓根螺钉内固定术:常规消毒、铺巾,以伤椎棘突为中心做后正中纵向切口,长约12 cm,依次切开皮肤、皮下组织。于棘突两侧切开深筋膜,经多裂肌和最长肌间隙分离进入。显露伤椎及上下邻近椎体的小关节基底部,于伤椎及上下邻近椎体的椎弓根入口处开口锥钻孔、开路锥扩孔后置入定位针,C 形臂X 线机透视位置良好后取出定位针,于伤椎椎弓根通道内置入椎体成形的穿刺针,使其前端位于椎体中后1/3,取出内芯建立工作通道,其中8例行球囊扩张。在C形臂X 线机监视下分2 次调制并灌注骨水泥,先行伤椎灌注,透视见骨水泥填充裂隙良好并到达椎体边缘后即停止灌注,伤椎灌注骨水泥4.5~ 7.5 mL,平均5.8 mL,拔除工作通道及骨水泥推杆,置入2枚普通椎弓根螺钉。然后再次调制骨水泥于伤椎上下椎体每侧经椎弓根灌注1.5 mL 骨水泥后置入4 枚椎弓根螺钉(其中19 例采用普通椎弓根螺钉,未予椎弓根骨水泥灌注),骨水泥固化后安装连接棒,锁紧螺帽。大量生理盐水冲洗、止血后逐层缝合切口。
1.3 术后处理
术后使用抗生素24 h,卧床休息48 h 后在胸腰椎支具保护下下床活动,术后3 周开始腰背肌及腹肌功能锻炼;常规应用双膦酸盐、活性维生素D、钙剂抗骨质疏松治疗。
1.4 疗效评价
记录手术时间和术中出血量,术前、术后1 周及末次随访时采用疼痛视觉模拟量表(VAS)评分[13]及Oswestry 功能障碍指数(ODI)[14]评估疼痛程度及功能状况。术后1 周及术后2~ 4 个月行胸腰椎正侧位X 线检查,术后1 周及末次随访时行胸腰段CT 二维重建,观察术后骨水泥填充及渗漏情况、内固定位置,对比术前、术后1 周及末次随访时伤椎后凸Cobb 角、楔形角(伤椎上终板延长线与下终板延长线的夹角)及前缘、后缘相对高度的变化。前/后缘相对高度(%)=(上位邻近椎体前/后缘高度+下位邻近椎体前/后缘高度)/(2×伤椎前/后缘高度)×100%。所有影像数据采用明天医网科技有限公司提供的临床影像服务系统进行实时测量。
1.5 统计学处理
采用SPSS 21.0 软件对数据进行统计分析,符合正态分布的计量资料以表示,手术前后及末次随访时的数据比较采用重复测量的方差分析,计数资料比较采用χ2检验;以P< 0.05 为差异有统计学意义。
2 结果
2.1 临床结果
所有手术顺利完成,患者随访12~ 38(28.3±4.2)个月。手术时间为95~ 160(120±20)min;术中出血量为20~ 100(50±20)mL;手术切口均一期愈合,术中无脊髓神经或血管损伤。末次随访时VAS 评分、ODI、伤椎后凸Cobb 角、伤椎楔形角及伤椎前缘相对高度较术前改善,差异均有统计学意义(P< 0.05,表1)。
表1 临床疗效评价及影像学数据Tab.1 Clinical efficacy evaluation and imaging datan=48,
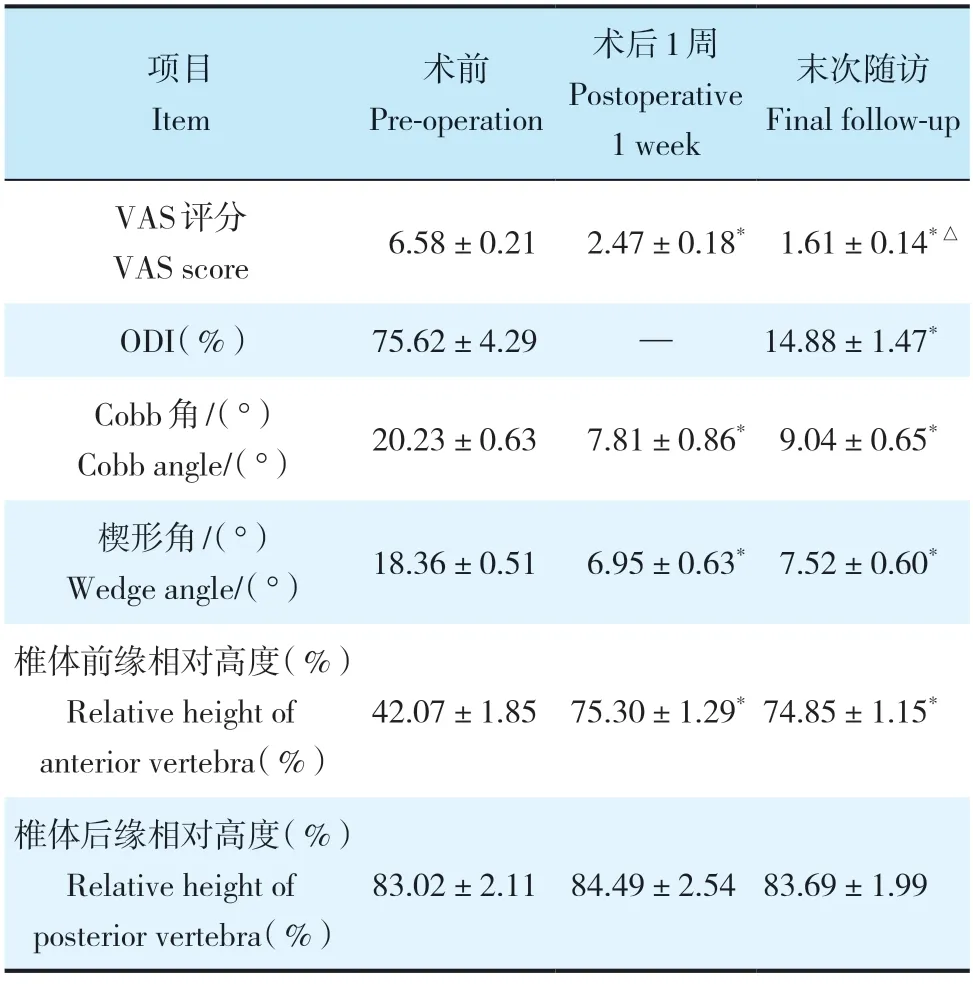
表1 临床疗效评价及影像学数据Tab.1 Clinical efficacy evaluation and imaging datan=48,
注:*与术前相比,P < 0.05;△与术后1 周相比,P < 0.05。Note:* P < 0.05,compared with pre-operation;△P < 0.05,compared with postoperative 1 week.
所有患者伤椎内裂隙骨水泥填充良好,伤椎骨水泥渗漏8 例(16.7%),按倪文飞等[15]的骨水泥渗漏分型,Ⅰ型(椎体周围渗漏)7 例,随访期间未见临床症状;Ⅳ型(椎间盘内渗漏)1 例,术后2 个月发生远端椎弓根螺钉断裂,术后8 个月伤椎骨水泥团块碎裂移位,腰背痛、后凸畸形加重,行后路翻修长节段骨水泥强化螺钉内固定加前中柱重建,术后伤椎上下骨水泥强化螺钉未见骨水泥渗漏现象(图1)。3 例术后发生上位邻椎骨折,均为骨水泥强化椎弓根螺钉病例,分别发生于术后8、10 和13 个月,其中2 例经卧床休息、抗骨质疏松等非手术治疗后骨折愈合;1 例形成椎体内裂隙但拒绝手术治疗,予继续抗骨质疏松治疗。3 例术后发生椎弓根螺钉松动,均发生于使用普通椎弓根螺钉患者,其中远端2 枚螺钉松动2 例,近端2 枚松动1 例,均无临床症状。
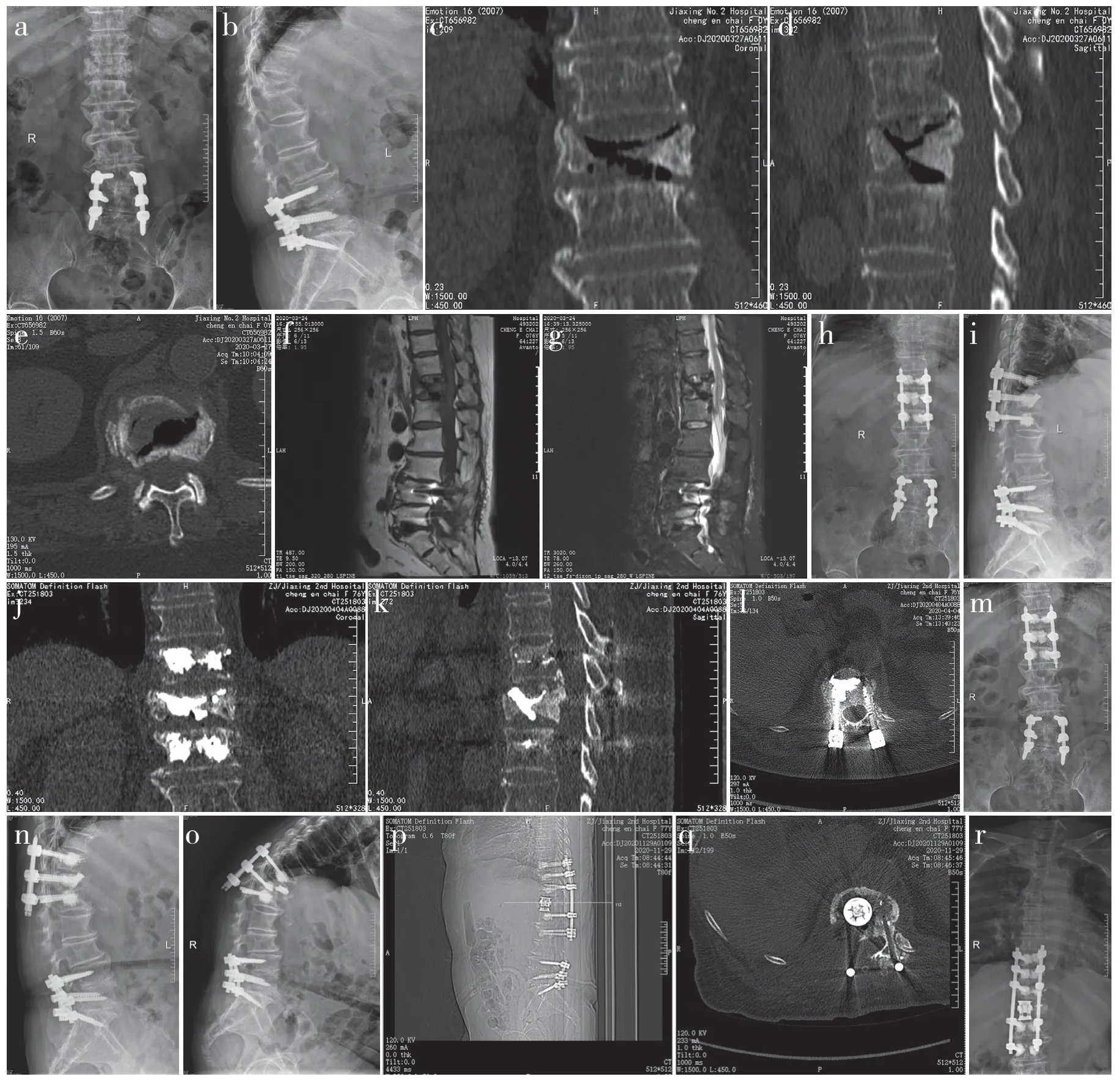
图1 典型病例影像学资料Fig.1 Imaging data of a typical case
3 讨论
近年来,Kümmell 病的发生率呈逐年升高趋势,在骨质疏松椎体压缩性骨折中约占7%~ 48%[16-18]。对于伴有椎体内动态不稳且椎体塌陷的Ⅱ、Ⅲ期患者应积极手术治疗[19-20],但采用何种手术方式尚存争议。有学者[21-22]在椎体成形术的基础上联合椎弓根螺钉内固定治疗Ⅱ、Ⅲ期Kümmell 病,疗效满意,安全性高,并发症少。本研究采用机器人辅助下/经肌间隙入路椎体成形术联合椎弓根螺钉内固定术治疗Ⅱ、Ⅲ期Kümmell 病,术后疗效满意,但仍出现椎体骨水泥渗漏、内固定松动或断裂、邻近椎体骨折等并发症,发生率为29.2%(14/48),现就并发症发生的可能原因分析如下。
3.1 骨水泥渗漏
通常认为骨水泥渗漏与伤椎骨皮质和终板的完整性、椎体内裂隙类型、伤椎压缩程度、骨水泥推注时间及灌注量、骨水泥黏度、手术方式等众多因素[23]有关。本研究发生伤椎骨水泥渗漏8 例(16.7%),1 例为Ⅳ型渗漏,考虑与术前上下终板破裂且部分缺失有关,椎体内裂隙与下位椎间盘内真空裂隙相通,术中灌注时骨水泥通过破裂的终板渗漏至上下椎间隙,并且后续出现螺钉断裂并骨水泥移位等现象。另外7 例为Ⅰ型渗漏,随访期间无临床症状,未做特殊处理。虽然本研究的伤椎骨水泥渗漏率低于文献报道[24]的PVP/PKP,但仍须高度重视骨水泥渗漏导致的潜在血管、神经损伤相关并发症。笔者认为,单纯的PVP/PKP 为了骨水泥与伤椎铆合,提高伤椎稳定性,尽可能使骨水泥在骨小梁间隙达到良好的弥散[25],故需增加骨水泥灌注量[26],甚至人为造成椎弓根内骨水泥“拖尾征”[27],这必然会增加骨水泥的渗漏率。而本研究使用了椎弓根螺钉内固定,大大提高了局部稳定性,骨水泥只要填充裂隙、对前中柱起到一定的支撑作用即可,无须过多灌注。特别是机器人辅助下操作,置钉更为精准,规划置钉时,将空心钉前端到达裂隙的中心部位,在灌注骨水泥过程中可使骨水泥自裂隙中央开始逐步弥散到裂隙周围,在C 形臂X 线机监视下,当骨水泥到达椎体边缘时及时停止灌注,可大大降低骨水泥的渗漏率。
3.2 椎弓根螺钉断裂及松动
本研究中1 例患者术后2 个月发生伤椎远端2枚螺钉断裂,术后8 个月骨水泥团块碎裂移位,腰背痛及后凸畸形加重而行翻修手术。分析可能因素:①该患者术前伤椎椎体塌陷且呈冠状面劈裂,上下终板破裂且部分缺失,椎体内裂隙与下位椎间盘内真空裂隙相通,术中灌注时骨水泥通过破裂的终板渗漏至上下椎间隙。因此,凝固后的骨水泥团块并非支撑于伤椎上下终板之间,而是直接位于上下椎间盘之间,对前中柱的支撑力不足,导致后方椎弓根螺钉的应力增加。②此病例应用的是直径为5.5 mm 的空心螺钉,强度不足。③骨水泥团块位于伤椎前后劈裂的骨折线处(裂隙),阻碍了骨折愈合,导致后方螺钉疲劳断裂。④随着椎弓根螺钉系统的失效,伤椎稳定性进一步下降,导致后凸畸形逐渐加重,并形成恶性循环,最终导致骨水泥碎裂移位。因此,笔者认为对于伤椎上下终板破裂甚至缺损,骨水泥不能有效支撑上下终板的病例,可不采用此术式治疗;可经椎弓根或经椎弓根基底部行裂隙囊壁的刮除,并打压植骨[28],再配合长节段椎弓根螺钉内固定治疗,使伤椎获得即刻稳定的力性环境,并最终达到骨性愈合。
有生物力学研究[29]表明,在骨质疏松患者中,骨水泥强化椎弓根螺钉的抗拔出力高于普通椎弓根螺钉。有研究[30-33]报道,在骨质疏松患者中应用骨水泥强化椎弓根螺钉固定后,术后螺钉松动率为0~ 4.3%,而普通椎弓根螺钉的松动率超过10%。Sawakami 等[34]对骨质疏松椎体压缩性骨折并椎体假关节形成患者采用后路矫形联合椎弓根螺钉内固定治疗,术后33个月骨水泥强化螺钉固定组无椎弓根螺钉拔出,而普通螺钉组术后28个月的螺钉拔出率为14.3%。本研究中3例发生螺钉松动,均发生于普通椎弓根螺钉固定患者,因此,笔者认为,为降低椎弓根螺钉松动率,骨水泥强化椎弓根螺钉固定可能是较好的选择。当然,理论上长节段内固定较短节段内固定可获得更好的生物力学稳定性[35],内固定失败的比例相对更低。但也有学者[36]认为,短节段内固定联合骨水泥螺钉椎体成形可获得满意的临床疗效,内固定失败率低。并且长节段内固定增加了固定节段,创伤较大、术中出血量较多且手术时间较长[21]。因此,对于采用长节段还是短节段内固定尚待进一步研究。
3.3 邻近椎体骨折
本研究中3 例患者术后发生固定椎上位邻近椎体压缩性骨折,均发生于椎弓根螺钉骨水泥强化病例,经非手术治疗后2 例骨折愈合,1 例发展成为Kümmell 病。分析原因:①PVP 治疗骨质疏松性胸腰椎压缩性骨折易导致邻椎骨折,发生后凸畸形[37-39]。本研究部分病例在伤椎上下位椎体经椎弓根进行了骨水泥强化,共注入骨水泥3.0 mL,类似于PVP,导致椎体刚度增加,与邻椎形成刚度梯度差;而临床上强化椎弓根螺钉的骨水泥常常更接近椎体上终板,远离下终板,导致上终板与上位邻椎终板产生应力阶梯,形变差异使之更易骨折[40]。②伤椎及上下邻近椎体固定后局部活动度降低,导致应力集中于固定椎的上位椎间盘及椎体。③最根本的原因可能是骨质疏松的病理基础,导致椎体脆性增加。因此,规范的抗骨质疏松治疗是预防邻椎骨折的基本措施。
本研究为回顾性分析,且样本量较小,病例基本资料也存在差异,如手术入路、螺钉特性等,加之椎弓根螺钉的置钉方式和螺钉是否行骨水泥强化缺乏统一的标准,都可能影响对该术式评价的精准性。
总之,椎体成形术联合短节段椎弓根螺钉内固定治疗Ⅱ、Ⅲ期Kümmell 病可获得较好的早期临床疗效,但存在较高的并发症发生率。因此,需要更加严格地控制病例选择、精准操作并选择合适的内固定方式,以降低并发症的发生率。

