经椎间孔椎体间融合术治疗退变性腰椎间孔狭窄症的临床疗效
刘新民 李悦 管波清 刘书茂
经椎间孔椎体间融合术治疗退变性腰椎间孔狭窄症的临床疗效
刘新民 李悦 管波清 刘书茂
作者单位:102600 北京大兴区人民医院骨科
【摘要】目的 探讨单纯退变性腰椎间孔狭窄症的临床和影像学特征,评价经椎间孔椎体间融合术治疗单纯退变性腰椎间孔狭窄症的临床疗效。方法 2010 年 5 月至 2014 年 5 月,我院采用经椎间孔椎体间融合术治疗 29 例单纯退变性腰椎间孔狭窄患者,其中男 13 例,女 16 例,平均年龄 57.4 (45~73) 岁,在术前及末次随访时分别进行腰痛和腿痛视觉模拟评分 (visual analogue score,VAS) 和 Oswestry 功能障碍评分(oswestry disability index,ODI)。所有患者术前均接受腰椎正侧位及动力位 X 线、腰椎 CT 和腰椎 MRI 检查,测量术前及末次随访时侧位 X 线片上责任节段的椎间隙高度。在三维重建的矢状位 CT 和矢状位 MRI 上分别测量责任节段两侧椎间孔的面积,将所有单侧症状患者的健侧与症状侧的椎间孔面积进行对比,评价症状侧椎间孔狭窄的程度;对比在 CT 及 MRI 上测量的椎间孔面积。结果 29 例获 24.2 (8~41) 个月的随访,其中单侧症状患者 22 例,双侧症状患者 7 例。术前所有患者责任节段的椎间隙高度平均为 (9.38±3.49) mm,末次随访时椎间隙高度增加至 (13.19±2.36) mm,差异有统计学意义 (P<0.05)。所有单侧症状患者术前 CT 及 MRI 上症状侧 (S(CT1)=135.69±6.82,S(MRI1)=123.04±5.63) 的椎间孔面积 (单位:mm2) 均明显小于健侧的 (S(CT2)=139.65±6.24,S(MRI2)=136.00±5.33),差异有统计学意义 (P<0.05);将所有患者术前 CT 上(S(健侧)=139.65±6.24,S(患侧)=131.46±8.97) 测量的健侧及症状侧椎间孔面积 (单位:mm2) 分别与 MRI 上(S(健侧)=136.00±5.33,S(患侧)=120.28±6.27) 的测量结果进行对比,差异均有统计学意义 (P<0.05);与术前(VAS(腰痛)=4.90±1.38,VAS(腿痛)=8.11±1.83,ODI=41.22±5.37) 相比,末次随访时 (VAS(腰痛)=1.24±0.87,VAS(腿痛)=2.11±1.07,ODI=14.10±6.29) 腰痛 VAS 评分、腿痛 VAS 评分及 ODI 评分的改善均具有统计学意义(P<0.05)。29 例中,19 例为优,6 例为良,4 例为可,优良率为 86.2%。1 例出现健侧下肢麻木,术后 3 个月基本恢复;末次随访时,6 例术前存在下肢肌力减退的患者中,4 例 (66.7%) 较术前下肢肌力有 1~2 级的改善,另外 2 例肌力无明显变化。1 例术后出现脑脊液漏。结论 MRI 在诊断退变性腰椎间孔狭窄症时较 CT 更为敏感,尽管目前尚无定量评价椎间孔的狭窄程度的统一标准,但椎间孔面积的测量可在一定程度上反映出椎间孔狭窄的程度,经椎间孔椎体间融合术可以很好的改善患者症状。
【关键词】腰椎;脊柱疾病;脊柱融合术;诊断显像
退变性腰椎间孔狭窄症在临床中相对少见,但近年来随着诊断水平的进步以及人口老龄化的进程,腰椎间孔狭窄症患者的数量呈逐年增加趋势。有研究表明,在患有腰椎退行性改变且接受手术的患者中,约 8%~11% 存在腰椎间孔狭窄[1-5]。椎体后缘骨赘增生或者上关节突肥厚可能造成椎间孔横截面的狭窄,在前后位方向压迫出口根;极外侧型椎间盘突出或者终板后外侧的骨赘可能在垂直方向上压迫出口根;L5横突、骶骨翼、腰骶韧带也有可能在椎间孔外区压迫 L5的出口根[6-7];此外,一些动力学因素也会造成活动性椎间孔狭窄[8-9]。
经椎间孔腰椎管减压椎体间融合术 (transforaminal lumbar interbody fusion,TLIF) 最早由 Harms 和Rolinger 在 1982 年报道,与后路腰椎椎体间融合术(posterior lumbar interbody fusion,PLIF) 相比,TLIF只须切除单侧脊柱小关节进行减压,极大地降低了对硬膜囊、神经的损伤,同时较好地保留了脊柱的稳定性,临床并发症明显减少。对 2010 年 5 月至2014 年 5 月,于我院接受 TLIF 的 29 例单纯退变性腰椎间孔狭窄症患者进行回顾性研究,分析总结了腰椎间孔狭窄症的临床表现及影像学特点,并初步探讨 TLIF 治疗单纯腰椎间孔狭窄症的临床疗效。
资料与方法
一、一般资料
本组 29 例,参考 Yamada 等[8]的诊断标准均诊断为单纯退变性腰椎间孔狭窄症。所有患者均通过手术证实单纯退变性腰椎间孔狭窄为主要致病因素。其中男 13 例,女 16 例,平均年龄为 57.4 (45~73) 岁,手术节段分布:L3~4节段 4 例,L4~5节段15 例,L5~S1节段 10 例,本组患者临床表现主要为单侧或者双侧下肢的疼痛、麻木,其中单侧症状22 例,双侧症状 7 例,19 例入院时伴有腰痛,18 例直腿抬高试验阳性,23 例既往有间歇性跛行史。
二、手术方法及术后处理
所有患者取俯卧位,均在全麻下实施手术,腰部后正中切口入路,充分暴露病变侧小关节,在减压前常规 X 线透视定位,于病变节段上下位椎弓根内置入椎弓根螺钉,撑开椎间隙,用骨刀凿除病变节段下关节突,显露下方韧带并使用咬骨钳切除,再凿除上关节突,暴露椎间孔,必要时扩大神经根管进行减压,切除关节突时,要注意对神经根及椎管内静脉丛的保护,切除外侧部分椎板及增生的黄韧带显露椎间盘,对神经根及硬膜充分保护后进行彻底地椎间盘摘除,完成神经根的减压,减压后使用神经拉钩轻轻试探神经根的松紧情况,确认无致压物后减压结束,使用神经剥离子适当保护硬膜囊及神经根外侧,采用绞刀、刮刀及锯齿样刮匙处理髓核及终板的软骨板,深度到达前纵韧带;取髂骨或采用椎体间融合器进行椎体间植骨,固定棒预弯后装入,适当双侧加压椎间隙拧紧螺钉,再次透视确认椎弓根螺钉及椎体植骨位置满意后负压引流,关闭切口。术后常规应用抗生素 24 h 预防感染,术后 1~2 天拔除引流管;术后 1 周内在床上行腰背肌功能锻炼,术后 2 周佩戴腰围逐渐下床活动,腰围佩戴 2~3 个月,3 个月内避免弯腰和体力劳动。
三、评价指标
1.影像学测量指标:所有患者术前均接受腰椎正侧位及动力位 X 线、腰椎 CT 和腰椎 MRI 检查,测量术前及末次随访时侧位 X 线片上责任节段的椎间隙高度;椎间隙高度为相应椎间隙前缘和后缘高度的平均值。根据 Yu 等[9]的方法,将正侧位 X 线片上椎体骨赘分为 4 级:0 级为没有骨赘;1 级为水平形成的骨赘;2 级为喙状的骨赘;3 级为相邻椎体间骨桥形成。在三维重建的矢状位 CT 和矢状位MRI 上分别测量责任节段两侧椎间孔的面积,均选择矢状位上椎间孔最狭窄的平面进行测量,将所有单侧症状患者的健侧与症状侧的椎间孔面积进行对比,评价两种检查方法对于椎间孔狭窄的敏感程度。本研究所有影像学数据的测量均通过 Surgimap软件完成。
2.临床随访指标:所有患者术前、末次随访时均进行腿痛和腰痛视觉模拟评分 (visual analogue scale,VAS) 和 Oswestry 功能障碍指数 (oswestry dability index,ODI) 评分。根据改良 Macnab 标准[10]评价随诊结果,症状完全消失或基本消失,肌力感觉正常,大小便正常,恢复原工作为优;偶有腰痛症状,休息后消失,肌力≥4 级,感觉仍有部分减退,大小便基本正常,恢复原工作为良;症状部分缓解,肌力、感觉部分恢复,小便略费力 (较术前有改善),能胜任一般工作为可。
四、统计学分析
采用 SPSS 19.0 软件对所有的数据进行统计学处理。使用配对 t 检验比较术前及末次随访的椎间隙高度、单侧症状患者的健侧与症状侧的椎间孔面积、术前 CT 上测量的椎间孔面积和 MRI 上测量的椎间孔面积及术前和末次随访时的腰痛、腿痛VAS、ODI 评分,P<0.05 为差异有统计学意义。
结 果
一、手术时间、术中出血量及临床疗效
本组 29 例的平均随访时间为 24.2 (8~41) 个月,平均手术时间为 (165.4±42.9) min,手术出血量为 (488.7±239.1) ml,平均住院天数为 11.7 天。
术后患者的腰痛、腿痛 VAS 及 ODI 评分有明显的改善,与术前相比,末次随访时腰痛、腿痛 VAS及 ODI 评分的改善差异均有统计学意义 (表 1)。根据改良 Macnab 标准[10]评价随诊结果,29 例中,19 例为优,6 例为良,4 例为可,优良率为 86.2%。1 例出现健侧下肢麻木,考虑为撑开或加压健侧椎间隙所致,术后 3 个月基本恢复;本组 6 例术前存在下肢肌力减退,末次随访时 4 例下肢肌力有 1~2 级的改善,另外 2 例肌力无明显变化。1 例术后出现脑脊液漏,给予患者头低脚高位,俯卧位并用盐袋盖压伤口,减少脑脊液渗出,患者末次随访时一般状况良好。
二、影像学指标
术前及末次随访时测量了本组所有患者 X 线侧位片上责任节段的椎间隙高度,术前所有患者责任节段的椎间隙高度平均为 (9.38±3.49) mm,末次随访时椎间隙高度增加至 (13.19±2.36) mm,差异有统计学意义 (P=0.012)。X 线片及 CT 显示大多数病变节段椎体有明显的骨赘形成,根据 Yu 等[9]的分级方法,3 例为 0 级,18 例为 1 级,8 例为 2 级。
测量所有患者术前三维重建矢状位 CT 及 MRI上责任节段两侧椎间孔的面积 (图 1),将所有单侧症状患者的健侧与症状侧的椎间孔面积进行对比,术前矢状位 CT 上所有责任节段症状侧的椎间孔面积平均为 (135.69±6.82) mm2,而健侧的椎间孔面积平均为 (139.65±6.24) mm2,两者差异有统计学意义(P=0.042);术前矢状位 MRI 上所有责任节段症状侧的椎间孔面积平均为 (123.04±5.63) mm2,而健侧的椎间孔面积平均为 (136.00±5.33) mm2,两者差异有统计学意义 (P=0.035)。
表 1 术前及末次随访时的 VAS 及 ODI 评分比较 (±s,分)Tab.1 VAS and ODI scores preoperatively and at the final follow-up (±s,分)
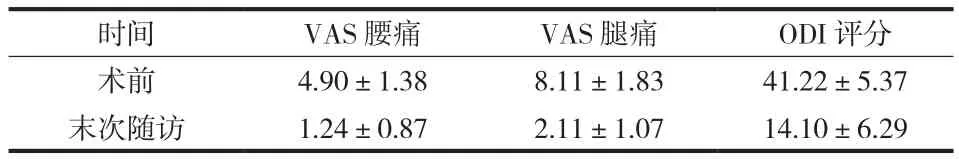
表 1 术前及末次随访时的 VAS 及 ODI 评分比较 (±s,分)Tab.1 VAS and ODI scores preoperatively and at the final follow-up (±s,分)
注:VAS:视觉模拟评分;ODI:Oswestry 功能障碍指数。比较术前及末次随访时的 VAS 腰痛、VAS 腿痛和 ODI 评分,差异具有统计学意义(P<0.05)Notice:VAS = Visual Analogue Scale; ODI = Oswestry Disability Index.We compared VAS (back pain),VAS (leg pain) and ODI score preoperatively to those at the final follow-up respectively,and the differences were statistically significant (P < 0.05)
时间 VAS 腰痛 VAS 腿痛 ODI 评分术前 4.90±1.38 8.11±1.83 41.22±5.37末次随访 1.24±0.87 2.11±1.07 14.10±6.29
所有患者术前 CT 上测量的健侧椎间孔面积与 MRI 上测量的健侧椎间孔面积差异有统计学意义[ (139.65±6.24) mm2vs.(136.00±5.33) mm2,P=0.044 ];所有患者 (双侧症状患者的椎间孔面积均为症状侧面积) 术前 CT 上测量的症状侧椎间孔面积与MRI 上测量的症状侧椎间孔面积差异有统计学意义[ (131.46±8.97) mm2vs.(120.28±6.27) mm2,P=0.033 ]。根据责任节段将所有椎间孔面积分为 3 组,即 L3~4节段、L4~5节段和 L5~S1节段 (图 2)。分别将术前矢状位 CT 及 MRI 上症状侧和健侧的椎间孔面积依据不同节段进行对比分析,差异具有统计学意义 (L3~4P1=0.041,P2=0.029;L4~5P1=0.037,P2=0.021;L5~S1P1=0.047,P2=0.038)。
讨 论
一、腰椎间孔的结构特征及其狭窄的原因
腰椎间孔是腰椎中一个重要的解剖结构,Crock 等[11]认为椎间孔上壁为上位椎弓根下切迹,下壁为下位椎弓根上切迹,前壁为上下椎体和椎间盘后面及后纵韧带外侧,后壁为关节突关节及黄韧带,这也是普遍接受的椎间孔的边界。有学者将椎间孔分为 3 个区域,即入口区 (侧隐窝)、中央区和出口区,出口区被描述为环绕椎间孔的区域,而无特定的定义[12]。椎间孔内除了神经根、血管、脂肪组织外,还有重要的椎间孔韧带,包括横突孔韧带及体横韧带,横突孔韧带又可根据部位的不同分为横突孔上韧带和横突孔下韧带。黄韬等[13]在尸体标本研究中发现,椎间孔外口与神经根的面积悬殊较大且纵向较横向明显。L1神经根的面积只占相应椎间孔面积的 1/12,而 L4、L5神经根也仅为相应椎间孔面积的 1/5~1/4,神经根似有较大的活动空间,但实际上椎间孔内外口多为钥匙孔形,其下半为一缝隙,空间较小;同时管内有纤维隔,神经根被支持固定在一个较窄小的孔道内,且孔内有动静脉通过,故有效空间减少。
在腰椎退变过程中,椎间隙高度降低、上位腰椎的下关节突移位、后方黄韧带肥厚或者向前突起等形态改变均可能导致椎间孔面积减小和神经根受压。Hasegawa 等[14]在尸体标本上研究发现,显著的神经根压迫通常在椎间孔高度<15 mm 或者椎间盘后方高度<4 mm 时易于发生,并建议以此作为椎间孔狭窄的诊断标准。本研究在术前及末次随访时均测量了所有患者的椎间隙高度,将术前椎间隙高度与既往文献报道数值[15]比较,本组患者术前椎间隙高度较国人正常椎间隙高度明显下降,证实了腰椎退行性改变的存在。Cinotti 等[16]在研究中发现,椎间隙高度的下降只影响椎间孔的高度,而对椎间孔横径无明显影响,椎间孔的横径与中央管的矢状径及椎弓根长度密切相关,因此,对于发育性椎管狭窄或者伴有中央管狭窄的患者,应该充分考虑椎间孔狭窄的可能。椎体终板后外侧增生,骨赘突入椎间孔,与侧方膨出的纤维环或者突出的椎间盘一起将神经根压迫于上位椎弓根下,造成垂直方向的椎间孔狭窄。另外,其它因素如椎体滑脱或者骨质疏松性骨折导致椎体下部压缩、破碎,使椎间孔上部神经根空间变小也有可能造成椎间孔的狭窄[17-18]。

图 1 测量三维 CT 矢状面重建上患侧椎间孔面积Fig.1 Measuring foraminal area on the affected side in sagittal view of CT

图 2 单侧症状患者的健侧与症状侧的椎间孔面积对比,FA (CT1) 和 FA (CT2) 分别为 CT 上健侧和症状侧椎间孔的面积;FA (MRI1) 和 FA (MRI2) 分别为 MRI 上健侧椎间孔面积,为 MRI 上症状侧椎间孔面积Fig.2 Comparison of FA between the affected side and unaffected side of the patient with unilateral foraminal stenosis,FA (CT1) and FA (CT2) were foraminal areas of the affected side and the unaffected side measured on CT scan; FA (MRI1) and FA (MRI2) were foraminal areas of the a ffected side and the unaffected side measured on MRI
二、退变性腰椎间孔狭窄症的临床特点及诊断标准
退变性腰椎间孔狭窄症的早期表现主要是不同程度的腰痛及腿痛,伴有相应的根性压迫体征,部分患者腰痛不明显,仅表现为难以缓解的下肢症状。有学者总结退变性腰椎间孔狭窄症的临床特点如下:根性症状及体征明显;因神经根在椎间孔内受压严重,患者腿痛大于腰痛,休息及安静时均不能减轻,保守治疗无效;影像学检查常见关节突增生、肥大、内聚,关节囊增厚,黄韧带肥厚等,而椎间孔处单纯椎间盘突出则较为少见;合并侧隐窝狭窄时容易漏诊或者误诊;老年椎间孔狭窄多见于L5~S1及 L4~5水平[19]。本组患者病变节段以 L4~5和L5~S1节段为主,无 1 例因单纯椎间盘突出导致椎间孔内神经根受压,所有患者均有下肢的腿痛或者麻木,且大多数患者腿痛大于腰痛,有部分患者甚至无腰痛病史。因此,本组患者基本符合以上特点。
随着影像学质量的提高,CT 及 MRI 检查可以较为清楚地显示神经根与周围组织的相互关系,结合患者的症状及体征,通常可以做出椎间孔狭窄症的诊断,但影像学检查中表现有椎间孔狭窄的患者临床上并不一定有症状,且目前缺乏统一的定量分级,对椎间孔狭窄的评价结果与椎间孔位置、扫描位置及医师的主观性有很大关系,因此,目前退变性腰椎间孔狭窄症的诊断尚无统一标准。国外有学者建议腰椎间孔狭窄的诊断标准:椎间隙高度<4 mm,椎间孔高度<15 mm,如果患者临床症状和体征符合诊断即可确诊[14]。但笔者认为以椎间孔高度和椎间隙高度来衡量椎间孔狭窄并不合适,椎间孔为三维结构,理论上应在三维空间评价椎间孔的狭窄程度,但目前的检查手段尚不能完成三维的测量,因此本研究拟采用二维的椎间孔面积来衡量椎间孔狭窄。
本研究分别在 CT 和 MRI 上测量了所有患者责任节段的椎间孔的面积,术前矢状位 MRI 上所有责任节段症状侧的椎间孔面积平均为 (120.28± 6.27) mm2,而术前矢状位 CT 上所有责任节段症状侧的椎间孔面积平均为 (131.46±8.97) mm2,将椎间孔面积在 CT 及 MRI 上的测量结果进行对比,MRI测量出的椎间孔面积明显小于 CT 上的测量结果,提示 MRI 对于诊断椎间孔狭窄可能有更高的敏感性。Qian 等[20]认为椎间孔横韧带的直接压迫可能是引起椎间孔狭窄的原因之一,作者认为椎间隙高度的下降会造成椎间孔横韧带的下降,直接压迫神经根,而且椎间孔横韧带的退变增生及骨化也有可能引起椎间孔狭窄,压迫神经根。笔者通过对比 CT 和 MRI测量结果,推测椎间孔横韧带、黄韧带以及关节囊的增生肥厚可能是造成椎间孔狭窄的重要原因,尽管可能引起椎间孔狭窄的原因比较多,但目前关于其主要原因仍然存在较大争议。
本研究将所有单侧症状患者的健侧与患侧的椎间孔面积进行对比发现,CT 及 MRI 上症状侧的椎间孔面积均较健侧明显狭窄,证明了 CT 及 MRI 在诊断椎间孔狭窄中的应用价值,但通过本研究尚无法提出量化的椎间孔狭窄的诊断标准,原因主要如下:(1) 本研究患者数量较少,所得出的数据说服力有限;(2) 进行 CT 及 MRI 测量时,由于受到分辨率的影响,测量的精确度有限;(3) 尽管本研究所有的测量结果均取自两位高年资影像科医师的测量平均值,但椎间孔范围的选取仍然存在一定主观性;(4) 少数患者腰椎退变较重,存在退变性侧凸,矢状位上椎间孔面积的测量误差较大。尽管本研究在椎间孔面积的测量上存在一些缺陷,但随着影像学质量的改善及测量方法的进步,理论上可以通过椎间孔面积量化椎间孔狭窄程度。
三、退变性腰椎间孔狭窄症的手术治疗
对于保守治疗无效或者有明显神经功能障碍的患者,常需要手术治疗。对于单纯腰椎间孔狭窄症的患者,充分彻底减压是改善临床症状的首要条件。与传统的 PLIF 相比,TLIF 技术可以避免或者尽量减少术中对神经根、硬膜和脊髓圆锥的牵拉,从而降低神经损伤及脑脊液漏的发生。而且由于术中保留了棘突、棘间韧带及肌肉的附着点,腰椎后部张力带结构得以保持,有利于腰背肌的功能恢复单纯切除一侧关节突关节,脊柱稳定性受到的破坏较传统 PLIF 要小。Humphreys 等[21]对 PLIF 和 TLIF的腰椎固定进行了比较,两种术式在手术时间、出血量上无明显差异,而并发症前者多于后者。术中应注意,由于椎间孔周围组织较多,尽管椎间孔已经充分打开,但实际上减压的空间仍然十分有限,所以应该常规检查侧隐窝判断神经根的紧张度和减压效果。
本研究中,22 例为单侧症状,术中仅切除了单侧关节突关节,另外 7 例为双侧症状,由于 TLIF术式仅通过椎间孔外侧进行操作,减压范围有限,对于单纯退变性椎间孔狭窄症患者可以实现彻底减压,但对于一些合并有严重中央管或侧隐窝狭窄或者椎间隙严重狭窄的患者,TLIF 术式在减压的彻底性上相对于 PLIF 要差,因此,虽然 TLIF 术式有诸多优点,但对于腰椎严重退变的患者,笔者建议采用传统的 PLIF 术式来达到手术目的。此外,部分退变性腰椎间孔狭窄症患者可能同时合并有退变性侧凸,在进行内固定时需要结合患者的矢状面及冠状面平衡进行综合考虑,在保证改善患者症状取得良好近期效果的同时还应考虑到远期效果。笔者自2010 年开始关注单纯椎间孔狭窄的患者以来,目前积累的病例仍然较少,同时存在双侧单纯椎间孔狭窄的病例则更少,大多数患者合并有中央管狭窄或者明显椎间盘后方的突出,无法纳入本研究。本研究 7 例双侧症状患者的椎间孔面积主要用于 CT 及MRI 两种检查手段的对比,未用于健侧与症状侧椎间孔面积的对比,原因有两点:(1) 如果需要和无症状的椎间孔面积对比,则只能选择与以往文献所报道的椎间孔面积对比,但会存在较大偏倚,诸如测量方法、测量平面以及测量者的不同;(2) 本研究中双侧症状患者样本量更小,单独进行统计学分析的偏倚太大,结论不可靠。
MRI 在诊断退变性腰椎间孔狭窄症时较 CT 更为敏感,尽管目前尚无定量评价椎间孔的狭窄程度的统一标准,但椎间孔面积的测量可在一定程度上反映出椎间孔狭窄的程度。TLIF 术式可以很好地改善患者症状,但术中应综合考虑可能伴有的脊柱不稳以及冠状面、矢状面平衡问题。
参考文献
[1]Genevay S,Atlas SJ.Lumbar spinal stenosis.Best Pract Res Clin Rheumatol,2010,24(2):253-265.
[2]Cinotti G,De Santis P,Nofroni I,et al.Stenosis of lumbar intervertebral foramen:anatomic study on predisposing factors.Spine,2002,27(3):223-229.
[3]Attias N,Hayman A,Hipp JA,et al.Assessment of magnetic resonance imaging in the diagnosis of lumbar spine foraminal stenosis--a surgeon’s perspective.J Spinal Disord Tech,2006,19(4):249-256.
[4]Kunogi J,Hasue M.Diagnosis and operative treatment of intraforaminal and extraforaminal nerve root compression.Spine,1991,16(11):1312-1320.
[5]Jenis LG,An HS.Spine update.Lumbar foraminal stenosis.Spine,2000,25(3):389-394.
[6]Ploumis A,Transfeldt EE,Gilbert TJ Jr,et al.Degenerative lumbar scoliosis:radiographic correlation of lateral rotatory olisthesis with neural canal dimensions.Spine,2006,31(20):2353-2358.
[7]Kaneko Y,Matsumoto M,Takaishi H,et al.Morphometric analysis of the lumbar intervertebral foramen in patients with degenerative lumbar scoliosis by multidetector-row computed tomography.Eur Spine J,2012,21(12):2594-2602.
[8]Yamada K,Matsuda H,Cho H,et al.Clinical and radiological outcomes of microscopic partial pediculectomy for degenerative lumbar foraminal stenosis.Spine,2013,38(12):E723-731.
[9]Yu W,Glüer CC,Fuerst T,et al.Influence of degenerative joint disease on spinal bone mineral measurements in postmenopausal women.Calcif Tissue Int,1995,57(3):169-174.
[10]Macnab I.Negative disc exploration.An analysis of the causes of nerve-root involvement in sixty-eight patients.J Bone Joint Surg Am,1971,53(5):891-903.
[11]Crock HV.Normal and pathological anatomy of the lumbar spinal nerve root canals.J Bone Joint Surg Br,1981,63B(4):487-490.
[12]Lee CK,Rauschning W,Glenn W.Lateral lumbar spinal canal stenosis:classification,pathologic anatomy and surgical decompression.Spine,1988,13(3):313-320.
[13]黄韬,郭世绂.腰神经通路与腰腿痛的关系.中华骨科杂志,1987,7(4):241.
[14]Hasegawa T,An HS,Haughton VM,et al.Lumbar foraminal stenosis:critical heights of the intervertebral discs and foramina.A cryomicrotome study in cadavera.J Bone Joint Surg Am,1995,77(1):32-38.
[15]焦根龙,李志忠,赵明杰,等.115例20~30岁正常国人腰椎数据测量与其临床意义.暨南大学(硕士论文),2008.
[16]Cinotti G,De Santis P,Nofroni I,et al.Stenosis of lumbar intervertebral foramen:anatomic study on predisposing factors.Spine,2002,27(3):223-229.
[17]Chung SK,Lee SH,Kim DY,et al.Treatment of lower lumbar radiculopathy caused by osteoporotic compression fracture:the role of vertebroplasty.J Spinal Disord Tech,2002,15(6):461-468.
[18]Tezer M,Ozturk C,Erturer E,et al.Bilateral L5 radiculopathy due to osteoporotic L1 vertebral fracture:A case report.J Spinal Cord Med,2006,29(4):430-435.
[19]陈光福,宋德勇,陈嘉华,等.手术治疗老年性腰椎间孔狭窄症的临床分析.实用骨科杂志,2010,16(8):606-608.
[20]Qian Y,Qin A,Zheng MH.Transforaminal ligament may play a role in lumbar nerve root compression of foraminal stenosis.Med Hypotheses,2011,77(6):1148-1149.
[21]Humphreys SC,Hodges SD,Patwardhan AG,et al.Comparison of posterior and transforaminal approaches to lumbar interbody fusion.Spine,2001,26(5):567-571.
(本文编辑:王萌)
.论著 Original article.
Treatment of degenerative lumbar foraminal stenosis by transforaminal lumbar interbody fusion
LIU Xin-min,LI Yue,GUAN Bo-qing,LIU Shu-mao.Department of Orthopedics,People’s Hospital of Beijing Daxing District,Beijing,102600,PRC
【Abstract】Objectives To discuss clinical manifestations and radiological characteristics of isolated degenerative lumbar foraminal stenosiss,and to assess the clinical results of transforaminal lumbar interbody fusion.Methods From May 2010 to May 2014,29 patients with isolated degenerative lumbar foraminal stenosis accepted transforaminal lumbar interbody fusion.There were 13 males and 16 females.The mean age was 57.4 years old (range:45-73 years).Preoperatively and at the final follow-up,Visual Analogue Score (VAS) and Oswestry Disability Index (ODI) were applied to evaluate clinical outcomes.All patients received lumbar X-ray (anterioposterior and lateral,flexion-extension),CT and MRI preoperatively.Intervertebral disc height of the corresponding segment on sagittal X-ray peroperatively and at the final follow-up was measured.Bilateral foraminal area of the corresponding segment in CT (sagittal view of 3 D reconstruction) and MRI (T2WI sagittal view) was measured.For patients with unilateral symptoms,foraminal area of the affected side was compared with that of the contralateral side.Foraminal area of the same segment on CT and that on MRI was also compared.Results Twenty-nine patients had a average follow-book=49,ebook=54up of 24.2 months (range:8-41 months).Twenty-two cases had unilateral symptoms and 7 had bilateral symptoms.Intervertebral disc height of the corresponding segment was (9.38 ± 3.49) mm preoperatively and increased to (13.19 ± 2.36) mm at the final follow-up with statistical significance (P < 0.05).Compared with the preoperative foraminal area of the unaffected side [ S(CT2)= (139.65 ± 6.24) mm2,S(MRI2)= (136.00 ± 5.33) mm2],the affected side [ S(CT1)= (135.69 ± 6.82) mm2,S(MRI1)= (123.04 ± 5.63) mm2]showed significant decrease both on CT and MRI (P < 0.05) in patients with unilateral symptoms.The foraminal areas of both sides measured on CT [ S(unaffected)= (139.65 ± 6.24) mm2,S(affected)= (131.46 ± 8.97) mm2]were larger than that measured on MRI [ S(unaffected)= (136.00 ± 5.33) mm2,S(affected)= (120.28 ± 6.27) mm2].Compared with that preoperatively (VAS(back)= 4.90 ± 1.38,VAS(leg)= 8.11 ± 1.83,ODI = 41.22 ± 5.37),VAS (back pain),VAS (leg pain) and ODI showed significant improvement at the final follow-up (VAS(back)= 1.24 ± 0.87,VAS(leg)= 2.11 ± 1.07,ODI = 14.10 ± 6.29) with statistical significance (P < 0.05).Of all 29 patients:19 excellent,6 good,4 fair,satisfactory rate 86.2%.One patient had lower limb numbness,and recovered after 3 months.At the final follow-up,4 patients (66.7%) had muscle grade improvement of 1 to 2 level,and 2 had no improvement.One patient had cerebrospinal fluid leakage.Conclusions MRI is more sensitive in the diagnosis of degenerative lumbar foraminal stenosis when compared with CT scan.Though there are no unified criteria to assess the degree of foraminal stenosis,foraminal area is able to reflect the degeree of lumbar foraminal stenosis.Transforaminal lumbar interbody fusion can relieve preoperative symptoms significantly.
【Key words】Lumbar vertebrae; Spinal diseases; Spinal Fusion; Diagnostic imaging
(收稿日期:2015-03-31)
DOI:10.3969/j.issn.2095-252X.2016.01.011
中图分类号:R681.5

