老年人晕厥
樊瑾
老年人晕厥
樊瑾

樊瑾 教授
晕厥指因一过性全脑低灌注而突发短暂性意识丧失和姿势性张力丧失[1]。发作特点为突发、持续时间短、能自行完全恢复。意识丧失时间一般<20 s,一般不会发生逆行性遗忘。晕厥占急诊就诊患者的3%~5%[2],占住院患者的6%。晕厥患病率随年龄增加而增加,是一种临床常见的老年综合征,>70岁老年人晕厥发生率是年轻人的2倍,>80岁则达年轻人的3~4倍[3],老年人晕厥复发率为30%。老年人晕厥多为多因素共同作用引发,其中心源性晕厥和直立性低血压高于年轻患者。
老年人晕厥可以是良性过程也可以是猝死的先兆,大多数预后不良或死亡,取决于基础疾病和并发症的严重程度。有39%的老年人在晕厥过程中受伤[4],重伤比例高于年轻人,5%~7%为骨折[5],6%严重致残。一旦合并骨折、颅内出血、吸入性肺炎等,比年轻人更严重且预后差。老年人晕厥的2年总死亡率为26.9%[4]。因此在老年晕厥患者的诊疗中晕厥诊断、病因和并发症的评估治疗均非常重要。
1 晕厥诊断标准
晕厥的诊断标准包括:(1)完全意识丧失;(2)发作较快且持续时间短;(3)完全自行恢复且无后遗症;(4)有肌紧张消失;如果以上4项均具备,则晕厥可能性极大;如果≥1项不具备,应与其他原因引起的意识丧失相鉴别。
2 老年晕厥的常见病因
2.1低血糖晕厥多见于糖代谢异常的老人,特别是正在应用降糖药物或既往有低血糖病史的患者。
2.2心源性晕厥心源性晕厥占全部晕厥的14.7%。心源性晕厥患者发生心脏骤停、猝死以及死亡率明显高于其他原因引发的晕厥,1年死亡率为18%~33%,5年死亡率为50%。心律失常导致晕厥最为常见,占心源性晕厥的52.3%。衰老的生理学改变、多种药物、多种慢病并存等情况使得老年人对心排血量突然减少的代偿较差,即使短暂的心律失常在老年人也可出现晕厥。心动过缓、慢快综合征、室上性/室速、起搏器故障、药物性心律失常等均可能导致晕厥。其中病态窦房结综合征、室性心动过速是导致老年晕厥最常见的病因,有报道病态窦房结综合征患者25%~70%可发生晕厥[6]。此外,老年人常服用的抗心律失常药如β受体阻滞剂、乙胺碘呋酮、心律平、地高辛以及可延长Q-T间期的药物均可导致严重心律失常而发生晕厥。植入起搏器的患者发生晕厥,应评估起搏器功能。
器质性心血管疾病如急性心肌梗死、急性肺动脉血栓栓塞症、左房黏液瘤、肥厚型心肌病、主动脉瓣狭窄、心包填塞、急性主动脉夹层、重度颈动脉狭窄、腹主动脉瘤破裂等。老年急性心肌梗死发生晕厥的可能原因:泵衰竭导致脑灌注压减少;急性心肌梗死并发心律失常;急性下壁心肌梗死左心室压力感受器受刺激引起血管迷走反射。
2.3低血压晕厥含直立性低血压、直立不耐受综合征、餐后低血压以及其他原因导致的低血压。低血压晕厥患病率随增龄而增加,年龄相关的直立性低血压占晕厥病例的25%,常与患者虚弱、脱水或容量不足有关。药物诱发直立性低血压是导致晕厥最常见的原因,诱发低血压的常用药物有抗高血压药、利尿剂、三环类抗抑郁药、酚噻类药物、酒精。有体位性低血压的老年患者常有卧位收缩性高血压并接受多种药物治疗,给予体位性低血压药物治疗会加重卧位高血压,反之亦然。
发作特点:(1)晕厥时血压降低(直立3 min内收缩压下降>20 mmHg或舒张压下降>10 mmHg)[7];(2)常合并以下情况之一:发生在站起后;早餐后2 h内;开始应用或调整降压药物剂量之后;存在自主神经疾病或帕金森病;合并出血或贫血。
自主神经功能障碍[8]:因自主神经系统不能应对生理需求导致体位性低血压、运动后低血压。分型:(1)原发性:包括神经变性疾病如单纯自主神经功能障碍、多系统萎缩、帕金森病和路易体痴呆。预警症状:早期阳痿、排尿紊乱和随后的共济失调。(2)继发性:指由其他疾病导致的自主神经损伤,如糖尿病、淀粉样变性和各种多发性神经病。
2.4神经介导性晕厥主要类型包括血管迷走性晕厥、情境性晕厥和颈动脉窦过敏综合征。虽然不是主要原因,也可发生在老年人中。神经介导性晕厥不提示神经系统疾患,不增加心血管疾病死亡率。
血管迷走性晕厥最为常见,其特点为:(1)直立位多见,坐位可发生[9],或因情绪紧张、疼痛、环境温度高或服用某些药物而出现系列症状;(2)有前驱症状[10]:出汗、发热、恶心、头晕、面色苍白、管状视野;常因忽视或不能回忆对老年人提示有限;(3)症状表现与低血压和心动过缓相关;(4)意识丧失>30 s时,常有尿便失禁;(5)发病后全身乏力。
情境性晕厥:如咳嗽、吞咽、打喷嚏、排便、排尿、饱餐后等发作的晕厥。
颈动脉窦过敏综合征:转头或颈动脉窦受压(如局部肿瘤、剃须、衣领过紧)等诱发晕厥,占>50岁者不明原因晕厥的25%~50%,心脏抑制型颈动脉窦过敏占老年晕厥的20%。
2.5神经性晕厥神经系统原发病导致的晕厥少见,通常与焦虑症、惊恐发作、重度抑郁等相关。
2.6不明原因晕厥最终仍不能明确原因的晕厥占10.4%~17.5%,1年死亡率为6%~12%。
3 晕厥并发症
与患者基础疾病、服用药物及晕厥时所处环境和受伤机制有关,全身都可以受伤,多见于着地、碰撞和疼痛部位,以出血、骨折、软组织损伤多见。影像学以CT为首选。晕厥并发症可轻可重,老年患者特别是衰弱或平衡力受损患者容易有并发症,严重者可导致终身残疾并危及生命。
4 晕厥病人的诊治流程
根据就诊时生命体征、可能病因及合并症可将患者分为危重和稳定患者。晕厥病人的诊治流程见图1。

图1 确诊晕厥患者诊治流程
4.1危重患者的急诊评估和救治晕厥发作后虽意识恢复但仍有显著的低血压、心律失常或严重并发症,该类患者预后差,短期内有可能出现病情恶化甚至猝死的可能。应在严密监护、稳定生命体征的前提下进行快速评估治疗。评估内容有:(1)是否存在低血糖:低血糖具有老年人多见,诊断快、处理效果好等特点。快速血糖测定可迅速明确诊断,一旦确诊即刻给予葡萄糖溶液口服或静滴直至症状消失或血糖>10 mmol/L。受老年患者代谢特点的影响,建议在严密监测下行进一步诊治。(2)本次发作最可能和最严重的病因:根据疾病的凶险程度,围绕心、肺、血液和大血管进行快速病因诊断。心血管疾病病史、心电图、便携式超声以及快速床旁生化检测的使用可以有效提高临床诊治效率,为救治赢取时间。(3)是否存在严重并发症如颅内出血、气胸等:根据受伤机制和查体所见尽快进行针对性的影像学检查,首选CT。(4)基础疾病及并发症救治:在积极稳定内环境和生命体征的基础上,针对需要立即救治的病因或并发症如急性心肌梗死、心包填塞、腹主动脉瘤破裂、肺栓塞、颅内出血颅高压、气胸等,尽快组建以专科为基础组的多学科救治团队,按专科急症进行救治。
4.2稳定的晕厥患者的初步评估[8]评估内容:(1)是否晕厥;(2)晕厥病因;(3)是否高危患者;(4)有何并发症。明确病因有2个目的:(1)判断晕厥预后和再发风险;(2)针对病因进行针对性治疗。主要从以下几个方面进行评估:心电图、病史、服药单、以心肺大血管为重点的体检和影像检查和血液化验(含快速血糖、C-反应蛋白、凝血功能及血常规等)。
病史采集主要集中在发作细节。因5%的≥65岁老人和20%的≥80岁老人有认知障碍[11],可能会削弱患者关于晕厥或跌倒的记忆,寻找目击证人对诊断十分重要。大约50%的患者仅靠病史就能明确病因[12](在老年患者略低)。
并发疾病之间可以是协同作用(如糖尿病,肾病等),也可以是独立作用。鉴于老年人长期服用的多种药物与晕厥关系密切,病史中询问晕厥前服用药物、近期更改的药物以及降压、降糖、镇静、抗心律失常药物等是关键。
通过观察步态和平衡能力评估老年患者衰弱及运动功能障碍,获得心血管阳性体征以及测量卧立位血压对于寻找晕厥病因均有较高价值。
心电图:有助于急性心肌缺血、心律失常等的诊断。
血液化验:在低血糖、高/低血钾、酸中毒、出血、血栓、感染、心力衰竭、心肌损伤等方面对于病因的定位、定性和并发症的严重程度判断提供丰富的信息。
心脏超声:可协助寻找晕厥原因,如主动脉瓣狭窄、心房黏液瘤、心包和心肌疾病、心脏压塞、急性肺动脉血栓栓塞症、主动脉夹层、人工瓣膜并发症等,在以左室射血分数为基础的危险分层中具有重要作用。
晕厥并发症评估:老年患者晕厥后跌倒,严重者可并发颅内出血、骨折、血气胸、肺挫伤。应针对晕厥受伤情况进行针对性的检查评估。
首诊难以明确病因的如下晕厥高危患者应住院诊治或观察:高龄;有心脏病基础、心力衰竭病史;有早发心脏性猝死的家族史;运动时晕厥、卧位晕厥、无诱因;伴发呼吸困难、急性心肌缺血;发作时有跌倒;恢复时间长;收缩压<90 mmHg;心电图异常;贫血[8]。
4.3诊断试验初步评估后的倾向性诊断需要进一步检查证实。(1)心电监测:包括Holter、植入式Holter和远程心电监测。频繁发作晕厥或先兆晕厥的患者行Holter检查。对于诊断不明且反复发作的老年患者,可行植入式Holter。远程心电监测适用于长期随访。(2)起搏器功能检查:适用于已植入起搏器治疗的患者。(3)心脏电生理检查:晕厥前伴有突发短阵心悸或伴束支传导阻滞,无创性检查不能确诊的患者。(4)冠状动脉造影:可疑心肌缺血导致晕厥者应行冠状动脉造影。(5)24 h动态血压监测:服药后或餐后发作晕厥怀疑血压不稳定者。(6)颈动脉超声检查:是老年晕厥患者重要的检查之一,颈动脉重度狭窄可引发晕厥。(7)精神心理评价:晕厥和心理因素通过2种方式相互作用。一方面,各种精神类药物导致体位性低血压和延长Q-T间期引起晕厥。而扰乱精神疾病治疗药物的服药规律会产生严重精神后果。另一方面是心理机制造成的“功能性发作”。表现为2种类型,一种为大发作,类似于癫痫发作,即“假性癫痫”;另一种类似于晕厥或持续较长时间的“意识丧失”,即“心理性晕厥”或“假性晕厥”。(8)神经系统辅助检查:脑电图、颅脑CT/MRI等神经学检查应在神经系统评估的基础上进行。简单晕厥一般不需要这些检查,晕厥再次发作或引起损伤、造成事故、影响职业安全性时考虑应用这些检查。脑电图用于与癫痫的鉴别。诱发症状发作时记录脑电图对诊断心理性假性晕厥有帮助。(9)颈动脉窦按摩:适用于不明原因晕厥患者,特别是>50岁患者。禁忌证:既往3月内发生过短暂脑缺血或卒中、或有颈动脉血管杂音者应避免此项检查。方法:压迫颈动脉分叉处10 s观察心率、心律和血压,出现室性停搏持续≥3 s和(或)收缩压下降≥50 mmHg称为颈动脉窦过敏,同时伴有自发性晕厥则为颈动脉窦综合征,阳性提示颈动脉窦或房室结病变。(10)直立倾斜试验:在排除了心源性晕厥后可根据患者的耐受性进行,可协助鉴别惊厥样晕厥与癫痫,诊断神经介导性晕厥敏感性26%~80%,特异性90%。不推荐用于预测和评估药物对血管迷走性晕厥的疗效。
对于老年人诊断检查策略应注意以下方面:(1)对活动不受限、独立生活、认知正常的老年人应和年轻人一样进行检查;(2)虚弱老人的检查取决于患者对检查的耐受性和预后;(3)认知障碍患者:增加认知评估和精神检查;(4)体位性血压评价最好在早晨和(或)晕厥刚发生后进行。
5 鉴别诊断
5.1一过性脑缺血发作(transientischemic attack,TIA) “锁骨下窃血”等引起的椎动脉系统引起的TIA除一过性意识丧失外,总有伴随的定位体征,通常是肢体无力、步态和肢体的共济失调、眼球运动失调和口咽功能失调。而晕厥只有一过性意识丧失。
5.2癫痫癫痫可引起意识丧失,依次发生无反应、摔倒、遗忘,这种情况仅在强直、阵挛、强直-阵挛及全身发作时出现。成人部分复杂癫痫表现为意识的变化,而不是丧失。患者在站立时出现症状发作,无意识过程中身体完全松弛不支持癫痫,唯一的例外是“松弛发作”,但很少见。
5.3假性晕厥频繁发作(1 d或1周数次),心电图正常的非器质性心脏疾病的晕厥患者应当考虑到精神疾病引起的“假性晕厥”。除“晕厥”外,还会有焦虑以及其他精神症状。“猝倒症”是另一种假性晕厥,跌倒时没有真正的意识丧失。
6 治疗
晕厥的治疗原则是寻找病因并进行针对性治疗、积极治疗继发损伤和预防复发。病因诊断对选择治疗方案[8](图2)非常重要。虚弱老人常有多重危险因素,纠正导致晕厥心血管危险因素能减少虚弱老人晕厥的发生率。
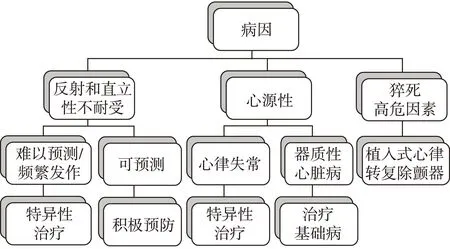
图2 晕厥不同病因的治疗策略
6.1神经介导性晕厥重在预防,如避免诱因(如闷热而拥挤的环境,血容量不足,降压药物);识别前驱症状,以尽快采取某些动作以终止发作(如卧位);适当增加盐的摄入以扩充容量。偶尔发作1次,发作后仅有疲劳无力者可不予治疗。反复发作者可考虑:(1)保障日常饮食中盐与液体摄入量;(2)物理治疗:可避免或延迟大多数的晕厥发作。动作要领:双腿交叉、双手紧握和上肢紧绷做肌肉等长收缩。此外穿及腰弹力袜增加静脉回流也有益;(3)避免服用降压药物;(4)药物治疗:有β受体阻滞剂、氟氢可的松、米多君等。推荐在长时间站立或从事诱发晕厥的活动前1 h服用单剂有效的药物。(5)心脏起搏:很少用于反射性晕厥的治疗,但对于反复发作的心脏抑制型晕厥可以考虑起搏,对颈动脉窦晕厥患者心脏起搏可能有益。
6.2体位性低血压和直立性不耐受综合征停用任何引起低血压的药物,增加盐的摄入以扩充血容量。嘱患者夜间睡眠时适当抬高床头,变动体位宜慢,避免久站,穿弹力袜。有先兆症状的患者进行“物理反压动作”,如下肢交叉和蹲坐。
对餐后低血压者可采用少食多餐,避免早餐进食大量碳水化合物。即使血压的小幅升高(10~15 mmHg)也足以在机体自身调节范围内产生功能上的显著改善。
药物治疗:米多君可升高卧位和直立位血压,从而减缓体位性低血压的症状,适用于无高血压及尿潴留患者。米多君用量为5~20 mg/次,3次/d。
6.3心源性晕厥治疗目标:防止晕厥再发、积极治疗基础疾病以减少心脏性猝死的风险。即使有效治疗基础疾病,患者仍有再发晕厥的风险。
(1)缓慢心律失常:未用减慢心率药物者,因心动过缓发生晕厥者需植入心脏起搏器治疗,紧急处理可用阿托品和异丙肾上腺素治疗。(2)快速心律失常:① 晕厥伴室性心动过速或阵发性室上性心动过速者首选导管射频消融术治疗,有手术禁忌者可服用抗心律失常药物减少发作。② 尖端扭转型室性心动过速者应立即停用延长Q-T间期的药物并进行严密观察。(3)植入装置功能异常:尽快修复并优化起搏程序。(4)器质性心血管疾病性晕厥:治疗目标不仅是防止晕厥再发,而且要治疗基础疾病和减少心脏性猝死的风险。① 主动脉瓣狭窄和心房黏液瘤引发的晕厥应行外科手术;② 肥厚型心肌病的晕厥,高危患者应植入心律转复除颤器预防心源性猝死,对左室流出道梗阻患者应考虑外科手术或肥厚相关血管的化学消融治疗;③ 急性肺血栓栓塞症引发的晕厥应积极抗凝,高危患者酌情溶栓,有抗凝禁忌者考虑介入治疗,溶栓禁忌者放置下腔静脉滤器,防止血栓继续脱落;④ 心包填塞:抽液减压;⑤ 腹主动脉瘤破裂:尽快进行腔内修复或外科修补。⑥ 颈动脉严重狭窄:行颈动脉内支架植入或血管内膜剥脱解除梗阻。
6.4神经性晕厥主要在于积极的抗动脉粥样硬化治疗和改善脑供血、减轻焦虑、恐惧等。
6.5不明原因晕厥对于缺乏前驱症状、不明原因晕厥年长患者,可考虑植入双腔起搏器。
6.6晕厥并发症的治疗根据外伤部位及伤情判断,按照专科治疗原则进行相应治疗。
6.7驾车与晕厥老年人晕厥未经有效治疗应停止驾驶6月或更长时间,恶性晕厥患者应永久限制;因心律失常发生晕厥的患者的驾驶建议[8]见表1。

表1 心律失常致晕厥老年病人的驾驶建议
7 结语
晕厥在老年人群十分常见,复杂的基础疾病、药物治疗和(或)并发症等多个因素往往共同参与晕厥的发生。老年人晕厥以心源性原因居多且易于发生跌伤等,是疾病预后不良的重要危险因素,病因诊断对指导治疗和判断预后非常重要。
[1]Task Force for the Diagnosis and Management of Syncope; European Society of Cardiology (ESC); European Heart Rhythm Association (EHRA); Heart Failure Association (HFA); Heart Rhythm Society (HRS),Moya A,Sutton R, et al. Guidelines for the diagnosis and management of syncope (version 2009)[J]. Eur Heart J, 2009,30(21):2631-2671.
[2]Casini-Raggi V, Bandinelli G, Lagi A. Vasovagal syncope in emergency room patients: analysis of a metropolitan area registry[J]. Neuroepidemiology, 2002, 21(6): 287-291.
[3]Ruwald MH, Hansen ML, Lamberts M. The relation between age, sex, comorbidity, and pharmacotherapy and the risk of syncope: a Danish nationwide study[J]. Europace, 2012, 14(10): 1506-1514.
[4]Kapoor W, Snustad D, Peterson J, et al. Syncope in the elderly[J]. Am J Med, 1986,80(3):419-428.
[5]Kapoor WN. Evaluation of syncope in the elderly[J]. J Am Geriatr Soc, 1987,35(8): 826-828.
[6]郑秋甫. 老年晕厥的诊治[J].中华保健医学杂志, 2008,10(3): 161-164.
[7]Freeman R, Wieling W, Axelrod FB, et al. Consensus statement on the definition of orthostatic hypotension, neurally mediated syncope and the postural tachycardia syndrome[J]. Auton Neurosci, 2011, 161(1): 46-48.
[8]刘文玲,胡大一,郭继鸿,等. 晕厥诊断与治疗中国专家共识 (2014 年更新版)[J].中华内科杂志, 2014, 53(11): 916-925.
[9]Sorajja D, Nesbitt GC, Hodge DO, et al.Syncope while driving clinical characteristics, causes, and prognosis[J]. Circulation, 2009,120(11): 928-934.
[10]Nishiyama C, Iwami T, Kawamura T, et al. Prodromal symptoms of out-of-hospital cardiac arrests: a report from a large-scale population-based cohort study[J]. Resuscitation, 2013, 84(5): 558-563.
[11]Petersen RC. Clinical practice. Mild cognitive impairment[J]. N Engl J Med, 2011,364(23): 2227-2234.
[12]Hanna EB. Syncope: Etiology and diagnostic approach[J]. Cleve Clin J Med, 2014, 81(12):755.
100853北京市,中国人民解放军总医院心内科
R 441.2
Adoi:10.3969/j.issn.1003-9198.2016.06.002
2016-04-25)

