PICU神经外科术后脑膜炎患者临床特点分析
魏晓星,杨镒宇
(广州市妇女儿童医疗中心PICU,广东 广州 510120)
神经外科术后并发脑膜炎有两种类型:细菌性和无菌性。细菌性脑膜炎(post-neurosurgical bacterial meningitis,PBM)是目前神经外科危重症患者术后的一种严重并发症,发生率在1%~10%。PBM会延长患儿的住院时间,增加医疗成本,导致精神运动障碍、残疾等严重的后果。重要的是,如果PBM得不到及时的治疗,患儿的死亡率会超过20%。因此,临床医师尽早准确诊断,并及时的治疗,对PBM的预后至关重要[1]。神经外科危重症患儿由于术中存在植入物或出血等异物刺激,脑组织机械性损伤,肿瘤组织释放炎性因子等因素,导致术后并发无菌性脑膜炎(post-neurosurgical aseptic meningitis,PAM)[2,3],与细菌性脑膜炎有相似的临床表现,脑脊液的中性粒细胞和蛋白也会增高,但脑脊液绝无细菌感染,治疗上抗炎为主,无需抗生素抗感染。脑脊液培养是诊断细菌性脑膜炎的金标准;临床医师可以根据培养结果明确诊断,同时根据细菌鉴定及药敏结果及时调整治疗方案。但是,脑脊液培养时间较长,阳性率较低,临床指导意义有限,培养结果出来之前,临床医师有时难以区分两种脑膜炎,只能予以经验性治疗,这样会导致患者治疗过度或治疗不足。本文回顾性分析2016年1月1日至2017年12月31日我院PICU49例神经外科术后脑膜炎患儿的临床资料,并探讨脑脊液乳酸脱氢酶(LDH)对PBM的诊断价值。
1 资料与方法
1.1 一般资料选择2016年1月1日至2017年12月31日入住我院PICU神经外科术后脑膜炎患者49例。所有患者均符合以下标准:均为第一次头颅手术治疗;术前均有使用预防抗生素头孢唑啉(新泰林),部分患儿根据手术情况术中追加一次新泰林,转入PICU后不再继续预防抗生素治疗;术前术后均无其他脏器功能的损伤;出院时均达到出院标准,无死亡病例。排除标准:既往6个月诊断颅内感染;术前开放性头颅骨折;术前有感染使用过抗生素;术中发现颅内感染;术后并发其他部位如手术切口、呼吸道、消化道、泌尿道等感染情况。本研究经本院医学伦理委员会批准审核,研究方案取得患者或家属知情同意。根据神经外科术后脑膜炎诊断标准[1,2],49例患儿术后诊断为细菌性脑膜炎即细菌组(20例),诊断为PAM即无菌组(29例)。其中细菌组:颅内肿瘤10例,大脑皮层发育不良导致的继发性癫痫6例,蛛网膜囊肿1例,Chiari畸形3例;无菌组:颅内肿瘤14例,蛛网膜囊肿6例,大脑皮层发育不良或脑萎缩等导致的继发性癫痫6例,烟雾病2例,蛛网膜下腔出血1例。
1.2 方法所有患者术后根据病情需要予以腰椎穿刺,留取脑脊液标本送我院实验室行常规、生化、涂片、培养检查。脑脊液细胞学采用Sysmex XN-1000全自动血细胞分析仪检测,脑脊液生化指标采用日立7600-020全自动生化分析仪检测。记录患者的基本资料,包括性别、年龄、美国麻醉师协会(ASA)评分、手术麻醉期间地塞米松剂量、手术预防抗生素是否正确使用、手术风险分级标准(NNIS分级)、手术级别、手术时间、术中出血量、术后当天白蛋白或乳酸水平、住院天数、入住PICU天数、机械通气时间、术后脑室外引流管放置天数、术后抗生素使用个数和天数、抗生素费用、脑脊液检测结果。
1.3 统计学方法使用SPSS 20.0软件进行统计分析。符合正态分布的连续计量资料以均数±标准差表示,组间比较采用独立样本t检验;不符合正态分布的计量资料以中位数(Q25,Q75)表示,组间比较采用Mann-Whitney U检验;计数资料以频数和百分比进行描述,组间比较采用χ2检验或Fisher精确检验。P< 0.05为差异有统计学意义。
2 结果
2.1 两组基本情况比较细菌组的抗生素使用个数、天数、费用明显高于无菌组,差异有统计学意义(P< 0.05),。两组性别、年龄、ASA评分、手术麻醉期间地塞米松剂量、手术预防抗生素使用是否正确、NNIS分级、手术级别、手术时间、术中出血量、术后当天白蛋白或乳酸水平、住院天数、入住PICU时间、机械通气时间、术后脑室外引流管放置的时间比较,差异均无统计学意义(P> 0.05),见表1。

表1 神经外科术后患儿无菌组和细菌组一般临床情况比较
*手术时间超过3小时或术中出血量>1500 ml,手术中预防抗生素未给与第2剂,定义为错误。
2.2 患者脑脊液参数的统计情况本文49例患者脑脊液培养均为阴性结果,有1例脑脊液涂片可见大量革兰氏阳性球菌。细菌组脑脊液在N%、LDH、hsCRP、蛋白水平均明显高于无菌组,差异均有统计学意义(P< 0.05),见表2。
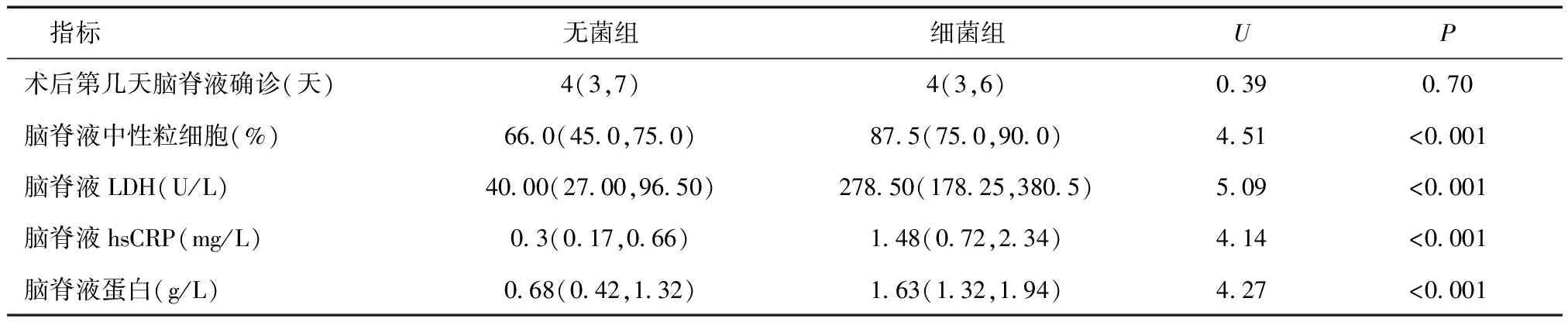
表2 神经外科术后患儿无菌组和细菌组脑脊液检测特点比较
2.3 细菌组脑脊液指标的诊断效能分析在细菌组脑脊液各项指标诊断效能(表3)中,脑脊液蛋白的敏感性最高,脑脊液LDH和hs-CRP的特异性最高,结果提示脑脊液中性粒细胞率、LDH、hs-CRP、蛋白对诊断PBM均具有诊断价值。细菌组脑脊液的N%、LDH、hsCRP、蛋白水平的受试者工作特征曲线(ROC)结果显示,其中脑脊液LDH的曲线面积最大,诊断效能最高,见图1。

表3 神经外科术后细菌组脑脊液各项指标诊断效能比较

图1 神经外科术后细菌组脑脊液各项指标的ROC曲线
3 讨论
神经外科术后PAM与PBM一直是临床上较难鉴别的术后并发症。相关文献报道,PAM约占神经外科术后脑膜炎患者的70%[4,5]。PAM与PBM在临床表现上极为相似,均可出现发热、头痛、呕吐、意识障碍、脑膜刺激征等症状和体征,两者难以鉴别。围手术期使用皮质激素,术中预防抗生素使用错误,术后脑室外引流时间过长等均是PBM发生的高危因素[6]。PAM的发病机制,目前尚无定论,一些学者认为可能是术后出血、外科操作、囊性肿瘤内容物、脑组织电凝后变性蛋白、置入人工材料、骨渣等刺激蛛网膜下腔,产生大量的炎性细胞因子从而诱发类似细菌性脑膜炎的炎症反应[7,8],治疗上以抗炎、血性脑脊液的引流为主,无需抗生素治疗,一般预后较好。本文显示,两组在性别、年龄、等一般临床特点在两种术后脑膜炎的鉴别上无临床指导意义,可能为本文的样本量较少,对造成PBM的危险因素的研究结果有一定的影响。需要注意的是,PAM和PBM在治疗方法及预后上存在很大差异。PBM有较高的致残率及致死率,抗生素使用时间和住院时间明显延长,花费也高,本文中细菌组也有此体现。所以,及时地对术后脑膜炎的类型做出准确诊断,不但有助于给予及时有效的治疗,而且可以减少抗生素滥用引起的副作用,并能减少患者不必要的花费及患者的住院时间。
脑脊液的各项检测指标可用于诊断PBM[9]。脑脊液涂片和培养是鉴别和诊断PAM及PBM的金标准,但脑脊液培养的阳性率较低[10,11]。PCR检测由于腰椎穿刺过程中标本污染,以及基因芯片与非特异性细菌之间的交叉反应等,导致其假阳性率较高,特异性较低[12,13],临床指导意义有限。同时,PCR检测成本较高和操作复杂,一般医院难以开展,以上均限制了PCR检测在临床上的应用[14,15]。脑脊液WBC的敏感性和特异度很高,但准确度欠佳[16]。脑脊液蛋白及葡萄糖影响因素多,对于PBM的诊断效能存在一定的局限性[17]。所以为了及时鉴别出神经外科术后脑膜炎的类型,还需要探讨其他的脑脊液指标。
LDH是糖酵解中催化乳酸生成丙酮酸的生物酶,在脑脊液中的水平较低且活性不高,约为血清中含量的10%。脑脊液LDH的来源主要包括血液和中枢神经系统自身产生,通过血脑屏障进入脑脊液,以及脑脊液中的细胞成分破坏后释放入脑脊液。当出现以下情况时脑脊液LDH会增高:①脑组织细胞遭到破坏,酶从神经细胞内溢出;②脑肿瘤代谢过程中酶漏出;③脑疾患时脑脊液中各种细胞解体;④各种脑疾病引起的颅内压升高,酶随脑脊液量增多而增加;⑤脑脊液清除率下降;⑥未被破坏的脑细胞酶流出增多;⑦血脑屏障通透性的改变。因此当脑组织病变神经细胞受损、脑脊液中细胞解体、脑脊液量增加或血脑屏障通透性改变等情况下,即可影响LDH在脑脊液中的水平变化[18~20]。PBM由于致病菌的生长繁殖,脑组织遭到破坏,血脑屏障破坏,颅内压升高,局部脑组织缺血缺氧,糖酵解作用加强,催化生成的酶活性增强,所以脑脊液中LDH活性也增强;同时,由于中性粒细胞增多,这些细胞在代谢过程中,胞内酶释放入脑脊液导致LDH增高。本文细菌性脑膜炎和PAM的脑脊液LDH差异上有统计学意义,从ROC曲线来看,脑脊液LDH的曲线面积最大,诊断效能最高,临床诊断界值161.50 μ/L,敏感性85.00%,特异性93.10%。因此脑脊液LDH检测在鉴别PAM和PBM上具有较高的临床应用价值,结合脑脊液WBC、脑脊液N%和脑脊液葡萄糖等能更及时判断术后脑膜炎类型,从而能及时给与正确有效的治疗。
LDH有LDH1~LDH5五种同工酶,有些研究发现,PBM有特异性的LDH2下降,PAM中发现LDH3升高具有特异性[21]。这是下一步研究的方向,进一步了解在不同脑膜炎中LDH同工酶的分布,来更准确的指导临床的判断。

