重度急性胰腺炎并发胰性脑病早期预测模型的建立和评价*
伏 添 栾正刚 张谞丰
陕西省汉中市三二O一医院重症医学科1(723000) 中国医科大学附属第一医院重症医学科2西安交通大学第一附属医院肝胆外科3
背景:胰性脑病(PE)是重度急性胰腺炎(SAP)的严重全身并发症之一,近年来,PE的发病率呈上升趋势。然而,早期预测SAP并发PE的工具较少。目的:从SAP患者临床检验指标和评分系统中筛选出PE的早期独立危险因素,进而构建PE早期预测评分模型并提前干预。方法:回顾性分析2016年1月—2020年9月陕西省汉中市三二〇一医院收治的130例SAP患者临床资料,采用单因素和多因素Logistic回归分析筛选出PE的早期独立危险因素,并采用加权最小二乘法构建预测评分模型。结果:单因素分析结果显示,酗酒史、乳酸、腹腔内压力(IAP)、CT严重指数(CTSI)、腹部CT胰腺外炎症评分(EPIC)、格拉斯哥昏迷评分(GCS)与PE的发生相关(P<0.05),多因素Logistic回归分析显示,酗酒史(OR=2.843,95% CI:1.759~4.595,P=0.011)、IAP(OR=1.077,95% CI:1.020~1.138,P=0.007)、EPIC评分(OR=1.768,95% CI:1.181~2.649,P=0.006)为PE的早期独立危险因素。根据构建的早期预测评分模型,将PE风险分为低危(0~3分)、中危(4~6分)、高危(>6分),三组SAP患者的PE发生率差异有统计学意义(P<0.05)。结论:构建的预测评分模型对SAP并发PE具有早期预测和评估的价值,对危险进行分层有助于提前采取干预措施降低PE的发生率。
胰性脑病(pancreatic encephalopathy, PE)是重度急性胰腺炎(SAP)的严重全身并发症之一,是患者病程中出现的谵妄、躁动、嗜睡、昏迷或眼球运动障碍、共济失调、癫痫样发作等一系列精神神经系统的异常表现[1-2]。近年PE发病率呈上升趋势且多继发于SAP,在SAP中的发生率为9%~20%,可合并呼吸、循环、肝、肾、凝血、胃肠道等多个器官功能障碍,病死率较高[3-5]。对PE的早期预测评估是降低其发生率的关键,但目前国内外尚缺乏简便实用的工具。本研究通过从SAP患者易获得的临床检验指标和评分系统中筛选PE的早期独立危险因素,旨在构建实用性强、评估价值高的预测模型,从而指导SAP的提前干预,改善患者预后。
对象与方法
一、研究对象
选取2016年1月—2020年9月陕西省汉中市三二〇一医院重症医学科收治的130例SAP住院患者。纳入标准:①SAP的诊断依据《中国急性胰腺炎诊疗指南(2019,沈阳)》[6],临床特征满足:具备胰腺炎特征性腹痛;血清淀粉酶和(或)脂肪酶活性≥正常值上限3倍;腹部增强CT示胰腺炎特征性表现;伴有持续的器官功能障碍(>48 h)。②所有患者入院后立即行系统实验室检查,24 h内均接受头颅、胸部CT平扫、全腹增强CT扫描。③患者住院期间病历资料完整。排除标准:入住ICU不足72 h者;顽固性休克或低氧血症者;慢性肺病、慢性肝病、尿毒症者;重度低钠血症者;糖尿病酮症、高渗性昏迷或低血糖者;脑卒中者;颅内存在占位者。本研究方案经三二〇一医院伦理委员会批准,所有患者或家属均自愿签署知情同意书。
二、PE诊断标准
目前PE诊断需依靠病史和临床表现,并进行排他性诊断。参考多项研究[3,5-8],确立本研究PE的诊断标准:①既往无精神疾患和(或)其他中枢神经系统疾病史;②SAP诊断明确;③早期病程(2~9 d)中出现耳鸣、复视、谵妄、语言障碍、肢体僵硬、昏迷等精神神经异常表现;④伴或不伴有脑膜刺激征和病理征;⑤头颅CT未见器质性病灶;⑥脑电图检查无特异性结果,或可见轻中度广泛性慢波。
三、 研究方法
1. SAP的治疗[9-11]:入院后患者常规给予禁食、抑酸、抑酶、限制性液体复苏、抗感染、稳定内环境、器官功能支持等治疗;尽早放置空肠营养管行肠内营养治疗;一旦确诊并发感染性胰腺坏死,积极行介入或外科干预(经皮穿刺引流或损伤控制性胰腺坏死外引流等)。
2. PE的治疗[3,5-8]:在积极治疗胰腺炎的基础上,应用甘露醇、白蛋白等脱水剂以降低颅内压;维持适当的镇静镇痛深度;应用冰帽行脑保护以降低脑代谢;给予低分子肝素皮下注射。
3. 其他:收集患者一般信息(年龄、性别)、24 h内的生命体征、常规生化指标、格拉斯哥昏迷评分(GCS)、CT严重指数(CTSI)、腹部CT胰腺外炎症(EPIC)评分[12]。
四、 统计学分析
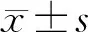
结 果
一、一般情况
共纳入130例SAP患者,其中男性75例,女性55例;年龄23~90岁,平均47.8岁;32例(24.6%)发生PE;22例(16.9%)有酗酒史;胆源性胰腺炎70例(胆囊炎48例,胆管炎22例)(53.8%),高脂血症性胰腺炎44例(33.8%),酒精性胰腺炎12例(9.2%),特发性胰腺炎4例(3.1%)。
二、PE与临床病理特征的相关性
与无PE组相比,PE组性别、年龄、病因、心率、平均动脉压、氧分压、白细胞计数(WBC)、血细胞比容(HCT)、血钠、血糖、pH值、总胆红素、尿素氮、肌酐无明显差异,而两组酗酒史、乳酸、腹腔内压力(IAP)、CTSI、EPIC、GCS评分之间差异有统计学意义(P<0.05;表1)。
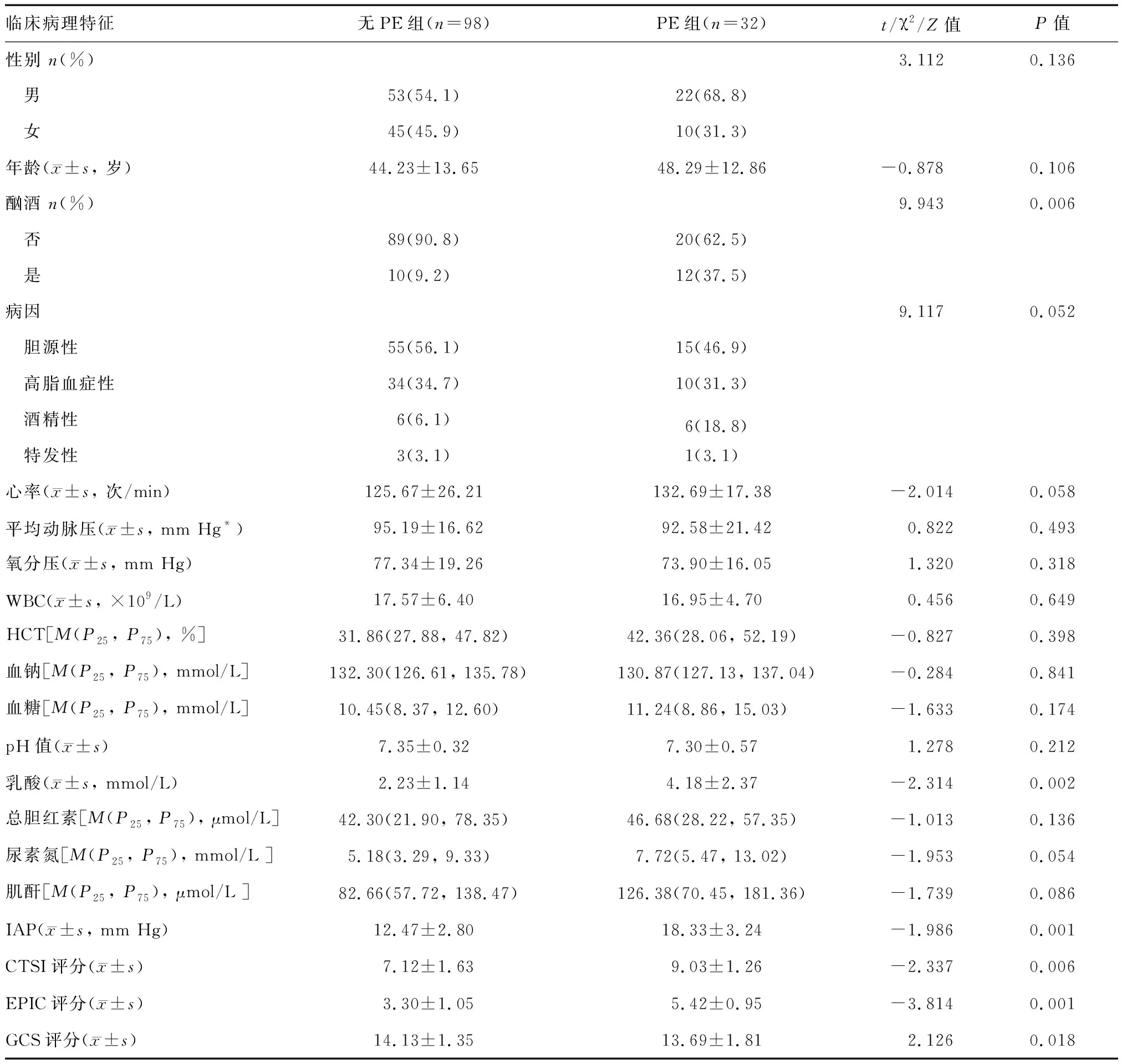
表1 PE组与无PE组基本情况
三、ROC曲线分析
当IAP、乳酸、GCS、EPIC、CTSI评分的截断值分别为15.0 mm Hg、2.8 mmol/L、12.6、4.5、9.0时,评估SAP并发PE的AUC分别为0.882(95% CI:0.815~0.950)、0.867(95% CI:0.800~0.933)、0.779(95% CI:0.694~0.863)、0.939(95% CI:0.897~0.981)、0.855(95% CI:0.784~0.926;图1)。
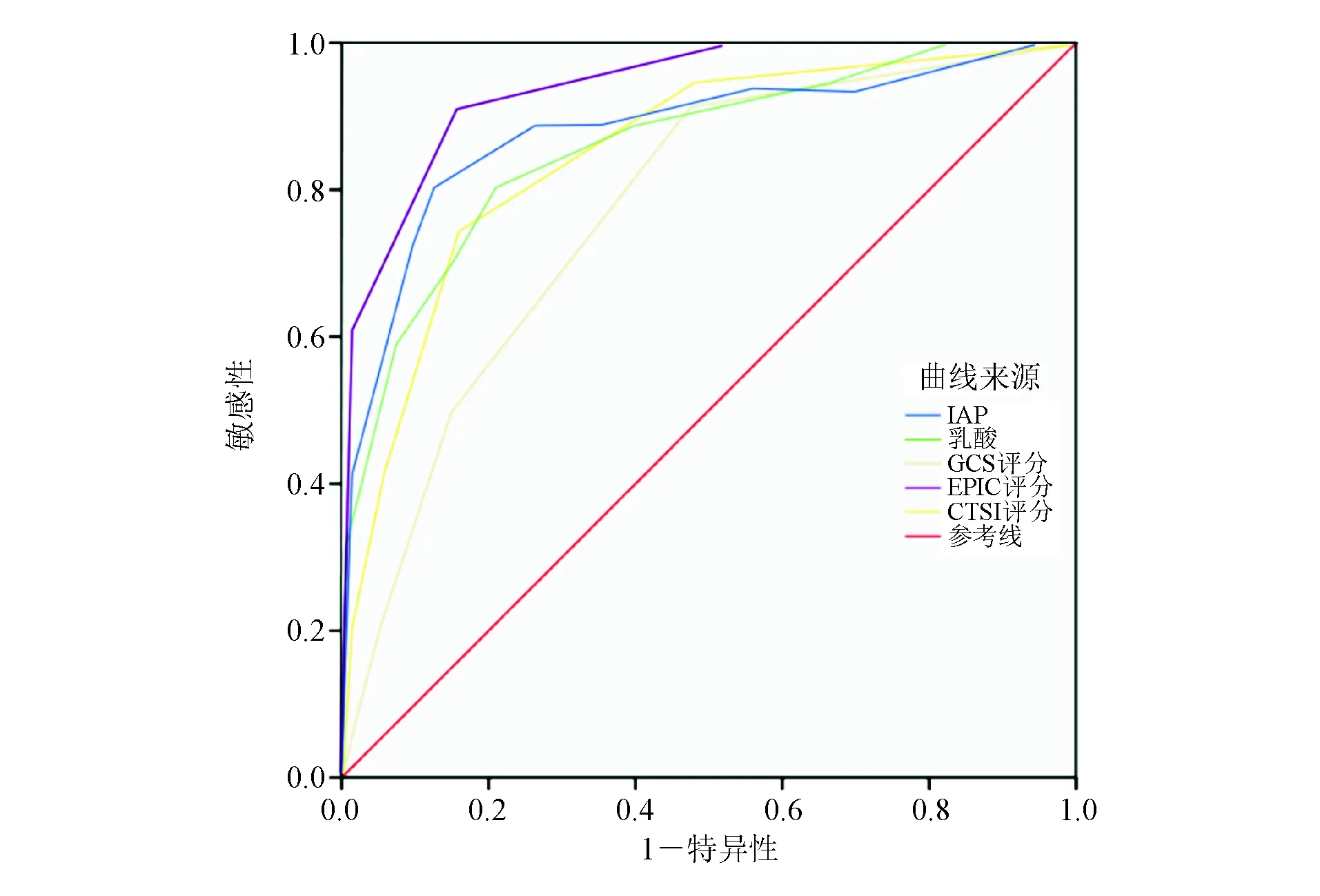
图1 ROC曲线分析IAP、乳酸、GCS评分、EPIC评分、CTSI评分对SAP并发PE的评估价值
四、多因素Logistic回归分析
多因素Logistic回归分析结果显示酗酒史(OR=2.843,95% CI:1.759~4.595,P=0.011)、IAP(OR=1.077,95% CI:1.020~1.138,P=0.007)、EPIC评分(OR=1.768,95% CI:1.181~2.649,P=0.006)是SAP并发PE的早期独立危险因素(表2)。
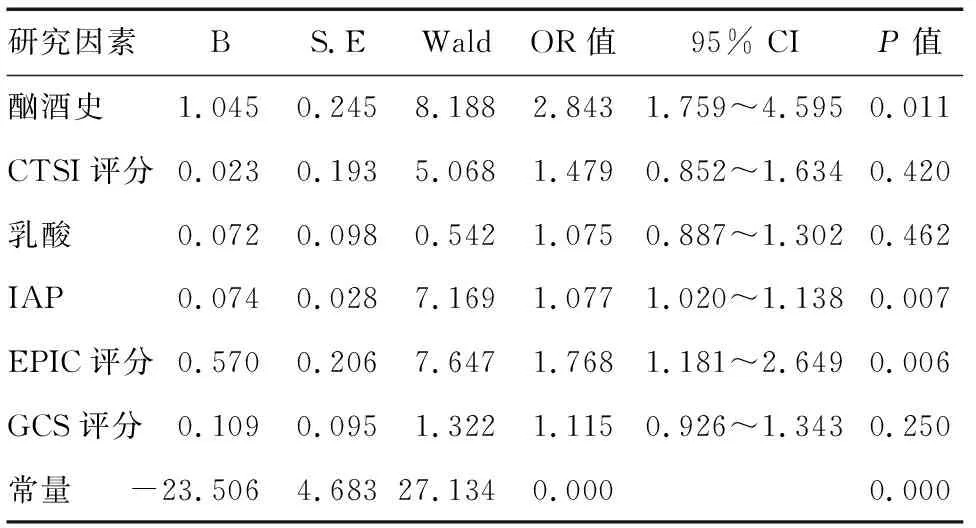
表2 PE的多因素Logistic回归分析
五、PE早期预测评分模型构建
依据酗酒史、乳酸、IAP、CTSI、EIPC和GCS评分的风险系数与最小风险系数之比得到相应权重,并参考各危险因素的截断值,构建PE早期预测评分模型。结果显示酗酒史为3分(2.843/1.075),乳酸≥2.8 mmol/L为1分(1.075/1.075),IAP≥15 mm Hg为1分(1.077/1.075),CTSI评分≥9分为1分(1.479/1.075),GCS评分≤13分为1分(1.115/1.075),EPIC评分≥5分为2分(1.768/1.075),反之,上述变量则均为0分。
六、早期预测评分模型对PE的价值
早期预测评分模型不同分数的截断值评估PE的敏感性和特异性结果见表3。
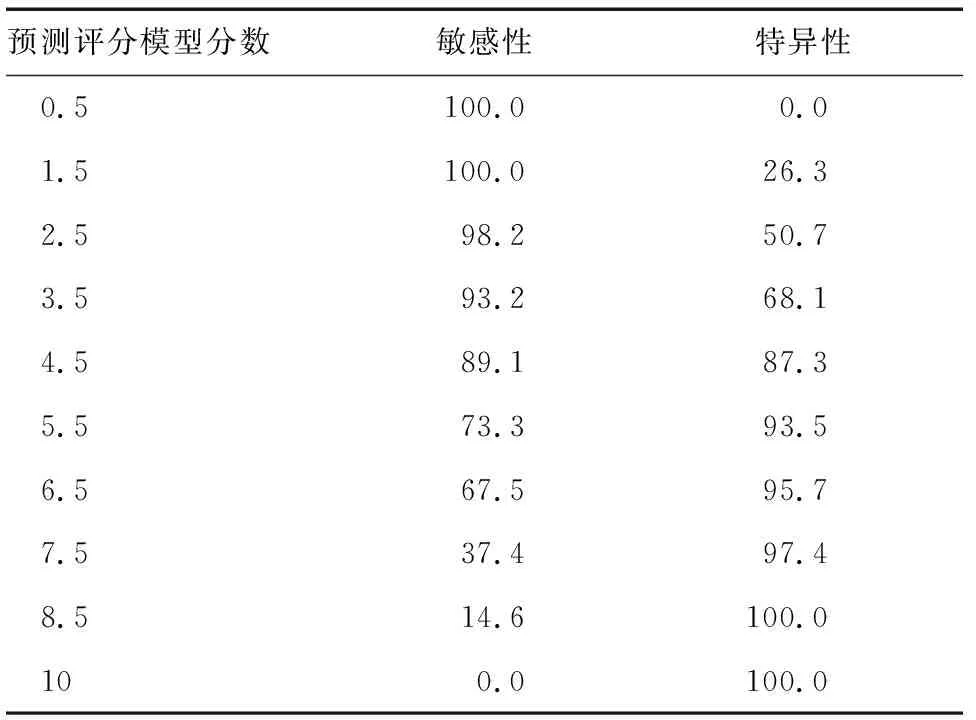
表3 早期预测评分模型不同截断值评估PE的价值(%)
七、PE危险分层
早期预测评分模型评分为3.5分时,敏感性为93.2%,特异性为68.1%,约登指数为61.3%;评分为6.5分时,敏感性为67.5%,特异性为95.7%,约登指数为63.2%。危险分层结果显示,评分为0~3分时,82例(98.8%)患者预后良好(未发生PE);评分>6分时,22例(84.6%)患者预后不良(发生PE);评分为4~6分时,12例(57.2%)预后良好,9例(42.9%)预后不良,三组SAP患者的PE发生率差异有统计学意义(P<0.05)。
讨 论
近年来,PE的发生率和死亡率均有上升的趋势[3-5],显著增加患者的救治难度、ICU滞留时间和患者的经济负担。目前PE尚无统一的诊断标准和集束化治疗方案,但在发病机制以及相关病理生理的研究方面取得了进展[13-15],提出了一些较为公认的学说,如胰酶激活学说、炎症反应学说、血流动力学学说、继发感染和代谢障碍学说、多因素作用学说等,但PE的发病是个复杂的多因素共同作用过程,具体机制还有待进一步研究。
有研究[16]指出,血清髓鞘碱性蛋白(MBP)在PE的早期预警评估和诊断方面具有便捷、特异性高的优势,但目前MBP的研究焦点主要集中于中枢脱髓鞘的病理生理机制方面,缺乏大样本以及定量检测等研究。有研究显示,酗酒者往往存在严重的脑损害基础且酒精能激活与PE发病密切相关的磷脂酶A2[3,17],因此,酗酒者遭受休克、创伤、中毒、严重感染等可导致脑组织缺血缺氧外来因素的打击下,更易并发急性脑功能障碍。IAP显著升高的患者常伴随严重的全身炎症反应,大量炎性细胞因子释放入血,可增加血脑屏障通透性和损伤脑组织血管内皮细胞,并介导脑内微血栓形成。IAP与肠功能障碍以及肠源性感染的发生密切相关,移位的肠道细菌和毒素可直接作用于脑细胞导致损害,同时能影响脑细胞能量代谢[5]。EPIC评分是将胸腔积液、腹膜后炎症反应、肠系膜炎症反应等胰腺外炎症表现作为指标的评分工具。本研究的前期研究[18]显示EPIC评分可作为SAP并发胰腺感染的独立危险因素。EPIC评分的核心是SAP导致的全身炎症反应在影像学上的早期表现,而炎症反应学说是PE的发病机制之一,因此EPIC评分可能与PE具有内在的相关性。本研究发现,乳酸并不是PE的独立危险因素,但单因素分析结果显示具有一定的临床意义。乳酸水平异常提示组织可能存在缺血、缺氧,与胰腺炎患者的病情危重程度具有一定相关性,且高乳酸血症往往伴有血流动力学的紊乱,脑组织作为机体对缺血、缺氧最为敏感的器官,容易发生功能障碍,可能与PE的发生有一定关联[7,19-20]。本研究结果显示酗酒史、IAP和入院24 h内EPIC评分可作为SAP患者并发PE的早期独立危险因素,也为预测评分模型的建立提供了一定的循证学基础。
本研究构建的预测评分模型客观量化了SAP患者并发PE受常见危险因素的作用程度,具有早期预警、针对性强、临床操作简便且便于进行危险分层等优点。针对PE的危险分层,即低危、中危、高危三组间SAP患者的PE发生率差异有统计学意义(P<0.05),提示预测模型评分越高,SAP患者并发PE的发生率越高,有助于临床提前采取干预措施。目前国内外文献尚未见类似评估体系建立的报道,临床上值得进一步推广应用。
鉴于本研究系回顾性分析,病例收集过程中可能存在样本量较少、基线资料缺失、数据偏态分布等情况,因此,有待于进一步扩大样本量并纳入更多指标动态观察,并进行多中心、随机、大样本的前瞻性研究,验证构建的预测模型的临床价值。

