1 659例胎膜早破相关危险性因素及妊娠结局的分析*
姜智慧 孟茜 刘梅林 李菁
胎膜早破是较为常见的妊娠常见并发症之一,根据发生的时间不同,可分为足月胎膜早破和未足月胎膜早破。足月胎膜早破是指妊娠达到及超过37周,发生率为3%~8%[1]。发生于妊娠满28 孕周但不足37 孕周的胎膜早破称为未足月胎膜早破,未足月胎膜早破发生率为2.0%~3.5%[2]。胎膜早破极可能会引起早产、新生儿窘迫、胎儿宫内感染等并发症,增加围生儿死亡率,围产儿死亡首要病因是早产,占75%[3]。2014 年我国早产发生率由2012 年8.1%上升为10%;欧洲及其他发达国家,早产发生率仅为5%~9%[4-6]。本研究主要分析早破相关独立危险因素,以及胎膜早破对分娩方式、妊娠结局的影响,旨在为胎膜早破的防治提供相关理论依据。现报道如下。
1 资料与方法
1.1 一般资料 选取本院2018 年1 月-2019 年12 月9 245 例孕妇中发生胎膜早破并在本院分娩的1 659 例为研究对象。(1)纳入标准:入选产妇意识清晰,具备一定的阅读和理解能力,同意参与本次研究,资料完整。(2)排除标准:合并严重肝肾功能不全、HIV、精神疾病、恶性肿瘤病史。根据其发生胎胎早破的孕龄分为未足月胎膜早破组(n=220)与足月胎膜早破组(n=1 439)。本研究经医院伦理委员会审批。
1.2 方法
1.2.1 胎膜早破诊断标准 (1)临床表现:孕妇突感阴道中有液体流出;(2)检查:阴道中可见宫口有液体流出或阴道后穹隆有积液,伴胎脂样物质;(3)辅助检查:阴道液干燥片检查见羊齿植物叶状结晶;(4)腹部超声检查:发现羊水量持续减少。
1.2.2 本试验取流产次数≥3 次为流产高危因素;产次≥3 次为多产;新生儿出生体重≥4 000 g 为巨大儿。生殖道感染指入院后阴道分娩物检查异常、培养阳性、GBS 阳性。
1.2.3 剖宫产指征 本试验中有多个剖宫产指征者按第一指征进行统计,(1)胎儿窘迫;(2)难产,包括骨盆异常、头盆不称、胎头位置异常、产程异常等;(3)胎位异常:臀位、横位;(4)瘢痕子宫;(5)巨大儿;(6)妊娠期并发症,包括慢性高血压合并妊娠、妊娠期高血压、子痫前期,重度子痫前期,HELLP 综合征、妊娠期肝内胆汁淤积症、妊娠期糖尿病、前置胎盘、胎盘早剥及妊娠合并心、脑血管疾病及肝、肾功能损害等;(7)其他因素,包括脐带绕颈(3 圈)、过期妊娠、羊水过少,双胎妊娠、胎膜早破,珍贵胎儿、高龄初产及孕妇高度近视等。
1.3 观察指标 观察胎膜早破发生情况,分析1 659 例胎膜早破原因,比较不同类型胎膜早破分娩方式、新生儿结局,分析胎膜早破中剖宫产指征。
1.4 统计学处理 采用SPSS 25.0 软件对所得数据进行统计分析,计数资料以率(%)表示,比较采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 胎膜早破发生情况 2018 年1 月-2019 年12 月于本院住院分娩9 245 例孕妇中发生胎膜早破的有1 659 例,胎膜早破发生率为17.9%,其中未足月胎膜早破220 例,发生率为2.4%,占所有胎膜早破的13.3%;足月胎膜早破者为1 439 例,发生率为15.6%,占所有胎膜早破的86.7%。
2.2 1 659 例胎膜早破原因构成比分析 统计1 659 例胎膜早破者情况,其中1 458 例合并相关高危因素,201 例无明显高危因素。统计如下:导致胎膜早破的原因主要为流产及引产史、巨大儿、妊娠期糖尿病、瘢痕子宫、生殖道感染、妊娠期高血压、多产、臀位、多胎妊娠、子宫肌瘤,羊水过多。其中流产及引产史492 例占33.74%,远高于生殖道感染108 例占7.41%,成为胎膜早破最主要的高危因素。见表1。
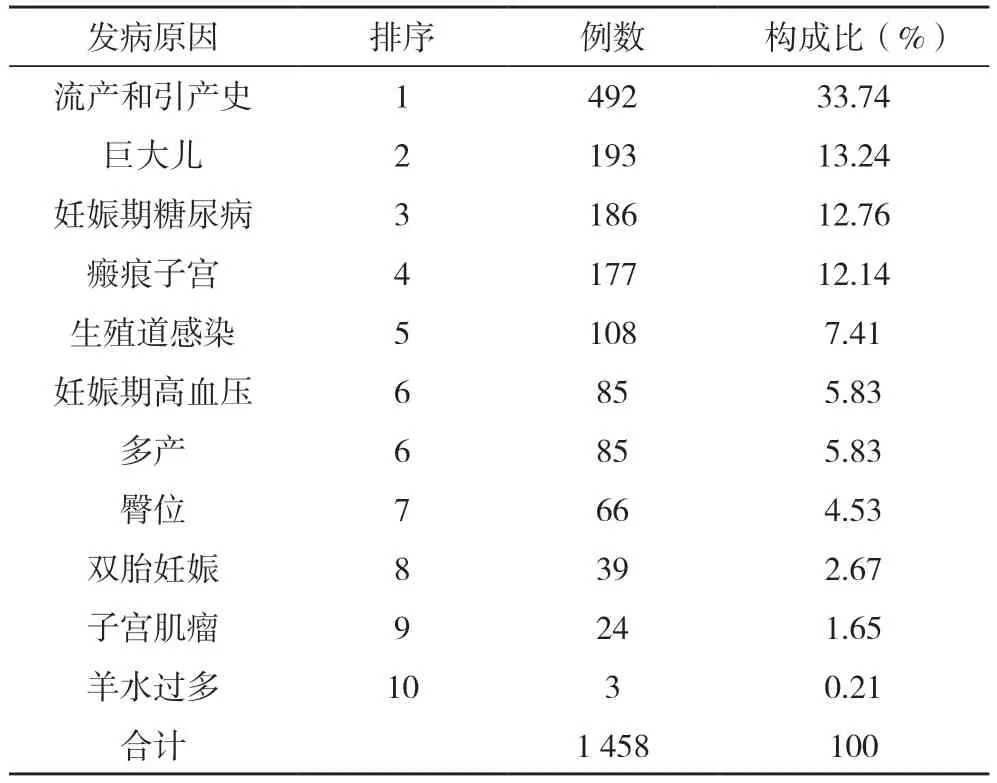
表1 1 659例胎膜早破原因构成比分析
2.3 不同类型胎膜早破分娩方式、新生儿结局的比较 未足月胎膜早破组剖宫产率为50.45%(111/220),高于足月胎膜早破组的27.87%(401/1 439),差异有统计学意义(P<0.001)。两组间胎儿窘迫发生率比较,差异无统计学意义(P>0.05)。未足月胎膜早破组新生儿窒息发生率为3.64%(8/220),明显高于足月胎膜早破组0.49%(7/1 439),差异有统计学意义(P<0.001)。见表2。

表2 不同类型胎膜早破分娩方式、新生儿结局的比较 例(%)
2.4 胎膜早破中剖宫产指征分析 胎膜早破中剖宫产共512 例,其他因素占42.00%(215/512),见表3。
3 讨论
3.1 胎膜早破的发生情况 本研究结果显示,胎膜早破发生率为17.9%,足月胎膜早破发生率为15.6%,未足月胎膜早破发生率为2.4%。与相关的试验报道相比,本研究中足月胎膜早破的发生率较其他研究的稍高,未足月胎膜早破发生率稍低[7],首先可能存在地区文化、经济差异;同时可能由于现在人们对早产的高危因素在孕早期干预较多,保胎药物的应用所致。及早发现胎膜早破相关危险因素,早干预,能够减少婴儿致残率、死亡率[8]。
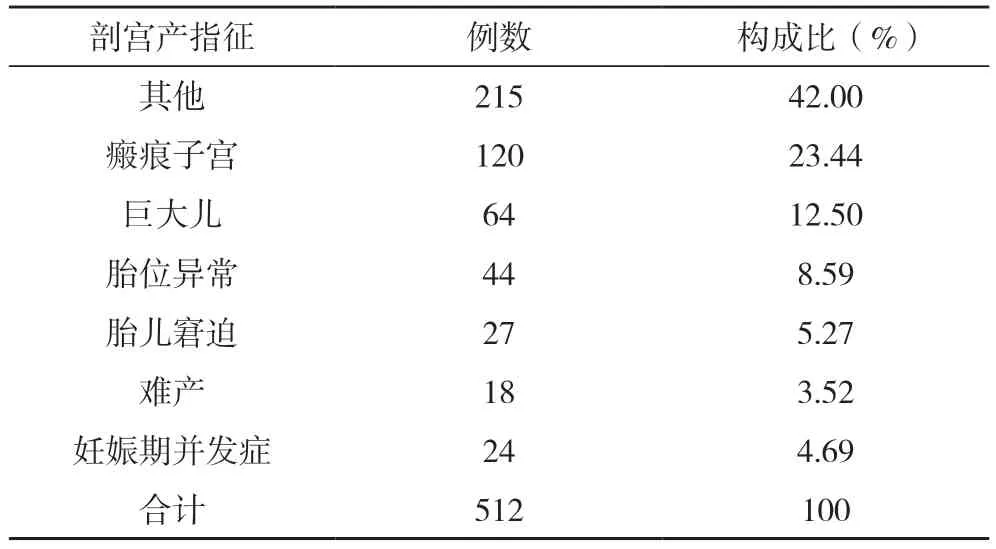
表3 胎膜早破中剖宫产指征分析
3.2 胎膜早破发生的高危因素 胎膜早破发生的原因较多,2018 年美国妇产科医师学会(ACOG)针对PROM 的管理,发布的第188 号实践指南中指出:足月胎膜早破主要由于胎膜正常生理薄弱与子宫收缩产生的剪切力综合导致,而未足月胎膜早破则可能是由多种机制单独或协同作用导致[9]。本研究中发现流产和引产占据第一位,发生率为33.74%;可能与多次流产、引产导致宫腔感染,宫颈机械性损伤有一定相关性。本研究排第二位、第三位的高危因素为巨大儿占13.24%和妊娠期糖尿病12.76%。刘清华[10]研究妊娠期糖尿病与妊娠结局的相关性时发现糖尿病孕妇妊娠期高血压疾病、羊水过多、胎膜早破、产后出血及生殖道感染发生率明显高于正常孕妇。可能由于妊娠期糖尿病的孕妇长期处于高糖状态,导致代谢异常促进巨大儿的发生。巨大儿容易导致子宫膨大过度,容易导致宫腔压力较大发生胎膜早破。目前认为感染仍是胎膜早破发生的主要因素,超过60%的胎膜早破与感染相关[11],而本研究发现生殖道感染排第5 位,占7.41%。原因可能由于以下几个方面,(1)本院生殖道感染筛查种类不够完善,一般只筛查发病率较高的病原体,如白色念珠菌、细菌、滴虫及B 族链球菌;(2)部分孕妇妊娠期未定期产检,或者排斥阴道操作,拒绝生殖道病原学筛查从而导致漏诊。(3)随着孕期健康教育的宣传,孕期医院孕妇学校的开展,科普宣传,增强了孕妇的健康知识,使很多孕期生殖道的感染在孕期得到了早期干预治疗,降低了感染对妊娠结局的影响。刘秋兰等[12]研究表明108 例早产胎膜早破产妇中,流产、引产史42 例(38.89%),生殖道感染30 例(27.78%),妊娠期糖尿病19 例(17.59%)。总结以上多种高危因素笔者发现流产、瘢痕子宫、多产这几个因素都会导致宫腔感染,宫颈机械性损伤,子宫肌层损伤从而发生胎膜早破。相关研究表明流产可能对再次妊娠时绒毛膜、脱膜、羊膜等结构造一定的损伤[13],这些因素已经成为胎膜早破发生的主要因素,应引起临床医生的重视。
3.3 不同类型胎膜早破分娩方式、新生儿结局比较 在1 659 例胎膜早破的病例中未足月胎膜早破220 例,足月胎膜早破1 439 例。未足月胎膜早破组,自然分娩109 例(49.55%),剖宫产111 例(50.45%);足月胎膜早破组,自然分娩1 038 例(72.13%),剖宫产401 例(27.87%),两组比较,差异有统计学意义(P<0.001)。可以看出未足月的剖宫产率明显高于足月组。新生儿结局中未足月胎膜早破组胎儿窘迫发生4 例(1.82%),新生儿窒息8 例(3.64%);足月胎膜早破组胎儿窘迫发生46 例(3.20%),新生儿窒息发生7 例(0.49%)。两组间胎儿窘迫发生率比较,差异无统计学意义(P>0.05);但是未足月胎膜早破组新生儿窒息发生率明显高于足月胎膜早破组,差异有统计学意义(P<0.001)。相关研究表明未足月胎膜早破组与足月胎膜早破组相比,早产、围生儿病死、新生儿感染、产褥感染、绒毛膜羊膜炎、剖宫产、产后出血、胎儿窘迫均更容易发生[14-15]。对比研究胎膜早破的胎盘组织发现,胎膜早破组绒毛膜羊膜炎、绒毛间质纤维化、合体结节增多以及胎盘梗死发生率较高[12]。胎膜早破后,宫腔无胎膜阻挡,阴道与宫腔相通,产妇阴道内的细菌、炎症因子可进入宫腔,较容易发生绒毛膜羊膜炎和宫腔感染[16-18];同时胎膜早破时间越长,发生绒毛膜羊膜炎和宫腔感染的风险越大[19-20]。胎膜早破发生后,出现胎盘供养不足,绒毛合体细胞结节增多,继而引发胎盘各种病理性改变[21]。由此可以看出未足月胎膜早破新生儿的结局与足月胎膜早破相比要差,应该重视未足月胎膜早破的治理和预防。
3.4 胎膜早破中相关剖宫产指征分析 胎膜早破中剖宫产共512 例,剖宫产率为30.86%。分析相关指征笔者发现其他因素高居首位,共215 例(42.0%);其次为瘢痕子宫120 例(23.44%)。分析其原因发现其他因素中,包括脐带绕颈(3 圈)、过期妊娠、羊水过少,双胎妊娠、胎膜早破,珍贵胎儿、高龄初产及孕妇高度近视等。从本研究数据来看胎膜早破中剖宫产率较高。可能原因有以下几点,(1)羊水减少,胎膜早破后,羊水量不断减少,胎儿缓冲能力减弱,容易导致试产过程中胎儿耐受性下降,难产发生概率增加;(2)胎膜早破后胎头压迫宫颈欠佳,导致宫颈成熟度欠佳,容易导致引产失败;(3)胎膜早破容易造成感染,导致绒毛膜羊膜炎的发生,无法阴道试产;(4)随着高龄孕妇、试管婴儿的增多,破膜后孕妇高度紧张,拒绝阴道试产,要求剖宫产终止妊娠。通过以上分析,这些因素通过一定干预完全可以降低。以后可以在孕妇学校中多普及胎膜早破的相关知识,给予孕妇一定的心理疏导、精神安慰等人文关怀,从而降低剖宫产的发生。剖宫产率降低了,因瘢痕子宫再次手术的比例同时也会得到缓解。
从本研究笔者发现,流产、引产已经成为胎膜早破发生的主要高危因素,在以后工作中应减少或者尽量避免这一高危因素的发生。如(1)重视、加大对育龄妇女的健康教育,完善备孕检查,避免流产及引产的发生。(2)鼓励孕妇按时产检,注意孕期卫生,认识到生殖系统筛查的重要性,避免漏诊,若发现异常,及早干预治疗。(3)加强妊娠期糖尿病的健康宣传,对孕妇进行饮食指导,适当活动,控制好体重,降低妊娠期糖尿病、巨大儿的发生。总之,引起胎膜早破的原因多样,加强门诊筛查,多做健康教育,尤其对于有多种高危因素存在的孕妇因加强管理,并及时采取适当管理措施,预防、减少胎膜早破的发生,尤其是未足月胎膜早破的发生。

