自制低压吹氧装置对胸腔镜手术患者呼吸功能和炎性因子的影响
陈珊,刘胜强,何胤琰
单肺通气(OLV)技术促进了胸科手术的发展,目前广泛应用于食管、肺叶及纵隔等手术,但也是肺损伤的危险因素,且胸科手术患者术后出现肺部并发症的风险性也明显高于其他手术[1]。越来越多的研究表明,OLV 是引起肺损伤的独立危险因素[2],任何OLV 都是非生理性的,均可导致组织性的肺损伤,OLV时呼吸机设置的通气模式对急性肺损伤的影响也逐渐受到麻醉医师的关注[3]。本研究模拟文丘里管自制低压吹氧装置用于萎陷肺吹氧,拟观察其对胸腔镜手术患者呼吸功能和炎性因子的影响。报道如下。
1 资料与方法
1.1 一般资料 收集2018 年12 月至2020 年10 月杭州市中医院收治的拟全身麻醉下行胸腔镜下肺叶切除术(一叶肺切除术,左右不限)患者60 例,排除标准:(1)严重的心血管疾病者;(2)中枢神经系统障碍者;(3)手术前3个月内发生呼吸系统急性炎症性疾病者;(4)手术时间>4h 者;术中出血量>1 000 ml 者。本研究经医院医学伦理研究委员会审查并批准,并与患者签署了知情同意书。其中男35 例,女25 例;年龄40 ~65 岁;ASA 分级为Ⅰ~Ⅱ级;体质量指数(BMI)为18 ~25 kg/m2;术前心电图、血生化指标及电解质均在正常范围内,心、肺及肾功能良好。
1.2 分组及方法 采用随机数字表法分为观察组及对照组,各30 例。对照组予非通气侧管空置,通大气;观察组予单肺通气后将venturi 管低压吹氧装置用于非通气肺吹氧(氧气流量表5L/min,venturi管旋至30%的刻度处连接非通气侧导管)。术前常规禁食8 h,禁饮4 h,入室后开放外周静脉,连接监护仪并粘贴脑电双频指数(BIS)电极片,局部麻醉下予桡动脉穿刺测压及右侧颈内静脉穿刺置管。两组患者均采用静脉注射咪唑安定0.02 ~0.04 mg/kg,舒芬太尼0.5 g/kg,丙泊酚1.0 ~2.0 mg/kg,顺式阿曲库胺0.2 mg/kg 诱导插管,在可视喉镜辅助下行双腔气管插管术,并采用可视纤维支气管镜确定导管位置进行双肺隔离,连接麻醉机,设置通气模式为IPPV,之后行单肺通气潮气量5 ~6 ml/kg,呼吸频率14 ~16 次/min,吸呼比(I∶E)为1∶1.5,呼气末正压为 5 cmH2O(1 cmH2O≈98 Pa),术中限制气道压Ppeak<30 cmH2O,术中静脉输注异丙酚4~8 mg·kg-1·h-1、瑞芬太尼0.2 ~1.0 g·kg-1·min-1以维持麻醉,间断静脉注射阿曲库铵维持肌松,根据BIS 值维持在40 ~60 以调节麻醉深度,术中血压波动不超过基础血压的30%,根据液体丢失量和失血量指导补液和输血,中心静脉压(CVP)维持在6 ~l0 cmH2O,尿量保持l ml·kg-1·h-1以上。
1.3 观察指标 依次在麻醉诱导前(T0)、OLV即刻(T1)、OLV 30 min(T2)、OLV 90 min(T3)及术毕(T4)患者采集桡动脉血样2 ml,用血气分析仪测定二氧化碳分压(PaCO2)与氧分压(PaO2)指标,计算肺泡-动脉氧分压差(PA-aDO2)、氧合指数(OI)和肺顺应性(CL),并记录患者术后肺功能异常的发生情况。于T0、T1、T2、T3 及T4 时刻采集桡动脉血样5ml,采用酶联免疫吸附ELISA法检测各时刻的血浆白介素-1(IL-1)的浓度,采用凝胶阻滞EMSA测定各时刻的中性粒细胞核因子F- B B(NF- B)DNA结合活性。
1.4 统计方法 数据采用SPSS 16.0 软件分析,计量资料以均数±标准差表示,采用 检验;计数资料采用2检验。<0.05 为差异有统计学意义。
2 结果
2.1 一般情况比较 两组年龄、性别、体质量、手术时间、OLV 时间、术中出血量及总输液量差异均无统计学意义(均>0.05),见表1。
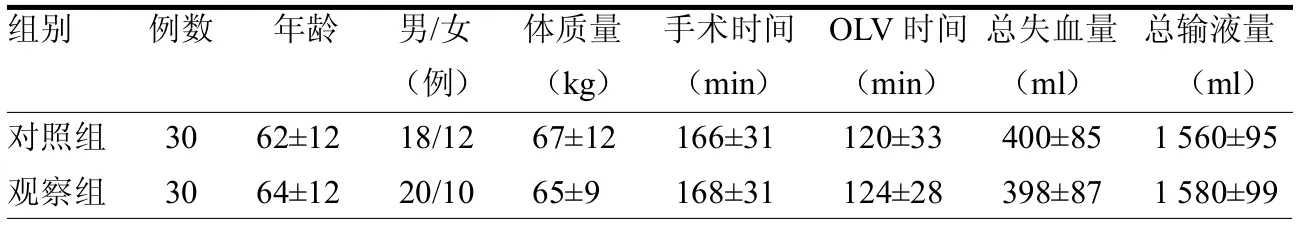
表1 两组一般资料比较
2.2 IL-1 浓度及N F- BDNA 结合活性的比较 T0、T1 时刻两组IL-1 浓度和NF- B DNA 结合活性差异均无统计学意义(≤0.75,均>0.05),在T2、T3 及T4 时刻,两组血浆IL-1 浓度和NF- B DNA 结合活性均较T0 及T1 时刻升高(≥3.46,均<0.05)。观察组T2、T3及T4 时刻血浆IL-1 浓度和NF- B DNA结合活性均低于对照组(≥2.14,均<0.05),见表2。
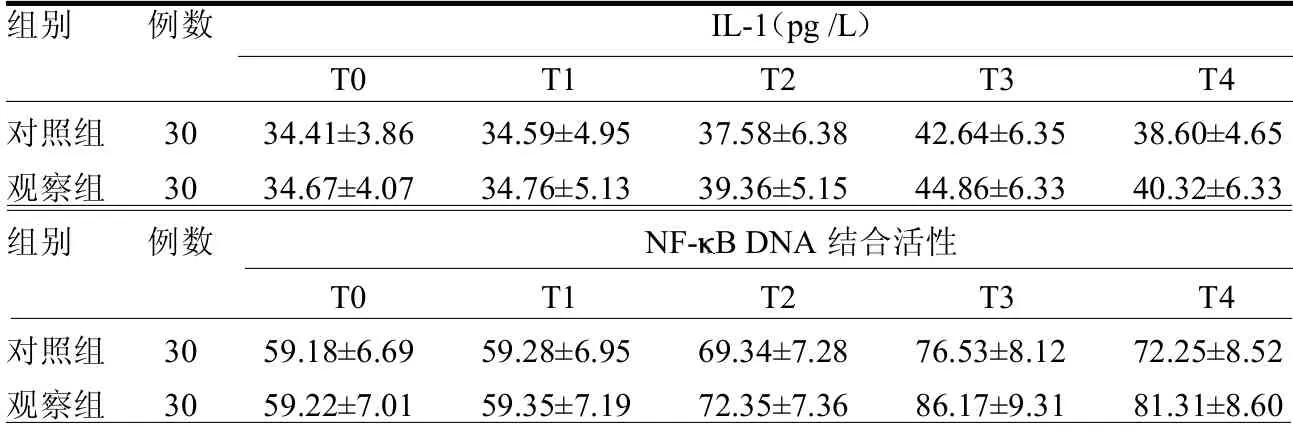
表2 2 两组不同时刻IL-1 浓度和NF- B DNA 结合活性比较
2.3 PA-aDO2、CI及OI比较 在T0、T1时刻,两组PA-aDO2、CI 及OI 差异均无统计学意义(≤0.87,均>0.05)。在T2、T3 及T4 时刻,两组PA-aDO2均较T0 及T1 时刻高(≥3.16,均<0.05),且均遵循先升后降的模式,峰值出现在T3 时刻。观察组T2、T3、T4 时刻PA-aDO2均低于对照组(≥3.63,均<0.05)。在T2、T3 及T4 时刻,两组CI 和OI 均较T0 及T1 时刻下降(≥2.67,均<0.05),且均遵循先降后升的模式,谷值出现在T3 时刻;观察组T2、T3 及T4 时刻的CI 和OI 均高于对照组(≥2.34,均<0.05),见表3。
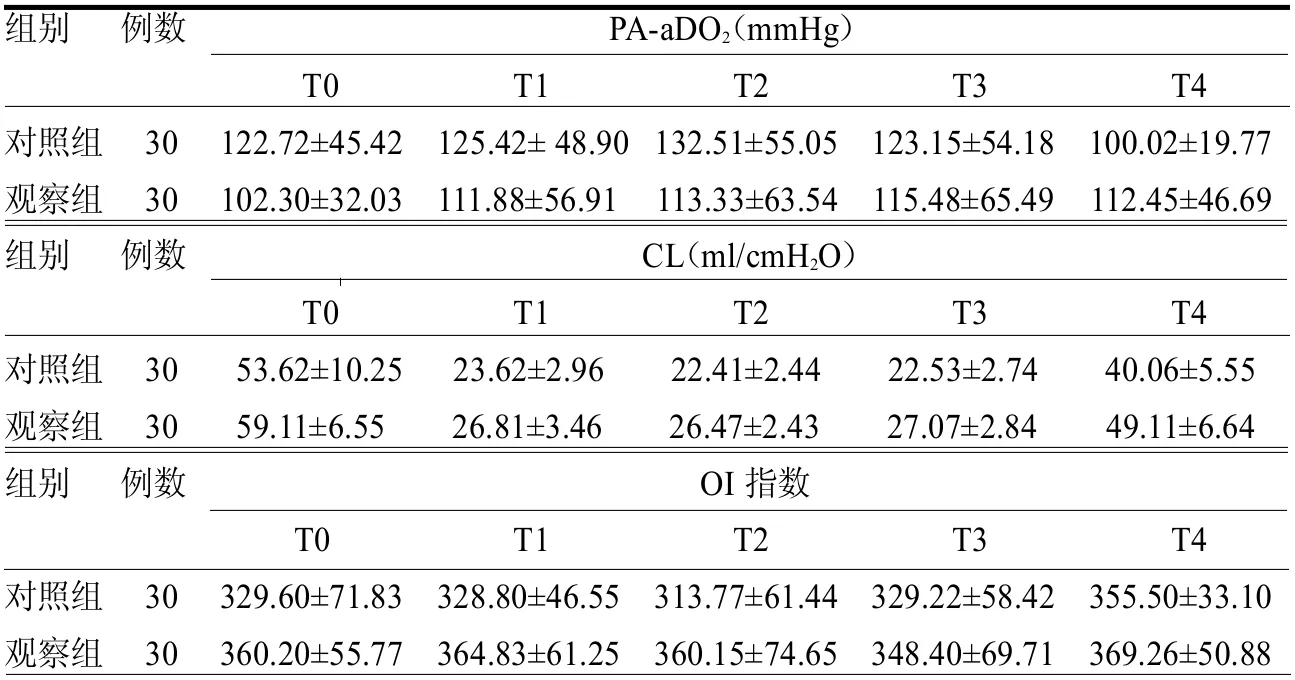
表3 两组T0、T1、T2、T3 及T4 时刻PA-aDO2、OI 和CI 比较
3 讨论
胸腔镜手术由于受到如患者年龄、麻醉药物等多种因素的影响,加上手术本身以及机械OLV 均可造成急性肺损伤[4],并通过炎性介质、氧自由基等信号通路导致肺间质和肺泡水肿。研究表明,>1 h OLV 被认为是肺复张后严重氧化应激导致肺损伤,进而引起心血管并发症的潜在原因[5]。OLV 时,萎陷肺有血流但无通气,而另一侧肺虽有通气,但侧卧位会导致肺血流的增加,通气/血流(V/Q)减低,从而产生肺内分流以及低氧血症[6];当非通气侧肺停止机械通气时,肺内血液重新分布并处于低灌注状态,此时会刺激炎性介质释放,促进内皮细胞包糖多被的降解[7],增加呼吸膜通透性进而导致肺损伤。随着对麻醉机OLV 相关性肺损伤的日益关注,个体化肺保护性通气策略已逐渐被应用于临床[7]。肺保护性通气策略主要包括联合小潮气量(5~6ml/kg)、PEEP(5 cmH2O)以及肺复张手法等[8],都被证实能有效地减轻围术期肺部炎症反应,降低术后并发症的发生率[9]。
本研究运用自制低压吹氧装置,根据预试验结果,将文丘里管旋至30%刻度处,接氧气流量表为5L/min,文丘里直接连接于双腔管患侧导管处,导管末端(相当于患侧肺)的氧气压力为1 ~2 mmHg,用于患侧肺术中持续吹氧,结果显示低压吹氧可以提高OLV 的PaO2,同时并未造成患侧肺膨胀而妨碍术者操作。OI 是反映肺换气功能的指标,指标参数越大说明肺换气功能越好;CL 指标则反映了肺脏的顺应性。本研究结果提示自制低压吹氧装置可改善OLV 患者OI 和CL,进一步改善由于手术原因所导致的患者肺泡闭陷的情况,显著提高通气/血流比,从而达到减少肺内异常分流的效果,而这一结果的直接表现则是PaO2明显上升,与之前的实验结果相呼应。
干扰素-(TNF- )是一种细胞调节因子,与多种炎症因子的分泌直接相关,其介导分泌的IL-1能激活炎症细胞,启动炎症反应[10]。同时能够作用于转录因子NF- B激活黏附因子表达,诱导IL-1 等炎症因子分泌,因此,NF- B和IL-1的水平在某种意义上可反应OLV 后肺损伤的严重程度。
本研究结果显示,两组术前血清IL-1 及NF- B 水平差异无统计学意义(>0.05),OLV 30 min后两组血清IL-1 及NF- B 浓度开始上升,提示胸腔镜手术可导致炎症介质释放增加,90 min 后两组值均达到高峰,说明随着手术的进行,炎症因子的释放逐渐增加,这可能是多因素共同作用的结果;术毕两组患者血清IL-6、NF- B 开始下降,但仍高于术前水平,提示术后两组患者肺损伤开始逐渐恢复,且需要一定的时间。
综上所述,自制低压吹氧装置能使患者在OLV 期间维持更好的氧合,抑制炎症因子NF- B 和IL-1 的活性,减轻围术期肺损伤,减少术后肺不张发生率。

