OGTT不同时间点血糖水平与妊娠结局关系的研究
宋妙妙,米 阳
(1.西安医学院,陕西 西安 710000;2.西北妇女儿童医院,陕西 西安 710061)
随着人们生活水平的提高和饮食结构的改变,妊娠期间的糖尿病发生率也随之上升。妊娠期间的糖尿病分为糖尿病合并妊娠、妊娠期糖尿病(gestational diabetes mellitus,GDM),其中GDM的发生率达90%以上。各国学者对于GDM的诊断、干预人群及干预标准的管理等问题争议不断。对于GDM的诊断方法,2010年国际妊娠合并糖尿病研究组织(International Association of Diabetic Pregnancy Study Group,IADPSG)推荐的口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)能更好地筛选GDM患者,对于孕妇及新生儿不良结局有较高的预见性,也更适用于中国孕妇[1]。虽然公认高血糖与母婴不良结局具有相关性,但对于OGTT不同时间点血糖水平异常与母婴不良妊娠结局之间的关系鲜有研究。本文主要研究了GDM患者OGTT不同时间点血糖水平与妊娠结局的关系,旨在为临床分层管理GDM患者提供依据。
1资料与方法
1.1研究对象
连续性选取2018年8月至2019年2月在西北妇女儿童医院产科住院的3 000名孕妇。纳入标准:年龄≥18岁;单胎妊娠;分娩孕周为28~42周;既往无高血压、糖尿病、甲状腺疾病;无不良嗜好和习性;整个孕期于本院产检且病历资料完整;无妊娠高危风险因素;自然受孕。排除标准:人流或者药流终止妊娠;合并严重的内科疾病;严重的精神及心理疾病。本研究经过伦理批准。
1.2研究方法
1.2.1诊断及分组
根据我国推行的IADPSG标准[1],对孕妇行OGTT,晨起空腹口服葡萄糖75g(溶于300mL水中),5分钟内服完,分别于服糖前及服糖后1小时、2小时测定血糖水平,血糖水平参考值上限分别为5.1mmol/L、10.0mmol/L、8.5mmol/L;其中一项达到或超过正常值上限诊断为GDM。根据OGTT异常时间点进行分组,一项血糖水平升高为A组(空腹高为A1,1小时高为A2组,2小时高为A3组),两项血糖水平升高为B组(空腹+1小时高为B1组,空腹+2小时高为B2组;1小时+2小时高为B3组),三项血糖水平升高为C组。一旦诊断为GDM,于门诊统一管理患者,对其进行糖尿病宣教,并进行饮食和运动指导,定期监测血糖水平,控制空腹及餐前血糖水平≤5.3mmol/L,餐后2小时血糖水平≤6.7mmol/L,夜间血糖水平不低于3.3mmol/L,对血糖水平控制不满意者使用胰岛素治疗。
1.2.2调查内容
对GDM孕妇的年龄、分娩孕周、妊娠次数、分娩次数、妊娠前身体质量指数(body mass index,BMI)及妊娠结局进行记录,主要包括:胎膜早破、妊娠期高血压疾病、甲状腺功能减退、妊娠期肝内胆汁淤积症(intrahepatic cholestasis of pregnancy,ICP)、胎盘异常(胎盘形态、位置、结构异常)、羊水过多、羊水过少、羊水污染、孕期保胎治疗情况;巨大儿、早产、新生儿BMI、低血糖、新生儿呼吸系统疾病、转入新生儿科情况。
1.3统计学方法

2 结果
2.1各组的组间及组内一般资料的比较
本资料中有GDM患者784例,GDM发病率为26.1%;纳入研究的GDM患者为506例,A组249例(49.2%),B组233例(46.0%),C组24例(4.7%)。A组组内的检出率分别为84.7%(211/249)、6.4%(16/249)、8.8%(22/249);B组组内的检出率分别为37.8%(88/233)、47.2%(110/233)、15.0%(35/233)。在血糖水平异常者中,A组发病率最高,A组中的A1组发病率最高,B组中的B2组发病率最高。
A、B、C三组组间及组内的年龄、孕次、产次、分娩孕周比较差异均无统计学意义(均P>0.05),但C组分娩孕周(39.0±1.3)均低于A组(39.1±1.4)、B组(39.2±1.3);B组组内两两比较,B1组与B2组、B2组与B3组的分娩孕周差异均有统计学意义(均P<0.05),B1组与B3组分娩孕周差异无统计学意义(P>0.05),且B2组分娩孕周均小于B1组和B3组,见表1。

表1 A、B、C三组组间及组内一般资料的比较结果
2.2各组的组间及组内妊娠结局的比较
2.2.1各组的组间比较
A、B、C三组间妊娠期高血压疾病、胎膜早破、羊水过少、剖宫产发生率差异均有统计学意义(均P<0.05)。两两比较,B组胎膜早破发生率高于A组,剖宫产发生率低于A组,差异均有统计学意义(均P<0.016 7);C组妊娠期高血压疾病发生率高于A组,差异有统计学意义(P<0.016 7);B组妊娠期高血压疾病、剖宫产发生率均低于C组,差异均有统计学意义(均P<0.016 7)。A、B、C三组羊水污染、胎盘异常、孕前BMI超重(BMI≥24kg/m2为超重及以上)、胰岛素使用发生率差异均无统计学意义(均P>0.05),但A组发生率均高于B组和C组;A、B、C三组甲状腺功能减退、保胎治疗发生率差异均无统计学意义(均P>0.05),但B组发生率均高于A组和C组;A、B、C三组ICP、羊水过多发生率差异均无统计学意义(均P>0.05),但C组发生率均高于A组和B组。虽然三组间新生儿不良结局(巨大儿、早产、低血糖、呼吸系统疾病、转入新生儿科)差异均无统计学意义(均P<0.05),但C组新生儿不良结局发生率均高于A组和B组。具体见表2。
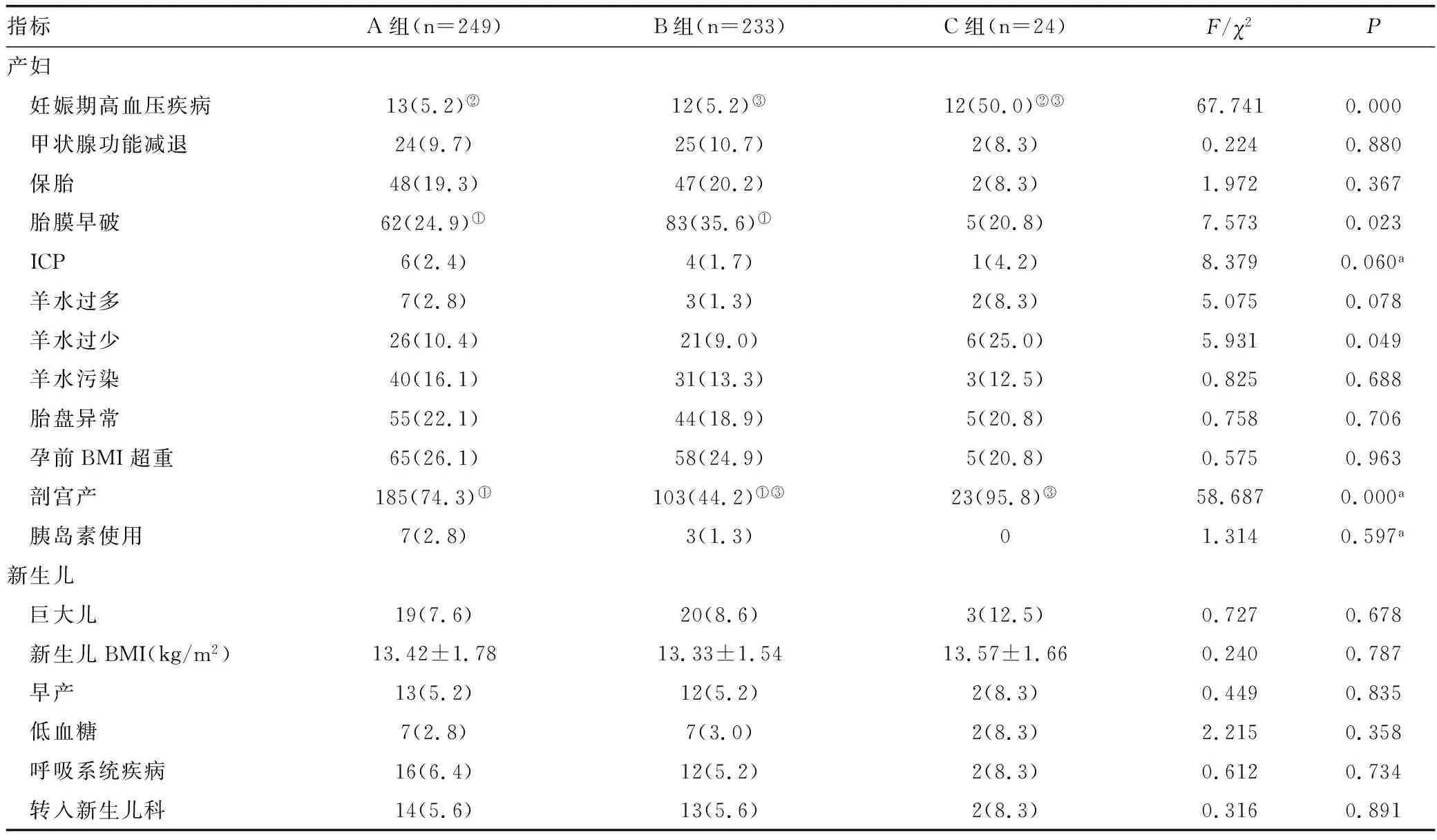
表2 A、B、C三组组间妊娠结局的比较结果[n(%)]
2.2.2各组的组内比较
在A组的组内:
A1、A2、A3组间ICP、羊水过多、剖宫产发生率差异均有统计学意义(均P<0.05)。两两比较,A3组剖宫产率高于A1组,差异有统计学意义(P<0.016 7)。A2组妊娠期高血压疾病、新生儿低血糖、转入新生儿科发生率及新生儿BMI均高于A1组和A3组,差异均无统计学意义(均P>0.05);A3组羊水过少、胎盘异常、胰岛素使用、巨大儿、早产发生率均高于A1组和A2组,差异均无统计学意义(均P>0.05);A1组甲状腺功能减退、保胎、胎膜早破、羊水污染、孕前BMI超重、新生儿呼吸系统疾病发生率均高于A2组和A3组,差异均有统计学意义(均P>0.05)。具体见表3。

表3 A1、A2、A3组内妊娠结局的比较结果[n(%)]
在B组的组内:
B1、B2、B3组间胎膜早破、羊水污染、胎盘异常、剖宫产发生率差异均有统计学意义(均P<0.05)。两两比较,B2组胎盘异常、剖宫产发生率均高于B1组,差异均有统计学意义(均P<0.016 7);B3组剖宫产发生率高于B1组,差异有统计学意义(均P<0.016 7);B3组胎膜早破、剖宫产发生率均低于B2组,差异均有统计学意义(均P<0.016 7)。B1组妊娠期高血压疾病、保胎发生率均高于B2组和B3组,差异均无统计学意义(均P>0.05);B2组甲状腺功能减退、羊水过少、羊水污染、孕前BMI超重、胰岛素使用、巨大儿、早产、新生儿呼吸系统疾病、转入新生儿科发生率及新生儿BMI均高于B1组和B3组,差异均无统计学意义(均P>0.05);B3组ICP、羊水过多、新生儿低血糖发生率均高于B1组和B2组,差异均无统计学意义(均P>0.05)。见表4。
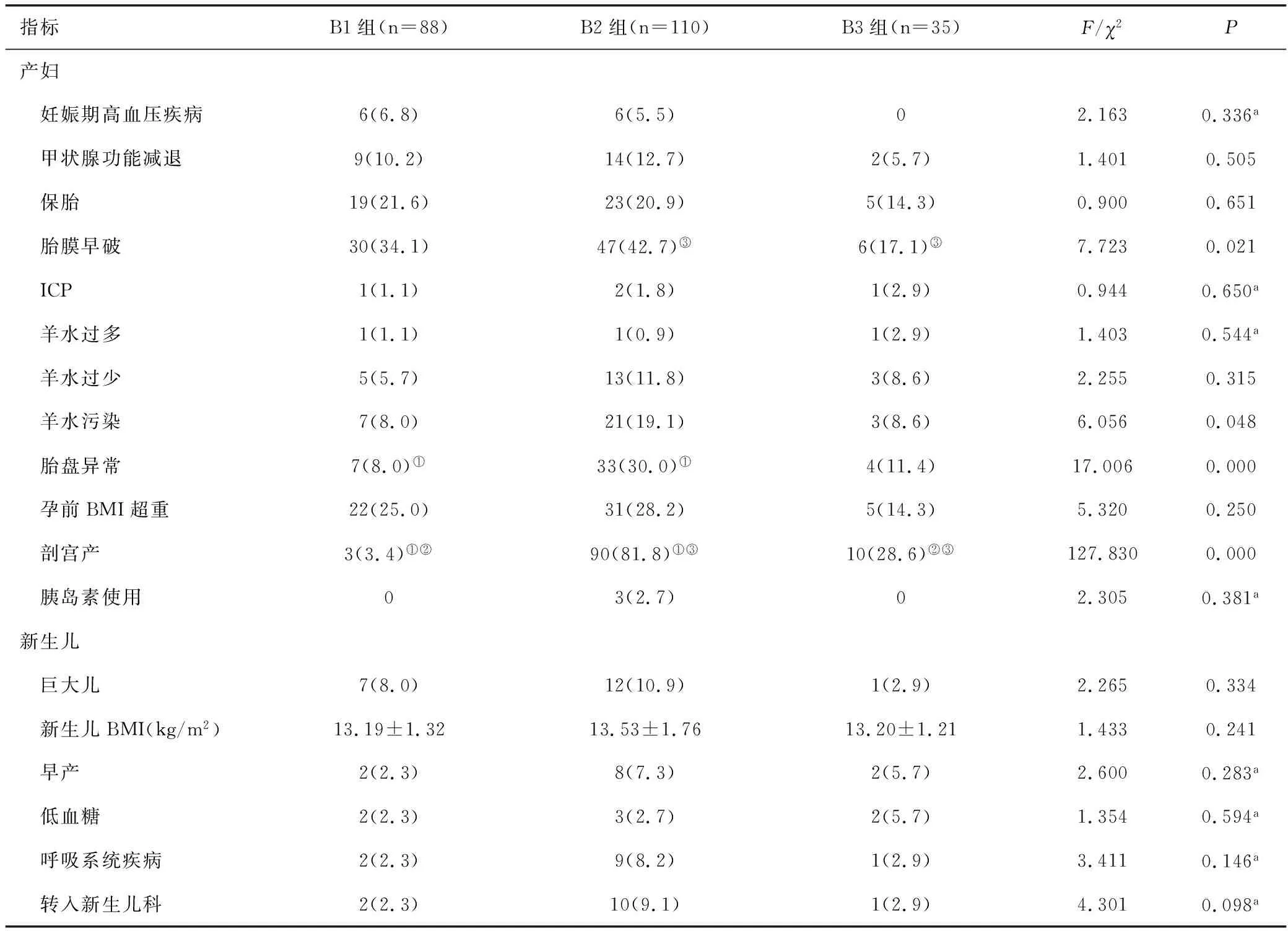
表4 B1、B2、B3组内妊娠结局的比较结果[n(%)]
3讨论
3.1我国GDM的流行病学状况
GDM属于高危妊娠,不仅会增加母婴围产期疾病的危险,而且使产后2型糖尿病[2]、新生儿远期代谢及心血管疾病等风险升高[3]。GDM的预后在很大程度上取决于早期诊断及干预。随着诊断标准的变迁,GDM的患病率在显著上升。娜仁其木格等[4]关于中国GDM发病率的回顾分析显示,GDM总发病率为13%。本研究显示GDM发病率为26.1%,可能与地域、饮食结构、缺少运动、高龄产妇增多(“二孩”政策放开)有关。
3.2 OGTT不同时间点血糖水平指标分析
GDM的发病机制是胰岛细胞功能障碍,且存在胰岛素抵抗,造成胰岛素分泌不足,导致血糖水平异常。OGTT是一种负荷试验,用于了解机体对于外界刺激的调节能力和细胞功能。余慧敏[5]提出空腹血糖与β细胞功能明显下降有关;王蕴慧等(2012年)提出2小时血糖水平异常与产后糖代谢异常有关;Zawiejska等[6]提出空腹血糖水平升高比2小时血糖水平升高更能增加妊娠不良结局的发生;Shen等[7]认为空腹血糖水平异常会增加剖宫产和早产儿的风险;Miyakoshi等[8]认为1小时血糖水平升高会增加新生儿不良结局的风险;Feng等[9]研究认为空腹和餐后2小时血糖水平异常与妊娠不良结局呈正相关。目前,对于GDM患者OGTT不同时间点血糖水平的意义争议较大,但普遍认为越多的血糖水平异常会使不良妊娠结局的风险越高。因此,临床上对OGTT不同时间点的血糖水平与GDM母婴结局的相关性还有待于进一步研究。
3.3 OGTT不同时间点的血糖水平升高对妊娠结局的影响
3.3.1各项不同时间点血糖水平升高对妊娠结局的影响
本研究显示,A、B、C三组间分娩孕周、ICP、羊水过多、巨大儿、早产、低血糖、新生儿呼吸系统疾病、转入新生儿科差异均无统计学意义(均P>0.05),可能与在本院糖尿病门诊对GDM患者孕期进行科学的营养及运动指导、严密监测血糖水平保障其稳定、产后尽早开奶防止新生儿低血糖有关[10]。本研究显示,C组分娩孕周均低于A组、B组,C组妊娠期高血压、ICP、羊水过多、羊水过少、剖宫产及新生儿不良结局的发生率均高于A组、B组,提示血糖水平异常值越多,分娩孕周越小,妊娠期高血压、ICP、羊水过多、羊水过少、剖宫产及新生儿不良结局发生率越高,与Zarba-Szczudlik等[11]和张若曦等[12]的研究一致。GDM可使发生妊娠期高血压疾病的可能性增高2~4倍,当GDM合并微血管病变时,妊娠期高血压疾病发生率可高达50%以上。本研究显示,A、B、C三组间妊娠期高血压疾病、胎膜早破、羊水过少、剖宫产发生率差异均有统计学意义(均P<0.05),其中C组妊娠期高血压疾病、剖宫产发生率均较高,提示血糖水平异常值越多,妊娠期高血压疾病发生率越高;血糖水平越高,造成巨大儿发生率升高,导致剖宫产率升高,其与Zarba-Szczudlik等[11]的研究结果一致。本研究中A、B、C三组,孕前BMI超重、胰岛素使用率差异均无统计学意义(均P>0.05),但A组均高于B组和C组,其可能是孕前BMI超重越高的孕妇胰岛素抵抗越强,胰岛素的使用可能性越大,与Ouzounian等[13]的研究一致。
3.3.2单项不同时间点血糖水平升高对妊娠结局的影响
本研究显示,A组组内孕前BMI超重发生率差异无统计学意义(P>0.05),但A1组的发生率均高于A2组和A3组,与李红艳等[14]提出孕前BMI超重与空腹血糖水平升高有关一致。因此对于孕前超重的人群应该给予饮食和运动指导,控制孕前BMI,减少空腹血糖异常发生的情况,从而降低相关的母婴妊娠不良结局。本研究显示,A组组内新生儿BMI升高差异无统计学意义(P>0.05),但A2组均高于A1组和A3组,与Mello等[15]提出服糖1小时对新生儿BMI有独立预测作用的观点一致,提示对于餐后1小时血糖水平较高者,应更加关注并控制血糖水平,降低巨大儿的发生率,从而降低剖宫产率及新生儿远期代谢及心血管疾病等风险的升高[3]。本研究显示,A组内ICP、羊水过多、剖宫产发生率差异均有统计学意义(均P<0.05),A2组ICP、羊水过多发生率均高于A1组和A3组;羊水过多与服糖1小时血糖水平升高有关,母体高糖使得胎儿血糖水平升高,产生渗透性利尿,从而造成羊水过多,因此对于服糖1小时血糖水平异常者,应严密监测羊水量,积极控制血糖水平,降低继发胎位异常、胎膜早破、剖宫产的发生率。雌激素具有胰岛素抵抗功能,对于GDM的发病具有一定的影响,ICP的发病与雌激素水平升高有关[16],A2组ICP发病率较高,可能与服糖2小时血糖水平异常相关,ICP会造成不可预料的胎死宫内等严重的不良妊娠结局,因此血糖水平异常与ICP发病率的影响需要进一步研究。
本研究显示,A3组剖宫产率高于A1组,差异有统计学意义(P<0.016 7),A3组剖宫产率较高可能与羊水过少、巨大儿发生率较高有关。A组组内胰岛素使用率差异无统计学意义(P>0.05),但A3组均高于A1组、A2组。有对GDM胰岛素分泌模式的研究显示,随着胰岛素分泌高峰延迟,胰岛素分泌量减少,餐后血糖水平异常增加,胰岛素使用率也相应增加;GDM患者的胰岛素分泌模式主要表现为峰值延迟至服糖后2小时[17]。因此对于餐后2小时血糖水平异常者,应给予高度关注,尽早使用胰岛素辅助治疗,以降低不良妊娠结局的发生率。
3.3.3两项不同时间点血糖水平升高对妊娠结局的影响
本研究显示,B组组内胎膜早破、羊水污染、胎盘异常、剖宫产发生率差异均有统计学意义(均P<0.05),且B2组上述指标发生率均高于B1组、B3组;B1组与B2组、B2组与B3组的分娩孕周差异也均有统计学意义(均P<0.05),且B2组分娩孕周均小于B1组和B3组。Tong等[18]研究认为胎膜早破与中性粒细胞活化,释放炎性介质密切相关。刘晓妮等(2019年)研究认为宫内高血糖会导致炎性因子释放,因此GDM患者的胎膜早破可能与糖代谢异常造成宫内炎性因子升高有关,然而两者之间的相关性需进一步研究;羊水污染可能与高血糖造成宫内炎症因子增多、胎膜早破继发感染、羊水过少导致胎儿宫内慢性缺氧相关;羊水过少可能与血糖水平异常造成胎盘绒毛发育不良、血管腔狭窄、胎盘功能下降有关[19],而羊水过少与空腹和服糖后2小时血糖水平异常的相关性需要更大样本量的进一步检验;剖宫产率高可能与巨大儿发生率、新生儿BMI、羊水过少相关。B组组内甲状腺功能减退、羊水过少、孕前BMI超重、巨大儿、早产、呼新生儿吸系统疾病、转入新生儿科发生率及新生儿BMI差异均无统计学意义(均P>0.05),且B2组均高于B1组和B3组,与Feng等[9]研究提出的空腹和餐后2小时血糖水平异常与不良妊娠结局呈正相关结论一致。谭秀丽[20]提出妊娠期糖耐量异常会增加甲状腺疾病的风险;Xu等[21]提出GDM患者甲状腺激素及抗体异常会影响妊娠结局及婴儿智力。因此关注GDM患者OGTT不同时间点的血糖水平,对预测妊娠期合并其他疾病及不良妊娠结局具有重要意义,而甲状腺功能减退与空腹和服糖后2小时血糖水平异常的相关性需要更大样本量的进一步检验。本研究显示,对于空腹和餐后2小时两项血糖水平异常者,母婴不良妊娠结局发生率明显增加,因此对于空腹和餐后2小时血糖水平异常者,应严密监测血糖水平,科学地进行营养及运动指导,必要时使用胰岛素,以降低母婴不良妊娠结局的发生率。
综上所述,在75g OGTT中,三项血糖水平异常者,母婴不良妊娠结局发生率明显增高;两项血糖水平异常者中,空腹和2小时血糖水平异常者的母婴不良妊娠结局发生率明显增加;一项血糖水平异常者中,1小时血糖水平异常者的ICP、羊水过多发生率明显增加。因此,建议临床对75g OGTT异常者进行分层管理,规避高危风险,改善母婴结局。本研究样本量小且为回顾性研究,今后需进行大样本、多中心、前瞻性研究,以得出更准确的结论。

