新、旧产程标准在低危初产妇进行产程管理中的应用对比*
钟保珠 陈银华 焦力敏 广东省肇庆市端州区妇幼保健院妇产科 526040
自然分娩的影响因素较多,如人工破膜、孕期肥胖、缩宫素的使用及女性婚育推迟等,因此,早期识别难产、产程处理及产程时限的正确判断均可减少剖宫产率,改善分娩结局[1]。《新产程标准及处理的专家共识》[2]于2014年在国内首次发表,《关注和采纳正常产程和产程异常的新标准》[3]也在同期刊发表,并在临床大力倡导使用新产程标准。与旧产程相比,新产程的不同之处在于第二产程时限的重新定义,在第二产程充足的试产时间下,阴道助产及剖宫产的可能性也明显下降,对新生儿与产妇的安全具有一定的保障,但在新生儿窒息的风险评估方面具有争议[4]。基于此,本研究针对低危初产妇采用新、旧产程标准进行产程管理,旨在对其应用效果进行对比,现报道如下。
1 资料与方法
1.1 一般资料 经我院医学伦理委员会批准,将我院2018年9月—2019年6月接受旧产程标准的低危初产妇40例纳入A组,将我院2019年7月—2020年3月接受新产程标准的低危初产妇40例纳入B组。A组:年龄23~31岁,平均年龄(27.49±1.48)岁;孕周36~42周,平均孕周(39.47±1.05)周;新生儿体质量2~4kg,平均体质量(3.16±1.01)kg。B组:年龄22~33岁,平均年龄(27.45±1.41)岁;孕周37~41周,平均孕周(39.52±1.10)周;新生儿体质量3~4kg,平均体质量(3.18±1.07)kg。两组一般资料对比无统计学差异(P>0.05),有可比性。
1.2 选择标准 纳入标准:均为单胎;均为头位;均为阴道分娩。排除标准:伴妊娠合并症者;疼痛耐受度差者;全麻无痛分娩者。
1.3 方法
1.3.1 A组采用旧产程标准:第一产程包括潜伏期和活跃期。(1)在潜伏期时,助产士对初产妇进行心理疏导,保证初产妇充足的休息,保持身心放松。定时监测初产妇胎心,4~6h监测1次,定时探查初产妇宫颈内部,2~6h监测1次。(2)活跃期的起点为初产妇子宫张开3cm。助产士需在活跃期期间时刻监测初产妇胎心。当初产妇宫口停止扩张4h及以上,进行人工破膜,给予0.9%氯化钠注射液500ml+缩宫素(生产批号:20180726/20191105,南京新百药业有限公司,规格:1ml∶5U)2.5U静脉滴注。第二产程时,初产妇可在助产士引导下,体位自由摆放,助产士需告知初产妇若有排便感需主动用力分娩。若破膜后活跃期停滞,即宫口停止扩张4h、初产妇(未行硬膜外麻醉)第二产程>3h,此时需行剖宫产术。
1.3.2 B组采用新产程标准:第一产程包括潜伏期和活跃期。(1)在潜伏期时,助产士对初产妇进行心理疏导,保证初产妇充足的休息,身心放松。定时监测初产妇胎心,4~6h监测1次,定时探查初产妇宫颈内部,2~6h探查1次。(2)活跃期的起点为初产妇子宫张开4cm。助产士需在活跃期期间时刻监测初产妇胎心。当初产妇宫缩正常,宫口停止扩张4h及以上或每小时宫口扩张<0.5cm,则进行人工破膜,并给予0.9%氯化钠注射液500ml+缩宫素2.5U静脉滴注。第二产程时,初产妇可在助产士的引导下,体位自由摆放,助产士需告知初产妇若有排便感需主动用力分娩。若初产妇破膜后若发生活跃期停滞(宫缩欠佳,宫口扩张停止6h以上)或活跃期延长(宫口扩张每小时低于0.5cm),则行阴道助产或剖宫产术。
1.4 观察指标 观察并对比两组产程时间,包括第一至第三产程,同时记录两组新生儿窒息发生情况与分娩并发症,包含切口感染、产后出血、会阴撕裂等。
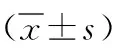
2 结果
2.1 产程时间 B组第一、第三产程时间均长于A组,差异有统计学意义(P<0.05);第二产程短于A组,但差异无统计学意义(P>0.05)。见表1。

表1 两组产程时间对比
2.2 分娩并发症及新生儿窒息发生情况 B组分娩期并发症总发生率低于A组,差异有统计学意义(P<0.05);B组新生儿窒息发生率略高于A组,但差异无统计学意义(P>0.05)。见表2。
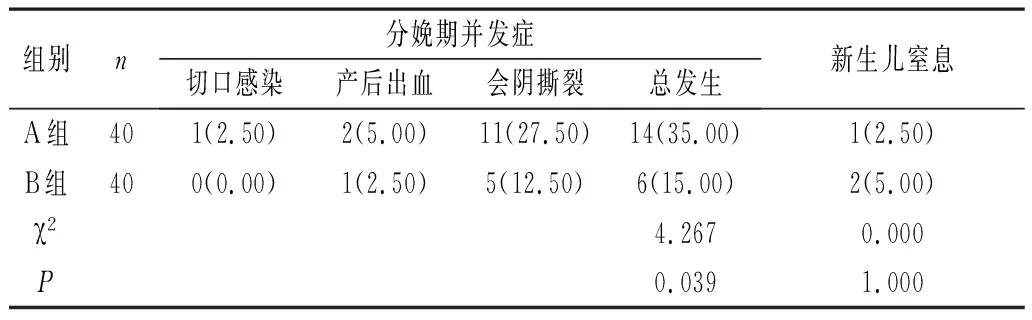
表2 两组分娩并发症及新生儿窒息发生情况对比[n(%)]
3 讨论
近年来,因产妇的年龄、体重发生变化,导致Friedman产程标准已不适用于现阶段的产妇的产程管理,在产程中选择剖宫产的主要原因在于分娩力曲线异常、产程进展缓慢、相对头盆不称或是产程停滞等,因此在临床大力推广使用《新产程标准及处理的专家共识》管理产程下,孕产妇的安全得到了一定的保障[5]。
根据本研究结果显示,B组第一、第三产程时间均长于A组,第二产程时间略短于A组,提示新产程标准可有效延长潜伏期及产程时间,减少分娩期并发症的发生,新生儿窒息的发生率与旧产程标准相比无明显增高。究其原因在于新产程标准中,潜伏期延长已不作为剖宫产指征,同时可延长初产妇第一产程的潜伏期,在第一产程的活跃期起点,初产妇的子宫口张开约6cm,子宫停止扩张4h以上,可判定为第一产程活跃期停滞,而子宫停滞时间超过6h,极有可能与子宫收缩不良有关,亦可判定为第一产程活跃期停滞;初产妇在硬膜外麻醉后第二产程超过4h或未经硬膜外麻醉的初产妇第二产程时间超过3h,同时伴无进展产程(旋转、胎头下降),即可判定为第二产程延长;初产妇在未经硬膜外麻醉时,产程时间超过2h,且伴有无进展产程,可判定为第二产程延缓[6-8]。此外,新产程标准将初产妇的潜伏期延长超过20h,因此缩宫素的使用率在新产程标准管理下明显减少,同时也减少了分娩期并发症的发生与新生儿窒息的可能性[9]。但相关研究表明[10],产程观察时间在新产程标准的管理下,难免会延长,易造成初产妇的精神与心理的压力,从而对阴道分娩充满恐惧心理。但本研究结果显示,在新产程标准管理下,B组分娩期并发症总发生率及新生儿窒息发生率均低于A组,考虑新产程标准可更具体、更全面的维持宫口扩张,无须迫切采取人工干预措施,从而减少干预过度的情况发生。
综上所述,低危初产妇采取新产程标准管理,在产程时间上明显增加,但可降低分娩期并发症的发生,与旧产程标准下新生儿窒息的发生率对比未见明显差异,更适用于现阶段产妇的产程管理。

