连续无创血压监测系统预测腰硬联合麻醉下择期剖宫产术低血压的研究
黄锡强,袁炳林,凌泉
剖宫产手术是胎儿足月时,产科医师切开孕妇腹壁及子宫壁,将胎儿从切口娩出的手术[1]。腰硬联合麻醉是目前国内剖宫产手术的首选麻醉方式,但腰硬联合麻醉用于剖宫产手术仍存在一些明显不良作用,其中低血压最常见[2]。严重低血压可能引起产妇恶心呕吐、意识丧失甚至心跳骤停死亡,同时还可能引起胎盘灌注下降,导致胎儿宫内窘迫、酸中毒[3-4]。连续无创血压监测系统能够及时、准确、连续地反映每个心动周期的血压变化,对血压波动反应灵敏,可以很好监测产妇低血压情况[5-6]。本研究使用连续无创血压监测系统预测腰硬联合麻醉下择期剖宫产术低血压,旨在为产妇提供更多参照,减少低血压事件发生。
1 研究对象与方法
1.1 研究对象
选择2020年5~9月在中山市人民医院行腰硬联合麻醉下择期剖宫产的75例产妇,根据其是否出现低血压事件(收缩压较基础值下降>25%,且持续>1 min)分成Non-H组(未出现低血压,n=37)和H组(出现低血压,n=38)。纳入标准:① 年龄20~35岁,足月妊娠;② 无妊娠合并症;③ 无局部麻醉药或人工胶体过敏史;④ 无脊柱畸形及脊柱外伤;⑤ 心肺肝肾功能正常,凝血功能正常;⑥ 产妇及家属知情并同意参与研究。排除标准:① 孕周<38周或>41周;② 病理性肥胖,BMI>40 kg/m2;③ 急诊手术或双胎妊娠;④ 高血压病或妊娠期高血压疾病;⑤ 依从性差;⑥ 资料不全者。本研究已通过本院伦理委员审核。
1.2 研究方法
入手术室后使用16G静脉留置针开放左侧上肢静脉通道,鼻导管2 L/min低流量吸氧,连接多功能监护仪,用布单覆盖手指和探头,以防热量散失和其他光线干扰;同时连接连续无创血压监测系统,选择合适尺寸的CNAP双指套传感器和无创血压测量袖带,右手臂放于腋中线心脏水平,双指套传感器套于产妇右手食指和中指,袖带接于右上臂,双指套交替测量间隔为30 min,袖带定标间隔为15 min。
所有产妇均实施腰硬联合麻醉,由同一麻醉医师完成。产妇取左侧卧位,选择L3~L4位置进行腰硬联合穿刺,至脑脊液回流通畅,缓慢注入0.75%耐乐品(瑞典AstraZeneca,国药准字H20140764),留置硬膜外导管,5 min后控制麻醉平面达到T4~T6,平面未达到T6者,经硬膜外导管注射1%盐酸利多卡因(辽宁新高制药有限公司,国药准字H21024265)5~10 mL,再次测试麻醉平面,直至达到最终麻醉平面。于静脉输注乳酸钠林格注射液(辅仁药业集团有限公司,国药准字H20057158)10 mL/kg·h维持。当出现收缩压较基础值下降>25%,且持续>1 min,视为出现低血压事件,此时静脉给予盐酸多巴胺(华润双鹤药业股份有限公司,国药准字H11020706)5~10 mg提升血压,当心率低于55次/min 时静脉给予硫酸阿托品(常州制药厂有限公司,国药准字H32021695)0.3~0.5 mg提高心率。两组患者均治疗1个月,随访2个月。
1.3 观察指标
① 连续无创血压监测:产妇术中收缩压、舒张压、平均动脉压;② 产妇围术期指标:麻醉效果、手术时间、最高阻滞平面、术中输液量、术中出血量、多巴胺使用量、心率、心输出量、外周血管阻力、基础灌注指数;麻醉效果:产妇无痛、镇静,腹肌松弛,手术顺利完成为优;产妇存在轻度疼痛,腹肌未完全松弛良,娩出胎儿后需要辅助用药为良;未达到以上标准为差[7]。
1.4 统计学方法

2 结果
2.1 两组患者一般情况比较
两组产妇年龄、身高、体重、宫高、腹围、孕周、孕产史、剖宫产原因等一般资料比较差异无统计学意义,均具有可比性(P>0.05)。

表1 两组产妇一般情况比较
2.2 两组连续无创血压监测结果比较
两组产妇T1收缩压、舒张压、平均动脉压差异无统计学意义(P>0.05);H组T2收缩压、舒张压、平均动脉压低于Non-H组(P<0.001)。详见表2。

表2 两组连续无创血压监测结果比较
2.3 两组产妇围术期指标比较
两组产妇麻醉效果、术中出血量、术中尿量、T1心率、T1心输出量、T2心输出量、T1外周血管阻力、T1基础灌注指数差异无统计学意义(P>0.05);H组产妇手术时间、多巴胺使用量多于Non-H组(P<0.001);H组产妇T2心率、T2基础灌注指数高于Non-H组(P<0.05);H组产妇最高阻滞平面、外周血管阻力低于Non-H组(P<0.01)。详见下页表3。

表3 两组产妇围术期指标比较
2.4 择期剖宫产术中低血压的Logistic逐步回归分析
以择期剖宫产术中低血压(Non-H组=0、H组=1)为因变量,手术时间、最高阻滞平面、多巴胺使用量、T2心率、外周血管阻力、基础灌注指数为协变量进行Logistic逐步回归分析,结果显示仅T2收缩压、T2平均动脉压为择期剖宫产术中低血压的影响因素,且为保护因素。详见下页表4。
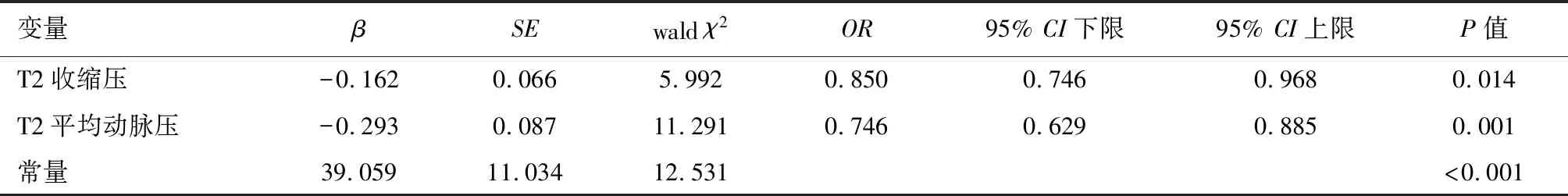
表4 择期剖宫产术中低血压的Logistic回归分析
2.5 Logistic逐步回归模型对择期剖宫产术中低血压的预测价值
基于Logistic逐步回归获得模型方程式:Log(P)=39.059-0.162×T2收缩压-0.293×T2平均动脉压,Hosmer-Lemeshow检验χ2=0.620,P=0.999;模型预测剖宫产术中低血压的AUC为0.986(95%CI:0.926-1.000),Z=53.495、P<0.001,约登指数0.894,以0.596为临界值,其预测剖宫产术中低血压的敏感度、特异度为92.11%、97.30%。详见图1。

图1 Logistic逐步回归模型对择期剖宫产术中低血压的预测价值
3 讨论
因胎儿体重过大或产妇畏惧疼痛等原因,越来越多产妇选择剖宫产,而剖宫产手术较大程度受麻醉水平影响,相较以往的连续硬膜外麻醉,腰硬联合麻醉拥有时间和效果上的优势,目前已成为临床首选麻醉方式[8-9]。但腰硬联合麻醉会引起产妇低血压,严重时甚至会造成产妇死亡,连续无创血压监测系统可以快速准确监控产妇的血流动力学,帮助预测产妇低血压情况,以便迅速做出应对,减少手术事故发生[10]。本研究中,剖宫产手术无低血压事件发生有38人,与低血压事件发生人数 呈1∶1,因此关注及预测择期剖宫产术低血压的发生十分重要。无创血压监测系统可以做到实时无创、准确连续监测血流动力学相关指标,近几年来在剖宫产手术中应用效果良好[11-12]。
本研究显示两组产妇T1收缩压、T1舒张压、T1平均动脉压差异无统计学意义,但是H组T2收缩压、T2舒张压、T2平均动脉压低于Non-H组。产妇术中出现低血压症状主要原因是子宫增大压迫到下腔静脉,血液回流受阻、节前交感神经受阻,产妇表现为收缩压、舒张压、平均动脉压降低,符合低血压时的血压变化。本研究显示两组产妇麻醉效果差异无统计学意义,两组麻醉优良率偏高,证实了腰硬联合麻醉临床使用效果极佳。H组产妇手术时间、多巴胺使用量多于Non-H组,最高阻滞平面低于Non-H组,两组产妇术中输液量、出血量、尿量差异无统计学意义,这与田颖等[13]研究结果相似,田颖等指出阻滞平面上升速率和低血压发生概率具有密切联系,推测H组是由于产妇低血压而导致手术时间延长,麻醉平面达T4,同时由于多巴胺可以帮助孕妇提升血压,因此H组多巴胺用量多于Non-H组,但剂量过多会造成神经功能紊乱。同时本研究两组产妇T1心率、心输出量、外周血管阻力、基础灌注指数差异无统计学意义,但是H组T2心率高于Non-H组,基础灌注指数高于Non-H组,舒张压的高低可以反映外周阻力的大小,产妇在发生低血压时外周血管阻力会降低,推测是由于蛛网膜节前交感神经阻滞导致,这与王景义等[14]结论相符;而基础灌注指数越高表明低血压事件发生率越高,与汤南南等[15]研究结果相似,汤南南等指出下肢基础灌注指数具有敏感度低和特异度高的特点,外周血管阻力降低而导致灌注指数增加,H组基础灌注指数显著大于Non-H组,从腰硬联合麻醉到产妇低血压发生通常只有几分钟时间,无创血压监测系统可以做到监测产妇低血压并及时处理,减少低血压的发生。
对择期剖宫产术产妇进行预测可以提前预防低血压的出现,本研究发现T2收缩压、T2平均动脉压是择期剖宫产术中产妇的保护因素,构建的模型预测剖宫产术中低血压的敏感度、特异度为92.11%、97.30%。王云秀等[16]也提出了关于产妇低血压的预测模型,其研究结果得出产妇心率、妊娠前体质量指数及孕期增加体重值是产妇低血压的影响因素,结果与本研究存在差异,可能是样本量和产妇个体差异所致,加之本研究为回顾性分析,在影响因素采集上可能存在局限性。
综上,连续无创血压监测系统预测腰硬联合麻醉下择期剖宫产术低血压,行之有效,根据预测模型可以提前干预产妇低血压,值得临床应用。

