鼻咽癌病人放疗相关性口腔黏膜炎危险因素的Meta分析
鼻咽癌是发生于鼻咽腔顶部和侧壁的恶性肿瘤,全球约80%的鼻咽癌发生于中国,其中以华南地区居多
。鼻咽癌首选的治疗方法为放射治疗
。相关研究显示,鼻咽癌病人接受放射治疗后口腔黏膜炎的总发病率高达80%
。口腔黏膜炎导致病人口咽部疼痛、进食困难、营养状况变差、放射治疗中断,甚至需要额外住院治疗
,给病人带来极大的痛苦。近年来许多研究探讨了鼻咽癌病人放疗相关性口腔黏膜炎的危险因素,但结论并不一致
。本研究采用Meta分析方法对国内外相关研究进行探讨,系统评价鼻咽癌病人放疗相关性口腔黏膜炎的危险因素,以期为临床早期预防和干预鼻咽癌放疗相关性口腔黏膜炎提供依据。
在小学语文教学中,通过阅读教学可以培养学生的综合能力,提高学生的语文素养,因此,教师要加强阅读教学,使阅读教学发挥重要的作用,确保学生阅读学习的有效性,要提倡新课改的教学理念,创新教学方法,合理地运用多元化教学方式,使小学语文阅读教学工作得到良好的进展,使其发挥重要的教学价值,下面对小学语文阅读教学策略进行详细的分析和探讨。
1 资料与方法
1.1 文献纳入及排除标准
1.1.1 纳入标准
①研究类型:队列研究、病例对照研究。②研究对象:经病理组织学确诊为鼻咽癌的病人,接受放射治疗,年龄≥18岁。③研究内容:鼻咽癌病人放疗相关性口腔黏膜炎危险因素。④结局指标:研究结果中提供了比值比(odds ratio,OR)及其95%置信区间(confidence interval,CI)。
1.1.2 排除标准
2项研究
对白细胞计数减少进行了研究,各研究间异质性较小(
=0.58,
=0%),采用固定效应模型进行分析。Meta分析结果显示,白细胞计数减少是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素[OR=7.63,95%CI(3.83,15.19),
=5.79,
<0.000 01]。
1.2 文献检索策略
分别检索the Cochrane Library、PubMed、Web of Science、EMbase、中国知网(CNKI)、万方数据库(WanFang Database)、维普数据库(VIP)和中国生物医学文献数据库(CBM),检索时限为建库至2021年5月1日,采用主题词和自由词相结合的方式进行检索,中文检索词为:“鼻咽癌/鼻咽肿瘤/头颈部肿瘤/头颈癌”“放疗/放射治疗/放射疗法/调强放疗”“口腔黏膜炎/口炎/口腔炎”“危险因素/影响因素/相关因素/诱发因素/高危因素”。英文检索词为:“nasopharyngeal carcinoma/head and neck neoplasms”“radiotherapy/radiotherapies”“stomatitis/oral mucositis”“risk factors/risk factor/health correlates”。
3) 脉冲计数:雷达按照脉冲重复频率(PRF)发射脉冲信号,在每个波位驻留时间内发射的脉冲即为脉冲计数,每发射一个脉冲,脉冲计数加一。每个波位下的脉冲总数相等,即波位脉冲驻留数N相同;每更新一个波位计数,脉冲计数清零。
1.3 文献筛选和资料提取
李碧华曾说:“说得玄一点,对于三十年代,我有一种‘来过了’的感觉,所以特别熟悉……”也许正是因为李碧华对三十年代的特殊感触,才使得整个文本都具备旧日的气息。同时,作者又借助现代气息浓厚的语言、事物如邵氏影业、香港小姐选美比赛、地铁、传呼机甚至是广播中播放的《卡门》音乐等来消解这种传统气息。整个文本在过去与现在之间来回穿梭,在传统与现实之间“摇摆不定”。
1.4 纳入研究的质量评价
在现代有轨电车运营初期,由于线网尚未建成,一般情况下,可采用独立运营组织模式;待到近远期线路网络一旦形成,则应采用网络化运营模式,同时在行车组织设计时,应在满足远期网络化运营需求的基础上进行车站配线设计,且在初期配线施工中预留好接口。
1.5 统计学方法
数据采用RevMan 5.3软件进行Meta分析。二分类变量采用OR表示,各效应量均给出其95%CI。若异质性检验
≥0.1且
≤50%,表示多个研究间结果具有同质性,使用固定效应模型分析;若
<0.1且
>50%,表示多个研究间结果存在异质性,对纳入的文献采用亚组分析或敏感性分析寻找异质性来源,经处理后,多个研究结果仍存在异质性,可采用随机效应模型进行合并分析或放弃结果合并,直接采用描述性分析。
2 结果
2.1 文献筛选流程及结果
我给家长打了个比方:人生是场马拉松,培养学生广泛的爱好和技能,不断增长见识,拥有梦想和毅力是人生马拉松后程发力的重要保证。为了让家长能放下心来,使学生更好地成长,我召开了一次班会课,并邀请家长出席。

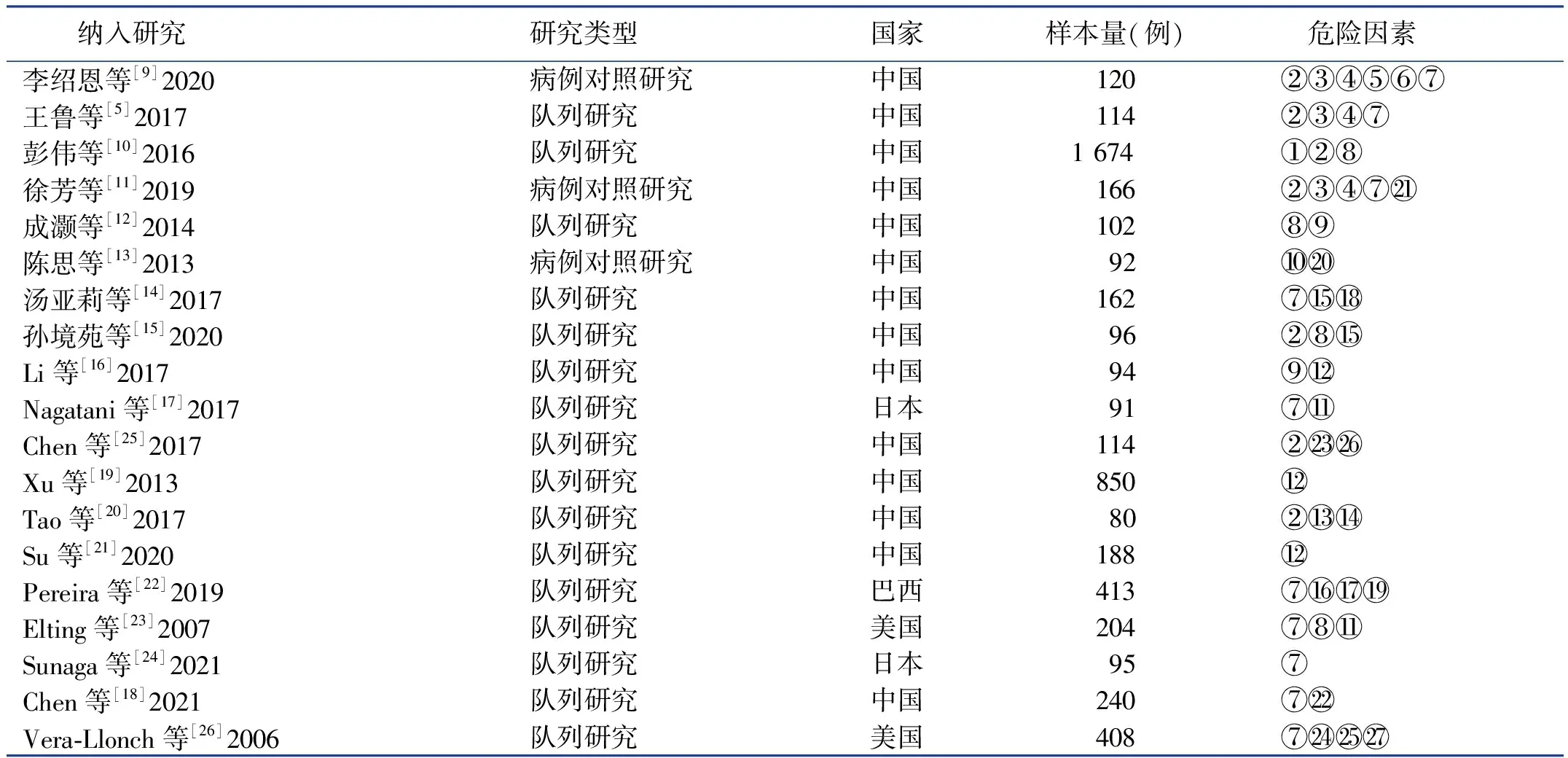
2.2 纳入文献的基本特征
纳入的19篇
文献中,队列研究16篇
,病例对照研究3篇
,详见表1。
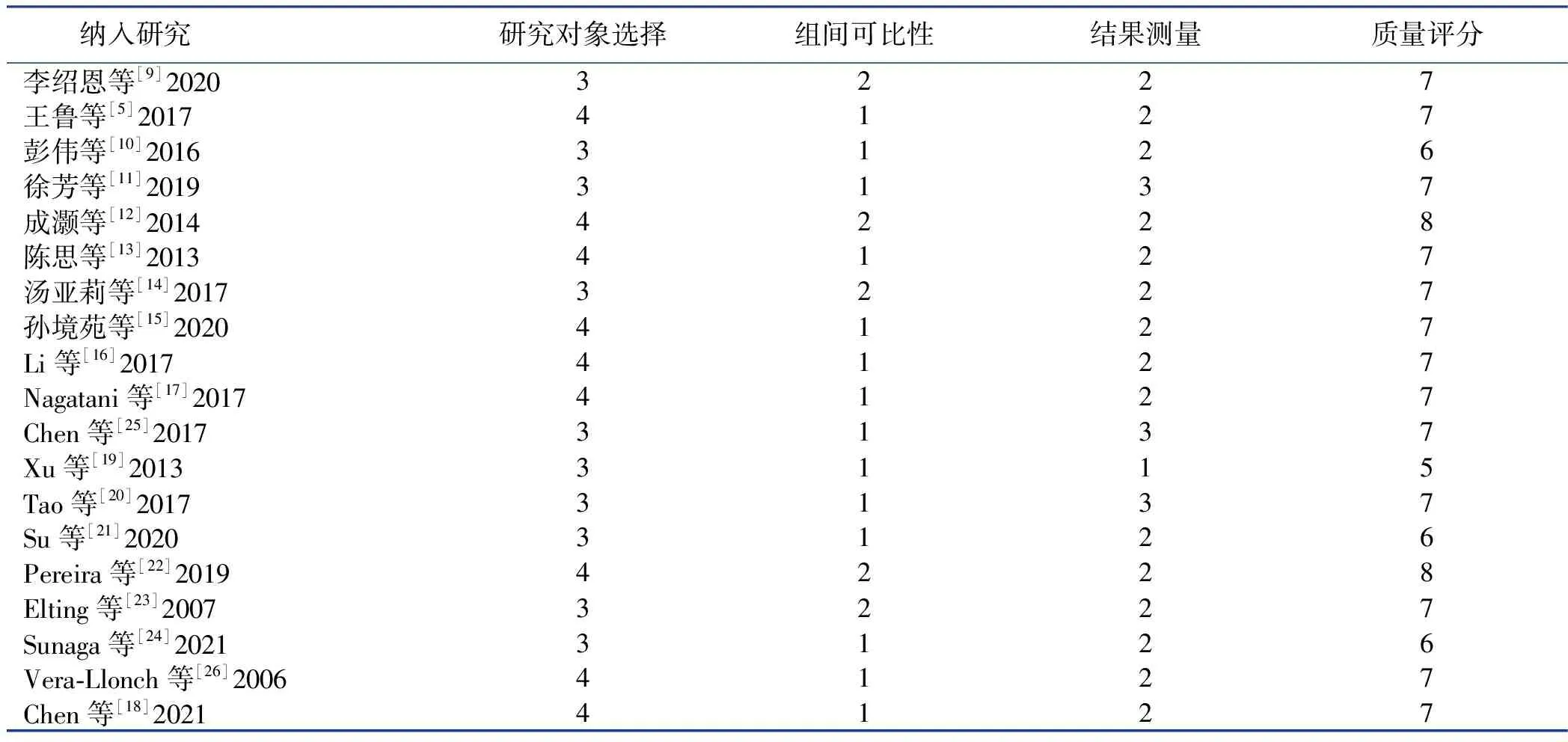
2.3 纳入文献的方法学质量评价
纳入的19篇
文献,根据NOS评价标准,高质量(≥7分)研究15篇,中等质量(5~6分)研究4篇,纳入文献大多为高质量文献,研究结果较为可靠。详见表2。
队列研究和病例对照研究的质量评价均采用纽卡斯尔-渥太华量表(NOS)
,该量表分为2个部分,分别适用于评价队列研究和病例对照研究,每部分均有3个维度、8个条目,3个维度分别为研究人群选择、可比性、结局。8个条目采用星号(*)进行半定量化,满足标准得1颗星,1颗星代表1分,满分为9分。评分≥7分为高质量文献,评分4~6分为中等质量文献,评分≤3分为低质量文献。每篇文献均由2名评价者独立评价后进行交叉审核,如有分歧,通过协商或寻求第3方达成共识。
2.4 Meta分析结果
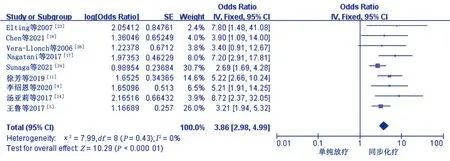
2.4.1 同步化疗
10项研究
对同步化疗进行了研究。异质性检验结果显示,各项研究间异质性较大(
=0.001,
=67%),进行敏感性分析,Pereira等
的研究是造成异质性的主要原因,剔除该研究后,各研究间异质性可接受(
=0.43,
=0%),采用固定效应模型进行分析。Meta分析结果显示,同步化疗是鼻咽癌病人放疗相关性口腔黏膜炎的危险因素[OR=3.86,95%CI(2.98,4.99),
=10.29,
<0.000 01]。提示同步化疗的鼻咽癌病人放疗相关性口腔黏膜炎的发病率可能是其他未接受同步化疗病人的3.86倍,见图2。
2.4.2 口腔pH<7
3项研究
对口腔pH<7进行了研究,各项研究间异质性较小(
=0.26,
=25%),采用固定效应模型进行分析。Meta分析结果显示,口腔pH<7是鼻咽癌病人放疗相关性口腔黏膜炎的危险因素[OR=1.61,95%CI(1.13,2.29),
=2.66,
=0.008]。
检索数据库获得相关文献651篇,其中the Cochrane Library(
=31)、PubMed(
=67)、Web of Science(
=109)、EMbase(
=382)、CNKI(
=25)、WanFang Database(
=6)、VIP(
=8)和CBM(
=22),其他途径获得1篇。通过EndNote X8去除重复文献后获得559篇,阅读题目和摘要后去除文献494篇,查找并阅读全文,进一步排除不符合纳入标准的文献,最终纳入文献19篇文献
,其中,英文文献11篇
,中文文献8篇
。文献筛选流程及结果见图1。
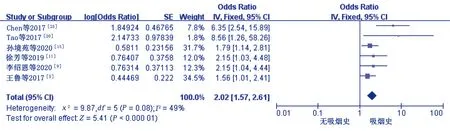
2.4.3 吸烟
7项研究
对吸烟进行了研究,各研究间异质性较大(
=0.001,
=72%)。进行敏感性分析后得到彭伟等
的研究是造成异质性的主要原因,剔除该文献后,各研究间异质性可以接受(
=0.08,
=49%),采用固定效应模型进行分析。Meta分析结果显示,吸烟是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素[OR=2.02,95%CI(1.57,2.61),
=5.41,
<0.000 01]。见图3。
在多模态听力教学方面,Wagner(2010)认为听力材料可以通过符号模态,如音质、目光、手势、表情、动画等,补全语言符号表征的信息,提高学习者正确全面理解材料的概率[5]。Guichon多模态听力学习除了利用符号模态,还能使用认知系统的双通道特点,多种模态的综合运用更有助于提升学习者听力理解能力[6]。除此之外,多模态学习还能提高学习者的口语水平,展开多模态符号的交互研究,主张在口译教学中引入多种符号模态,从感官上调动学习者的积极性[7-8],促进语言知识的内化和词汇习得[10-9],以及对学习态度和自信心产生积极的冲击力[11-12]。
3项研究
对口腔卫生状况差这一因素进行了研究,各研究间异质性小(
=0.60,
=0%),采用固定效应模型进行分析。Meta分析结果显示,口腔卫生状况差是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素[OR=2.18,95%CI(1.36,3.49),
=3.22,
=0.001]。
研究组52例中,治愈36例,显效12例,无效4例,总有效率为92.31%;对照组52例中,治愈16例,显效25例,无效11例,总有效率为78.85%,研究组效果明显优于对照组,两组比较,差异有统计学意义(P<0.05)。
耳朵和眼睛不会思考,只能接触到外物肤浅的表象,因此不能光用眼睛看、耳朵听,那样容易被事物的表象所迷惑。而心是会思考的,有智慧的,对于看到、听到的事物,要用心多想一想,这样才能透过表象,深入地理解事物的本质,从而认清真相。最典型的例子就是魔术表演了。魔术师能从一顶空帽子里变出好几只鸽子,能把一个大活人从箱子里变没……并不是因为他们拥有超能力,而是道具暗藏机关。
2.4.5 糖尿病
4项研究
对糖尿病这一因素进行了研究,各研究间异质性大(
=0.03,
=67%),进行敏感性分析后得到彭伟等
的研究是造成异质性的主要原因,剔除该项研究后,各研究间异质性较小(
=0.90,
=0%),采用固定效应模型进行分析。Meta分析结果显示,糖尿病是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素[OR=6.75,95%CI(3.01,15.14),
=4.63,
<0.000 01]。
将检索到的所有文献导入EndNote X8软件,根据年份、文献作者和标题进行去重。文献筛选时首先根据题目和摘要进行初筛,排除明显不相关文献,然后进一步阅读全文进行再次筛选,最终确定是否纳入文献。由2名研究者按纳入与排除标准独立筛选文献、提取资料(包括作者、年份、国家、研究类型、样本量、危险因素等)并交叉核对,如遇到分歧,双方可通过讨论或者咨询第3名研究者进行协助判断。
2.4.4 口腔卫生状况差
2.4.6 白细胞计数减少
①重复报道的文献;②资料不全的文献;③相关研究的个案报道和综述;④无法提取数据的文献。
2.4.7 放疗前后体重减轻≥5 kg
2项研究
对放疗前后体重减轻≥5 kg进行了研究,各研究间异质性较小(
=0.61,
=0%),采用固定效应模型进行分析。Meta分析结果显示,放疗前后体重减轻≥5 kg是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素[OR=4.83,95%CI(1.81,12.90),
=3.14,
=0.002]。
2.5 发表风险偏倚分析
对纳入文献数≥10篇的危险因素做漏斗图进行发表偏倚性分析,同步化疗对鼻咽癌病人放疗相关性口腔黏膜炎影响的研究存在发表偏倚,见图4。

3 讨论
3.1 同步化疗
本研究结果显示,同步化疗的鼻咽癌病人口腔黏膜炎的发病率是其他未接受同步化疗病人的3.86倍。Kawashita等
的研究表明,与接受单纯放疗的病人相比,行同步化疗的鼻咽癌病人重度口腔黏膜炎发生率更高,与本研究结果一致。放疗在杀死肿瘤细胞的同时会损伤病灶周围的正常组织,放射治疗损伤的程度取决于放疗的方式、放疗分割的模式、放射剂量和正常组织的耐受程度。放射治疗可导致毛细血管内皮细胞和口咽黏膜基底细胞死亡,出现黏膜溃疡坏死、疼痛
。行同步放化疗则干扰黏膜上皮细胞的成熟和细胞生长,产生促炎细胞因子介导对黏膜的局部反应,导致正常细胞更新和凋亡,革兰阴性菌和真菌的间接侵袭引起细菌感染,造成口腔黏膜炎
。本研究结果显示同步放化疗可增加发生口腔黏膜炎的风险,行同步放化疗的病人发生严重口腔黏膜炎的风险较高。因此,在鼻咽癌病人进行同步化疗时,医务人员需要综合病人的实际情况,给予针对性的处理方式,降低放疗相关性口腔黏膜炎的发生率,减轻口腔黏膜炎引起的不适,提高病人的生活质量。
3.2 口腔pH<7与口腔卫生状况
口腔pH<7与口腔卫生状况差均是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素。鼻咽癌病人进行放射治疗后,口腔内唾液减少,口腔黏膜干燥,口腔pH值偏酸性,由于酸性物质的积聚与刺激,打破了口腔内微生物的动态平衡,导致黏膜病变
。国外多项研究强调了适当保持良好的口腔卫生对减轻辐射引起的口腔问题的重要性
。李丹等
的研究指出日常口腔护理状况较差的病人,更容易发生口腔黏膜炎,在化疗病人日常护理过程中监测口腔PH值,给予合适的漱口液干预能够明显降低病人口腔黏膜炎的发生率。口腔黏膜作为抵御口腔感染和炎症的第一道防线,其重要性不言而喻。口腔卫生状况差的病人为口腔中革兰阴性菌的繁殖提供了适宜的环境,革兰阴性菌释放大量细菌毒素,增加了口腔黏膜炎的发生率
。大多数教育程度低或低收入人群牙科疾病意识和口腔卫生护理水平较低,许多病人从未接受过正规的牙科治疗,对于口腔护理的知识了解甚少
。提示在鼻咽癌病人治疗前关注病人对口腔护理相关知识的了解情况,提前做好口腔卫生健康教育工作,实时关注同步化疗病人口腔内唾液PH值的变化,必要时选择合适的漱口液进行漱口,有效开展病人鼻咽癌放化疗病人口腔黏膜炎的预防工作,有效减少口腔黏膜炎的发生。
3.3 吸烟
本研究结果显示,吸烟是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素。有研究显示,吸烟造成口腔黏膜炎可能存在以下两方面原因:一方面,烟草在燃烧过程中会释放酚类、醛类和其他可能侵入口腔黏膜并造成损害的化学物质,加重炎症反应;另一方面,吸烟时口腔温度增高,不仅造成口腔黏膜灼伤,还使黏膜局部血液循环不畅
。秦晓萌等
研究发现,有吸烟史病人的口腔黏膜病发生率明显高于无吸烟史病人,与本研究结果一致。与此同时,Karagueuzian等
的研究表明长期吸烟会对口腔黏膜造成损伤,进一步引起口腔黏膜炎的发生。但有研究报道,虽然吸烟是口腔黏膜炎的影响因素,然而这种效果是轻微的,临床上可以忽略不计,吸烟与不吸烟病人口腔黏膜发病时间只有2 d差异
。尽管吸烟对鼻咽癌病人放疗相关性口腔黏膜炎的确切影响尚不清楚,但可以推测,吸烟与其他参数可能形成共同的危险因素。提示护士应加大关注有吸烟史的鼻咽癌病人,了解其吸烟史,引导其正确戒烟,积极进行预防干预。
3.4 糖尿病
糖尿病是鼻咽癌病人发生放疗相关性口腔黏膜炎的危险因素。Guggenheimer等
在一项横断面研究中发现糖尿病病人比无糖尿病病人口腔黏膜炎发生率近2倍(44.7%/25.0%)。Saini等
研究表明,糖尿病是鼻咽癌放化疗病人发生急性黏膜反应的独立危险因素之一,这在本研究中也得到了证实。此外,多项研究表明有念珠菌相关感染的糖尿病病人和管理不当的糖尿病病人的多种炎症、口腔疾病的发生率高
。目前,高血糖水平加重鼻咽癌病人发生放疗相关性口腔黏膜炎的机制尚不明了。相关研究证实,糖化终产物的产生、胶原结构和代谢的改变、免疫反应的改变和白细胞介素的激活是失代偿期糖尿病病人的发病机制,促进了口腔内疾病的发生与发展
。本研究结果显示,患有糖尿病的鼻咽癌病人放疗相关性口腔黏膜炎的发生率较高,提示医护人员在对伴有糖尿病的鼻咽癌病人进行放疗过程中,应该常规监测和控制病人的血糖水平,这对鼻咽癌病人放疗相关性口腔黏膜炎的发生有一定的预防作用。
3.5 白细胞计数减少
白细胞计数减少是鼻咽癌病人放疗相关性口腔黏膜炎的独立危险因素之一。鼻咽癌病人进行放疗与同步化疗时会导致病人白细胞及体液免疫因子降低,免疫力下降,利于病原微生物在机体内繁殖,促进口腔黏膜炎的发生与发展
。Nishii等
研究发现使用顺铂或西妥昔单抗等化疗药物时,白细胞或淋巴细胞减少与严重口腔黏膜炎的高发病率相关。Cheng等
研究显示癌症化疗病人口腔黏膜炎的严重程度与白细胞计数呈负相关,本研究亦得到相似结论。但本研究纳入文献中只有2篇表明白细胞计数减少是鼻咽癌病人放疗相关性口腔黏膜炎的危险因素,关于白细胞减少的具体数值与鼻咽癌病人放疗相关性口腔黏膜炎关系研究较少,证据不足,还有待进一步验证。
3.6 放疗前后体重减轻≥5 kg
有研究显示,53%的病人在放疗期间体重减轻超过20%,其中29%的病人完全中断放疗超过5 d
。放射线对正常组织和细胞有毒性作用,可导致毒副反应的发生,进而影响营养状况,使体重下降,影响细胞和组织的修复能力,使毒副反应加重
。口腔黏膜炎发生时会引起进食困难,导致体重下降
,说明口腔黏膜炎与体重下降之间存在相互影响的关系。Saito等
对接受放疗的口腔癌病人进行研究发现,放疗前BMI较低的病人中重度口腔黏膜炎的发生率是正常BMI病人的9.07倍。Mizumachi等
研究发现,与未接受营养补充剂治疗的对照组相比时,接受脂肪酸营养补充剂治疗的病人体重下降状况明显改善,严重口腔黏膜炎发生率明显下降。本研究只有2篇文献表明体重减轻≥5 kg是鼻咽癌病人放疗相关性口腔黏膜炎的危险因素,对于体重与鼻咽癌病人放疗相关性口腔黏膜炎关系,还待进一步验证。
3.7 局限性
本研究纳入的鼻咽癌病人发生放疗相关性口腔黏膜炎危险因素还存在以下局限性:①大多数研究纳入研究样本量较少,缺少暴露因素的具体分析,如口腔卫生状况差作为暴露因素未给出具体的判断标准等,给临床实践带来一定困惑;②部分研究纳入的暴露因素不全面,仅对少数暴露因素进行分析,研究结果容易以偏概全;③对于相同的暴露危险因素,不同的研究得出的结论不完全一致,需要对更多的文献进行系统评价,以得出更加准确的结论。
面对后进生的家长,家访谈话要讲究方法。笔者从表扬优点开始打开家访局面。姜晨为人聪明、待人热情、有礼貌、热爱劳动、讲卫生,家长听了也不住点头。可是,他拖拉的毛病导致了学习成绩差,而且行为习惯也差,尤其是每天放学后到危险的地方玩,这是很不安全的。笔者劝告家长现在管还来得及。严是爱,松是害,不管不教要变坏。家长说他们也管,可是管不好,连吃顿饭也要将近一个小时,洗澡也是边洗,边玩常常要洗很久,每次叫他快点,他还会生气地反驳。
4 小结
本研究结果显示,同步化疗、口腔pH<7、口腔卫生状况差、糖尿病、吸烟、白细胞计数减少、放疗前后体重减轻≥5 kg是鼻咽癌病人放疗相关性口腔黏膜炎发生的危险因素。在分析同步化疗、吸烟、糖尿病对鼻咽癌病人放疗相关性口腔黏膜炎发生的影响时,存在异质性,可能是由于不同人群特征、样本量等存在差异性。早期明确鼻咽癌病人放疗相关性口腔黏膜炎发生的危险因素,有利于医护人员在临床中尽早识别和预防口腔黏膜炎的发生,可为制定有效的治疗方案提供参考依据。由于研究的地域差异、研究质量、研究对象的异质性等原因,鼻咽癌放疗相关性口腔黏膜炎影响因素的研究仍需开展更多的高质量研究来进一步验证。
[1] CHAN A T C,HUI E P,NGAN R K C,
Analysis of plasma Epstein-Barr virus DNA in nasopharyngeal cancer after chemoradiation to identify high-risk patients for adjuvant chemotherapy:a randomized controlled trial[J].Journal of Clinical Oncology,2018,36(31):3091-3100.
[2] 中国医师协会放射肿瘤治疗医师分会,中华医学会放射肿瘤治疗学分会,王仁生,等.中国鼻咽癌放射治疗指南(2020版)[J].中华肿瘤防治杂志,2021,28(3):167-177.
[3] COLEVAS A D,YOM S S,PFISTER D G,
NCCN guidelines insights:head and neck cancers,version 1.2018[J].Journal of the National Comprehensive Cancer Network:JNCCN,2018,16(5):479-490.
[4] TROTTI A,BELLM L A,EPSTEIN J B,
Mucositis incidence,severity and associated outcomes in patients with head and neck cancer receiving radiotherapy with or without chemotherapy:a systematic literature review[J].Radiotherapy and Oncology,2003,66(3):253-262.
[5] 王鲁,曹咏梅,史金晔.鼻咽癌调强放疗后放射性口腔黏膜炎发生的危险因素分析[J].中国中西医结合耳鼻咽喉科杂志,2017,25(6):456-459.
[7] 尹燕,张静平.放射性口腔黏膜炎影响因素研究进展[J].中华放射肿瘤学杂志,2020,29(9):799-803.
[8] STANG A.Critical evaluation of the Newcastle-Ottawa Scale for the assessment of the quality of nonrandomized studies in meta-analyses[J].European Journal of Epidemiology,2010,25(9):603-605.
[9] 李绍恩,魏伟宏,吕志倩.鼻咽癌患者放疗后放射性口腔黏膜炎发生的相关因素[J].中国实用医药,2020,15(20):110-112.
[10] 彭伟,陈津,江传慧,等.血糖水平与鼻咽癌临床特征及放射性口腔黏膜炎相关性分析[J].诊断学理论与实践,2016,15(3):317-321.
[11] 徐芳,滕海荣,王月霞,等.鼻咽癌患者放疗后放射性口腔黏膜炎发生的相关因素分析[J].实用预防医学,2019,26(12):1476-1479.
[12] 成灏,吴慧,卢晓旭,等.鼻咽癌同期放化疗中急性皮肤黏膜反应的临床观察及其相关因素分析[J].中华放射医学与防护杂志,2014,34(5):351-354.
[13] 陈思,缪娟,蒋丽丽,等.润兴牙龈炎冲洗器联合洁悠神在鼻咽癌放射性口腔黏膜炎中的应用[J].中华现代护理杂志,2013,19(22):2621-2624.
[14] 汤亚莉,周素珠,何嘉文,等.头颈部恶性肿瘤放疗致口腔黏膜炎的发病情况和相关危险因素分析[J].医学临床研究,2017,34(10):1986-1988.
[15] 孙境苑,程敏琼,黄晓萍.鼻咽癌放化疗患者急性黏膜反应的相关危险因素及OREM自护理论的应用效果[J].临床与病理杂志,2020,40(3):711-717.
[16] LI K X,YANG L,XIN P L,
Impact of dose volume parameters and clinical factors on acute radiation oral mucositis for locally advanced nasopharyngeal carcinoma patients treated with concurrent intensity-modulated radiation therapy and chemoradiotherapy[J].Oral Oncology,2017,72:32-37.
[17] NAGATANI A,OGAWA Y,SUNAGA T,
Analysis of the risk factors for severe oral mucositis in head and neck cancer after chemoradiotherapy with S-1[J].Yakugaku Zasshi:Journal of the Pharmaceutical Society of Japan,2017,137(2):221-225.
[18] CHEN G L,JIANG H G,JIANG D Z,
Pretreatment serum vitamin level predicts severity of radiation-induced oral mucositis in patients with nasopharyngeal carcinoma[J].Head & Neck,2021,43(4):1153-1160.
[19] XU L H,ZHANG H L,LIU J S,
Investigation of the oral infections and manifestations seen in patients with advanced cancer[J].Pakistan Journal of Medical Sciences,2013,29(5):1112-1115.
[20] TAO Z C,GAO J,QIAN L T,
Factors associated with acute oral mucosal reaction induced by radiotherapy in head and neck squamous cell carcinoma:a retrospective single-center experience[J].Medicine,2017,96(50):e8446.
[21] SU L,LIN Q J,LI R,
Prognostic value of nutritional impairment on treatment-related toxicity and survival in patients with nasopharyngeal carcinoma taking normal nutrition before radiotherapy[J].Head & Neck,2020,42(12):3580-3589.
[22] PEREIRA I F,FIRMINO R T,MEIRA H C,
Radiation-induced oral mucositis in Brazilian patients:prevalence and associated factors[J].In Vivo (Athens,Greece),2019,33(2):605-609.
[23] ELTING L S,COOKSLEY C D,CHAMBERS M S,
Risk,outcomes,and costs of radiation-induced oral mucositis among patients with head-and-neck malignancies[J].Int J Radiat Oncol Biol Phys,2007,68(4):1110-1120.
[24] SUNAGA T,NAGATANI A,FUJII N,
The association between cumulative radiation dose and the incidence of severe oral mucositis in head and neck cancers during radiotherapy[J].Cancer Reports (Hoboken,N J),2021,4(2):e1317.
[25] CHEN H H,WU M X,LI G S,
Association between XRCC1 single-nucleotide polymorphism and acute radiation reaction in patients with nasopharyngeal carcinoma:a cohort study[J].Medicine,2017,96(44):e8202.
[26] VERA-LLONCH M,OSTER G,HAGIWARA M,
Oral mucositis in patients undergoing radiation treatment for head and neck carcinoma[J].Cancer,2006,106(2):329-336.
[27] KAWASHITA Y,HAYASHIDA S,FUNAHARA M,
Prophylactic bundle for radiation-induced oral mucositis in oral or oropharyngeal cancer patients[J].Journal of Cancer Research & Therapy,2014,2(1):9-13.
[28] 张琰君,袁灿亮,于得全,等.头颈部肿瘤放疗同期口服西黄胶囊对急性放射性口咽黏膜炎的预防作用[J].山东医药,2019,59(21):76-78.
[29] VOLPATO L E R,SILVA T C,OLIVEIRA T M,
Radiation therapy and chemotherapy-induced oral mucositis[J].Brazilian Journal of Otorhinolaryngology,2007,73(4):562-568.
[30] NAIDU M U R,RAMANA G V,RANI P U,
Chemotherapy-induced and/or radiation therapy-induced oral mucositis-complicating the treatment of cancer[J].Neoplasia,2004,6(5):423-431.
[31] 李小冬,郑晓宇.鼻咽癌调强放疗患者放射性口腔黏膜炎发生的主要相关因素分析[J].南京医科大学学报(社会科学版),2011,11(2):134-137.
[32] NORONHA V R,ARAUJO G S,GOMES R T,
Mucoadhesive propolis gel for prevention of radiation-induced oral mucositis[J].Current Clinical Pharmacology,2014,9(4):359-364.
[33] KOSHINO M,SAKAI C,OGURA T,
Efficacy of oral cavity care in preventing stomatitis(mucositis) in cancer chemotherapy[J].Gan to Kagaku Ryoho Cancer & Chemotherapy,2009,36(3):447-451.
[34] LI E,TROVATO J A.New developments in management of oral mucositis in patients with head and neck cancer or receiving targeted anticancer therapies[J].American Journal of Health-System Pharmacy,2012,69(12):1031-1037.
[35] 李丹,徐丽丽,王国权,等.护理干预对化疗患者口腔黏膜炎的预防效果研究 [J].中华医院感染学杂志,2013,23(19):4666-4668.
[36] 庞苏红.鼻咽癌调强放疗患者放射性口腔黏膜炎相关因素分析 [D].南昌:南昌大学,2020.
[37] DEAN J A,WONG K H,WELSH L C,
Normal tissue complication probability(NTCP) modelling using spatial dose metrics and machine learning methods for severe acute oral mucositis resulting from head and neck radiotherapy[J].Radiother Oncol,2016,120(1):21-27.
[38] 秦晓萌,贾灵芝,王蒙蒙,等.中国人群癌症放化疗并发口腔黏膜炎危险因素Meta分析[J].中华肿瘤防治杂志,2018,25(14):1035-1041.
[39] KARAGUEUZIAN H S,WHITE C,SAYRE J,
Cigarette smoke radioactivity and lung cancer risk[J].Nicotine & Tobacco Research:Official Journal of the Society for Research on Nicotine and Tobacco,2012,14(1):79-90.
[40] DOERR W,DOERR E.Impact of smoking habits on the clinical manifestation of oral mucositis during radiotherapy for head and neck tumors[J].Int J Radiat Oncol Biol Phys,2011,81(2):S547.
[41] GUGGENHEIMER J,MOORE P A,ROSSIE K,
Insulin-dependent diabetes mellitus and oral soft tissue pathologies.I.Prevalence and characteristics of non-candidal lesions[J].Oral Surgery,Oral Medicine,Oral Pathology,Oral Radiology,and Endodontics,2000,89(5):563-569.
[42] SAINI R,AL-MAWERI S A,SAINI D,
Oral mucosal lesions in non oral habit diabetic patients and association of diabetes mellitus with oral precancerous lesions[J].Diabetes Research and Clinical Practice,2010,89(3):320-326.
[43] DOROCKA-BOBKOWSKA B,ZOZULINSKA-ZIOLKIEWICZ D,WIERUSZ-WYSOCKA B,
Candida-associated denture stomatitis in type 2 diabetes mellitus[J].Diabetes Research and Clinical Practice,2010,90(1):81-86.
[44] BASTOS A S,LEITE A R,SPIN-NETO R,
Diabetes mellitus and oral mucosa alterations:prevalence and risk factors[J].Diabetes Research and Clinical Practice,2011,92(1):100-105.
[45] AL-MAWERI S A,ISMAIL N M,ISMAIL A R,
Prevalence of oral mucosal lesions in patients with type 2 diabetes attending hospital universiti sains malaysia[J].The Malaysian Journal of Medical Sciences:MJMS,2013,20(4):39-46.
[46] BAJAJ S,PRASAD S,GUPTA A,
Oral manifestations in type-2 diabetes and related complications[J].Indian Journal of Endocrinology and Metabolism,2012,16(5):777-779.
[47] 梁少强,张宁,陈露斯,等.调强放射治疗对鼻咽癌患者口腔黏膜及免疫功能的影响[J].中南大学学报(医学版),2018,43(5):505-510.
[48] 张文陆,宇长青,王言.放化疗引起的口腔黏膜炎的病理基础和诊断概况[J].医学综述,2007,13(18):1388-1390.
[49] NISHII M,SOUTOME S,KAWAKITA A,
Factors associated with severe oral mucositis and candidiasis in patients undergoing radiotherapy for oral and oropharyngeal carcinomas:a retrospective multicenter study of 326 patients[J].Supportive Care in Cancer:Official Journal of the Multinational Association of Supportive Care in Cancer,2020,28(3):1069-1075.
[50] CHENG K K,MOLASSIOTIS A,CHANG A M,
Evaluation of an oral care protocol intervention in the prevention of chemotherapy-induced oral mucositis in paediatric cancer patients[J].European Journal of Cancer (Oxford,England:1990),2001,37(16):2056-2063.
[51] 朱晓霞,陈龙华,晁漪澜.鼻咽癌患者放射性口腔炎的危险因素分析[J].实用医学杂志,2014,30(16):2583-2585.
[52] CAPUANO G,GROSSO A,GENTILE P C,
Influence of weight loss on outcomes in patients with head and neck cancer undergoing concomitant chemoradiotherapy[J].Head & Neck,2008,30(4):503-508.
[53] 张娜,周静,宋金霞,等.强化营养管理在鼻咽癌同步放化疗患者中的应用[J].齐鲁护理杂志,2019,25(15):6-9.
[54] LANGIUS J A,BAKKER S,RIETVELD D H,
Critical weight loss is a major prognostic indicator for disease-specific survival in patients with head and neck cancer receiving radiotherapy[J].British Journal of Cancer,2013,109(5):1093-1099.
[55] SAITO N,IMAI Y,MUTO T,
Low body mass index as a risk factor of moderate to severe oral mucositis in oral cancer patients with radiotherapy[J].Supportive Care in Cancer:Official Journal of the Multinational Association of Supportive Care in Cancer,2012,20(12):3373-3377.
[56] MIZUMACHI T,KANO S,HOMMA A,
A nutritional supplement with a high blend ratio of ω-3 fatty acids(prosure
) reduces severe oral mucositis and body weight loss for head and neck cancer patients treated with chemoradiotherapy[J].Gan to Kagaku Ryoho Cancer & Chemotherapy,2019,46(4):685-689.

