全身麻醉与局部麻醉在局部晚期宫颈癌腔内联合组织间插植放疗中剂量比较
张维帅,高玉华,卢庆刚,马 芳,魏 晶,李 卓,曹 阳
中国医科大学肿瘤医院 辽宁省肿瘤医院 1.放疗科;2.妇二科;3.麻醉科,辽宁 沈阳 110042
宫颈癌的发病率和死亡率在全球范围内均排在女性恶性肿瘤的第4位[1]。部分患者在确诊时已发展为局部晚期。局部晚期宫颈癌治疗的标准模式是体外放疗联合近距离放疗,并同步铂类化疗。近距离放疗包括腔内近距离放疗(intracavitary brachytherapy,ICBT)和腔内联合组织间插植放疗(intracavitary/interstitial brachytherapy,IC/ISBT)。对于肿瘤消退不佳、宫旁浸润程度高、阴道狭窄、肿瘤位置偏心及形态不规则的局部晚期宫颈癌,ICBT受限于剂量分布对称性和危险器官剂量限制,难以达到肿瘤根治剂量。而根据肿瘤形状及位置进行插植针植入的IC/ISBT具有良好的治疗效果[2]。在实际工作中,宫腔探查,置入阴道窥器、宫腔管、阴道施源器,植入插植针及阴道填塞等操作均会引起患者不同程度的疼痛,给患者带来身体和精神的创伤。国内放疗机构行IC/ISBT时多采用局部涂抹利多卡因的局部麻醉[3],患者痛觉反应恢复快、疼痛和恐惧导致的依从性差、插植干扰大。IC/ISBT比ICBT的疼痛剧烈,对镇痛的需求更高[4]。因此,越来越多的术者开始关注具有确切麻醉效果的全身麻醉在IC/ISBT中的应用[5]。本研究通过比较全身麻醉和局部麻醉在局部晚期宫颈癌IC/ISBT中的剂量,为临床IC/ISBT麻醉方式的选择提供理论依据。现报道如下。
1 资料与方法
1.1 一般资料 回顾性分析辽宁省肿瘤医院2020年1—7月收治的32例局部晚期宫颈癌初治患者的临床资料。采用Varian Ⅸ直线加速器完成体外放疗(容积调强,每次2 Gy,每周5次,共25次)后,妇科查体结合MRI判断肿瘤直径≥4 cm。采用ELEKA高剂量率192Ir后装治疗机MicroSelectron V3进行IC/ISBT。根据IC/ISBT麻醉方式的差异将患者分入全身麻醉组(n=17)和局部麻醉组(n=15)。全身麻醉组年龄36~72岁,中位年龄57岁;局部麻醉组年龄34~68岁,中位年龄53岁。两组患者病理学诊断均为鳞癌,国际妇产科协会分期为Ⅱb期~Ⅲc期。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。两组患者均无放疗和麻醉禁忌证。本研究经医院伦理委员会批准。
1.2 麻醉方法及插植针植入 全身麻醉组:患者术前备皮、肠道准备并禁食、禁饮6 h,留置导尿管;进入手术室后取截石位,给予丙泊酚2 mg/kg诱导及维持麻醉;置入阴道窥器,结合MRI图像探查宫腔,并在腹部超声引导下置入合适角度Fletcher宫腔管,根据肿瘤大小、形状及宫旁、阴道受侵情况进行徒手插植;插植术后阴道填塞纱布若干至插植针间隙,以固定宫腔管与插植针,并增加插植针与直肠、膀胱的距离;通过肛门导管用注射器抽取患者肠道气体;待患者完全苏醒后出室。局部麻醉组:患者术前留置导尿管,取截石位,常规消毒外阴后置入阴道窥器,2%利多卡因涂抹宫颈、阴道穹窿及上1/3阴道;结合MRI图像探查宫腔,置入合适角度Fletcher宫腔管,根据肿瘤大小、形状及宫旁、阴道受侵情况进行徒手插植;阴道填塞纱布固定宫腔管和插植针。两组患者均由同一术者进行插植针植入以降低由于术者经验差异对插植结果造成的影响。
1.3 CT定位、靶区勾画及治疗计划制定 SIEMENS大孔径(FOV=82 cm)定位CT增强扫描,扫描上界为髂前上脊,扫描下界为坐骨结节下缘2 cm,层厚3 mm。将图像传至ELEKA公司Oncentra®Brachy V4.3治疗计划系统。医师根据欧洲放射肿瘤学会工作组推荐的靶区定义标准[6]在CT图像上勾画高危临床靶区(high-risk clinical target volume,HR-CTV)和危险器官。HR-CTV包括肉眼可见的肿瘤区、全部宫颈及根据患者体外放疗后复查MRI认定的肿瘤扩展区;危险器官包括直肠、膀胱、乙状结肠及小肠。在CT图像上对宫腔管和插植针进行重建,设置放射源的驻留位置,采用图形拖拽优化(graphical optimization,GO)算法[7]调整驻留点的驻留时间,获得治疗计划。处方剂量为每次6 Gy,每周2次,共5次。
1.4 观察指标

1.4.2 危险器官剂量评估参数 比较两组患者直肠、膀胱、乙状结肠、小肠的D2cc、D1cc、D0.1cc。D2cc、D1cc、D0.1cc分别是2.0、1.0、0.1 cm3体积接受的最大剂量。同时,比较两组将HR-CTV D90、危险器官D2cc转换的2 Gy/次等效剂量(equivalent dose in 2 Gy/f,EQD2)与体外放疗剂量的叠加剂量所得的SUM HR-CTV D90、SUM直肠D2cc、SUM膀胱D2cc、SUM乙状结肠D2cc、SUM小肠D2cc。EQD2=Nd[1+d/(α/β)]/[1+2/(α/β)]。式中HR-CTV的α/β取10,危险器官的α/β取3[8];N为放疗次数,d为单次剂量。
1.4.3 疼痛和插植针使用情况 采用视觉模拟评分法(visual analogue score,VAS)评分评价患者每次治疗结束的疼痛感受:0分为无痛;1~3分为轻度疼痛,可忍受;4~6分为疼痛明显,要求服用镇痛药物,尚可忍受;7~10分为疼痛剧烈,可伴自主神经紊乱或被动体位,不能忍受。插植针使用情况包括插植针数目和深度。

2 结果
2.1 两组D90、D100、V100、V150、V200、VCTV、CI比较 全身麻醉组和局部麻醉组D90、D100、V100、V150、V200、VCTV、CI比较,差异无统计学意义(P>0.05)。见表1。

表1 两组D90、D100、V100、V150、V200、VCTV及CI比较
2.2 两组直肠、膀胱、乙状结肠、小肠D2cc、D1cc、D0.1cc比较 全身麻醉组直肠、乙状结肠、小肠的D2cc、D1cc、D0.1cc均低于局部麻醉组,差异有统计学意义(P<0.05);全身麻醉组和局部麻醉组膀胱的D2cc、D1cc、D0.1cc比较,差异无统计学意义(P>0.05)。见表2。
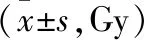
表2 两组直肠、膀胱、乙状结肠、小肠D2cc、D1cc、D0.1cc比较
2.3 两组SUM HR-CTV D90、SUM直肠D2cc、SUM膀胱D2cc、SUM乙状结肠D2cc、SUM小肠D2cc比较 全身麻醉组SUM直肠D2cc、SUM乙状结肠D2cc均低于局部麻醉组,差异有统计学意义(P<0.05);全身麻醉组和局部麻醉组SUM HR-CTV D90、SUM膀胱D2cc、SUM小肠D2cc比较,差异无统计学意义(P>0.05)。见表3。
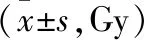
表3 两组SUM HR-CTV D90、SUM直肠D2cc、SUM膀胱D2cc、SUM乙状结肠D2cc、SUM小肠D2cc比较
2.4 两组插植针使用情况和VAS评分比较 两组32例患者共制定了160个治疗计划,使用插植针1 503支,其中,全身麻醉组使用861支,局部麻醉组使用642支。全身麻醉组每次插植使用插植针(10.12±1.04)支,多于局部麻醉组的(8.56±1.08)支,差异有统计学意义(P<0.05)。全身麻醉组插植针深度为(4.34±0.48)cm,大于局部麻醉组的(3.92±0.79)cm,差异有统计学意义(P<0.05)。全身麻醉组VAS评分为(3.48±0.65)分,低于局部麻醉组的(6.96±0.90)分,差异有统计学意义(P<0.05)。
3 讨论
1978年,Feder等[9]研究报道,经会阴模板插植的施源器较传统施源器显著提高了靶区的剂量分布,这为近代近距离治疗插植术奠定了基础。2001年,Kuipers等首次将腔内治疗和组织间插植技术联合应用于局部晚期宫颈癌的治疗中,将患者3年内无复发生存率提高至75%,且未增加患者危险器官的不良反应发生率[10]。美国近距离放疗协会推荐局部晚期宫颈癌应给予的放疗总剂量为85~90 Gy。在不超过危险器官剂量限值的情况下,应尽可能提高HR-CTV剂量以取得更好的局控率。Kusada等[11]研究发现,HR-CTV D90>86 Gy,局控率可达到90%。Tanderup等[12]研究报道,为平衡肿瘤控制率与并发症发生率,HR-CTV D90总剂量应>85 Gy,直肠D2cc、乙状结肠D2cc应≤70~75 Gy,膀胱D2cc应≤85 Gy。Mazeron等[13]认为,随着VCTV增大,HR-CTV D90总剂量也应该尽量推到更高,当VCTV>30 cm3时,为达到2年90%的局控率,HR-CTV D90总剂量应>92 Gy。本研究中:两组患者VCTV>70.00 cm3,SUM HR-CTV D90>93.00 Gy,SUM直肠D2cc<73.00 Gy,SUM膀胱D2cc<81.00 Gy,SUM乙状结肠D2cc<74.00 Gy,CI>0.75。这说明,全身麻醉和局部麻醉下行IC/ISBT均可取得满意的HR-CTV剂量分布。本研究结果显示:全身麻醉组SUM直肠D2cc、SUM乙状结肠D2cc均低于局部麻醉组,差异有统计学意义(P<0.05);全身麻醉组SUM直肠D2cc、SUM乙状结肠D2cc剂量比局部麻醉组降低了3.38%、3.93%。分析其原因:在局部麻醉时,患者意识清醒、痛感反应迅速、肌肉紧张,易对术者插植针植入造成影响。在全身麻醉无痛感时,患者在插植过程中体动少且轻微,宫颈口、阴道口松弛,术者可以根据患者肿瘤情况植入更多的插植针、选择更合理的插植路径和插植针深度。Battisti等[14]发现,随着插植针数目的增加,靶区D90有增加趋势,同时,直肠D2cc、结肠D2cc会随之减少。谭华艳等[15]研究认为,合理的植入插植针、增加插植针数目可能是改进三维后装剂量分布的一种方式。此外,全身麻醉下患者阴道肌肉松弛,进行阴道填塞时可以填塞更多块小纱布以增大插植针与直肠的距离。
IC/ISBT治疗有侵入性,会引起患者较强烈的疼痛感。患者可表现为恶心、呕吐等不适,严重者可因反射迷走神经亢奋导致心率过缓,血压下降等,并伴有下肢肌张力增加、臀部摆动、反射性并腿等[16],更甚者可影响插植操作,增加出血和穿孔风险。本研究中,局部麻醉组受限于利多卡因的生效时间和作用深度,患者痛觉反应很快恢复,多数无法良好配合IC/ISBT。本研究中:全身麻醉组插植针数目多于局部麻醉组,插植针深度大于局部麻醉组,VAS评分低于局部麻醉组,差异有统计学意义(P<0.05)。这与全身麻醉的持续镇痛作用有关,全身麻醉下进行IC/ISBT可以使患者在清醒后对于插植针植入操作无记忆,避免对患者造成潜在的精神创伤。Rollison等[17]研究发现,宫颈癌患者接受近距离治疗时,施源器的置入常会引起患者的焦虑和紧张。全身麻醉能够明显降低患者术后焦虑风险,有助于患者置入施源器后的转运、定位及等待靶区勾画和治疗计划制定时保持良好的体位,还可降低施源器和插植针脱出移位的概率。
综上所述,全身麻醉和局部麻醉下行IC/ISBT均可取得满意的HR-CTV剂量分布。全身麻醉下患者SUM直肠D2cc、SUM乙状结肠D2cc剂量更低,疼痛感更轻,但缺点是需要专门的麻醉师,且需要进入手术室进行插植,因此费用较高;局部麻醉的费用较低,麻醉风险较小,在可操作性方面更具优势。临床上可根据患者实际情况进行选择。

