产后盆腔器官脱垂危险因素的Meta分析
余真铃,黄惠榕,欧 林,仇志琴,吴翠娟,余梦霞
1.福建中医药大学,福建350122;2.福建中医药大学附属人民医院
盆腔器官脱垂(pelvic organ prolapse,POP)是由于盆底肌肉和筋膜组织异常造成的盆腔器官下降而引发的器官位置异常及功能障碍,主要症状为阴道口肿物脱出,可伴有排尿、排便和性功能障碍,不同程度地影响病人的生命质量[1]。包括阴道前壁膨出、阴道后壁膨出及子宫脱垂3种类型[2]。流行病学调查显示,我国成年女性盆腔器官脱垂的患病率为9.67%,并随年龄的增加而增加[3]。据估计,到2050年,美国患盆腔器官脱垂的女性病例数占成年女性的比例将高达46%[4]。妊娠和分娩是现有研究公认的引起盆腔器官脱垂的独立危险因素[5]。相关研究报道,产后6周至1年盆腔器官脱垂的患病率为33%~79%[6]。产后盆腔器官脱垂以轻、中度为主,部分产妇可自行恢复。但有研究显示,即使发生盆腔器官脱垂定量分度(pelvic organ prolapse quantitation,POP-Q)为I度的轻度脱垂,在产后1年也未能完全恢复正常。因此,对产后盆腔器官脱垂的早期预防管理具有重要意义[7]。引起产后盆腔器官脱垂的危险因素复杂多样[8],目前国内外许多学者对产后盆腔器官脱垂患病的危险因素进行探讨,但各项研究纳入的危险因素和研究结果不尽相同。因此,本研究采用Meta分析方法探索产后盆腔器官脱垂发生的相关危险因素,为临床预防和降低产后盆腔器官脱垂的发生风险提供循证依据。
1 资料与方法
1.1 文献纳入与排除标准
1.1.1 纳入标准
①研究类型为任何报告危险因素与产后盆腔器官脱垂发病关系的病例对照研究、队列研究或横断面研究,语种为中文或英文;②研究对象为产后6周至1年的成年女性(年龄≥18岁),对盆腔器官脱垂的诊断采用国际公认的诊断标准或评估工具;③研究采用多因素Logistic回归分析得到危险因素,并提供危险因素的比值比(odds ratio,OR)及其95%置信区间(confidence interval,CI);④原始数据重复发表仅纳入数据信息较完整的研究。
1.1.2 排除标准
①重复发表或无法获取全文的文献;②数据不完整或数据前后矛盾的文献。
1.2 检索策略
采用主题词和自由词相结合的检索方式,计算机检索PubMed、the Cochrane Library、Web of Science、EMbase、中国知网数据库(CNKI)、中国生物医学文献数据库(CBM)、维普数据库(VIP)、万方数据库,同时追溯纳入研究的参考文献。检索时限为建库至2022年2月28日。英文数据库检索式为:("postpartum period" OR "parturition"OR "postpartum" OR "postpartum women" OR "puerperium" OR "birth" OR "childbirth" OR "after birth" OR "after delivery" OR "post natal" OR "postnatal" OR "lying in" OR "puerperal" OR "maternal") AND ("pelvic organ prolapse*" OR "urogenital prolapse*" OR "vaginal vault prolapse*" OR "pelvic floor dysfunction") AND ("risk factor*"OR "social risk factor*" OR "health correlate*" OR "population at risk" OR "risk score*" OR "risk factor score*" OR "related factor*" OR "association" OR "relative risk*");中文数据库检索式为:(产后期 OR 产褥期OR 产后 OR 分娩 OR 生产 OR 妊娠 OR 产妇 OR 孕产妇 OR 初产妇 OR 经产妇) AND (盆腔器官脱垂 OR 直肠脱垂 OR 子宫脱垂 OR 膀胱膨出 OR 盆腔脏器脱垂 OR 盆底功能障碍 OR 盆底功能障碍性疾病) AND (危险因素 OR 影响因素 OR 相关因素 OR 发病因素 OR 高危因素 OR 病因 OR 原因)。
1.3 文献筛选与资料提取
由2名研究人员独立按照纳入与排除标准进行文献筛选和资料提取,并交叉核对结果,意见不一致时,通过讨论或咨询第3名研究者解决。所有研究人员均经过循证护理知识培训。资料提取内容包括第一作者、发表年份、国家、研究类型、产后评估时间、诊断方法、样本量、涉及的危险因素及赋值方式等。
1.4 文献质量评价
由2名研究人员独立对纳入文献进行质量评价,意见不一致时,通过讨论或向相关专家咨询解决。病例对照研究和队列研究采用纽卡斯尔-渥太华质量评估量表(the Newcastle-Ottawa Scale,NOS)[9]进行质量评价,评价内容包括研究人群选择(4个条目,满分4分)、可比性(1个条目,满分2分)、暴露或结局(3个条目,满分3分),满分9分,将0~3分、4~6分、7~9分的研究定为低、中、高质量研究;横断面研究采用美国卫生保健质量和研究机构(Agency for Healthcare Research and Quality,AHRQ)推荐的质量评价标准[10]进行评价,评价内容包括11个条目,每个条目分别评价为“是”“否”“不清楚”,评为“是”计1分,评为“否”或“不清楚”计0分,将0~3分、4~7分、8~11分的研究定为低、中、高质量研究。
1.5 统计学分析
应用Stata MP 16.0软件对提取数据进行Meta分析。连续性资料采用均方差(mean difference,MD)及95%CI表示;二分类变量资料采用OR及95%CI表示。采用I2检验进行异质性分析,若I2≤50%,提示研究间具有同质性,选择固定效应模型合并效应量;若I2>50%,提示研究间存在异质性,采用亚组分析或敏感性分析寻找异质性来源,若结果仍不同质,选择随机效应模型合并效应量。敏感性分析是通过排除每项研究来评估其对异质性的贡献,并改变效应模型以检验结果的稳定性。若原始研究数量≥10篇,采用漏斗图判断是否存在发表偏倚,如漏斗图不对称,采用Begg′s和Egger′s法进一步验证。以P<0.05为差异有统计学意义。
2 结果
2.1 文献检索结果
通过检索数据库共获得3 337篇,其中中文文献1 762篇,英文文献1 575篇。应用NoteExpress查重后获得文献2 133篇,阅读题目和摘要后剔除不相关文献2 049篇,进一步阅读全文后排除不符合纳入标准的文献60篇,最终纳入24篇文献[5-6,11-32],其中中文文献21篇[5-6,11-15,17-25,27-30,32],英文文献3篇[16,26,31]。文献筛选流程图见图1。
2.2 纳入文献的基本特征与方法学质量评价
纳入的24篇文献中包括19篇病例对照研究[5-6,11-12,15,18-25,27-32]、3篇队列研究[14,16,26]和2篇横断面研究[13,17]。总样本量为46 488例,其中盆腔器官脱垂组17 415例(37.46%),非盆腔器官脱垂组29 073例(62.54%)。共涉及31个危险因素。方法学质量评价结果显示,18篇病例对照研究、3篇队列研究和2篇横断面研究均为高质量研究,1篇病例对照研究[32]为中等质量研究。纳入研究的基本特征及方法学质量评价见表1。

表1 纳入研究的基本特征及方法学质量评价结果

(续表)
2.3 Meta分析结果
2.3.1 一般因素
①年龄:13项研究[5,11-13,15,17-18,20-21,23,28,30-31]报告年龄是产后盆腔器官脱垂的危险因素,其中5项研究[20-21,23,28,31]评价了年龄≥35岁与产后盆腔器官脱垂的关系,8项研究[5,11-13,15,17-18,30]的数据无法合并,对5项研究进行Meta分析。异质性检验结果显示存在明显异质性(I2=72.6%,P=0.006),敏感性分析未发现异质性来源,故采用随机效应模型进行Meta分析,结果显示,年龄≥35岁是产后盆腔器官脱垂的危险因素[OR=2.58,95%CI(1.53,4.33),P<0.001]。②产前BMI:8项研究[5,11-12,15,18,24,28,30]报告产前BMI与产后盆腔器官脱垂的发生有关,异质性检验结果显示存在明显异质性(I2=80.1%,P<0.001),敏感性分析发现王青等[5]的研究是异质性来源,剔除后,异质性明显降低(I2=0.0%,P=0.659),采用固定效应模型进行Meta分析,结果显示,产前BMI是产后盆腔器官脱垂的危险因素[OR=1.23,95%CI(1.17,1.29),P<0.001],结果稳定。③妊娠期增加BMI:共纳入2项研究[15,30],异质性检验,I2=0,P=1.000,异质性可接受,采用固定效应模型进行Meta分析,结果显示,妊娠期增加BMI值越大,产后盆腔器官脱垂的发生风险越高[OR=1.85,95%CI(1.21,2.85),P=0.005]。④产后BMI:3项研究[6,13,31]报告了产后BMI≥24 kg/m2与产后盆腔器官脱垂的发生有关,异质性检验,I2=87.0%,P<0.001,存在明显异质性,敏感性分析发现Lin等[31]的研究是异质性来源,剔除后,异质性检验,I2=0,P=0.373,异质性可接受,采用固定效应模型进行Meta分析,结果显示,产后BMI≥24 kg/m2是产后盆腔器官脱垂的危险因素[OR=1.87,95%CI(1.64,2.14),P<0.001],结果稳定。⑤体力劳动强度:2项研究[13,27]报告中重度体力劳动使产后盆腔器官脱垂发生风险增高,异质性检验,I2=76.0%,P=0.041,异质性较大,采用随机效应模型进行Meta分析,结果显示,中重度体力劳动是产后盆腔器官脱垂的危险因素[OR=1.78,95%CI(1.05,3.00),P=0.031]。⑥产次:8项研究[5-6,19-20,25,27,29,31]报告产次≥2次是产后盆腔器官脱垂的危险因素,异质性检验,I2=43.0%,P=0.092,异质性可接受,采用固定效应模型进行Meta分析,结果显示,产次≥2次是产后盆腔器官脱垂的危险因素[OR=1.99,95%CI(1.80,2.20),P<0.001]。Meta分析结果见表2。
2.3.2 产科因素
①阴道分娩:17项研究[5-6,11-13,15,18-20,23,25-26,28-32]报告阴道分娩与产后盆腔器官脱垂的关系,异质性检验,I2=88.5%,P<0.001,存在明显异质性,经敏感性分析后剔除王青等[5,19,23,28-29]的研究,异质性检验,I2=11.4%,P=0.333,采用固定效应模型进行Meta分析,结果显示,阴道分娩是产后盆腔器官脱垂的危险因素[OR=3.65,95%CI(3.15,4.22),P<0.001]。②剖宫产:共纳入5项研究[14-15,22,30,32],异质性检验,I2=61.3%,P=0.035,存在明显异质性,敏感性分析后剔除赵跃宏[14]的研究,异质性检验,I2=42.2%,P=0.158,采用固定效应模型,Meta分析结果显示,行剖宫产的产妇发生产后盆腔器官脱垂的风险较阴道分娩的产妇发生风险低[OR=0.21,95%CI(0.16,0.30),P<0.001]。③新生儿出生体重:8项研究[6,12,18,21,23,28,31-32]报告新生儿出生体重≥4 000 g与产后盆腔器官脱垂的发生有关,异质性检验,I2=54.5%,P=0.031,存在明显异质性,敏感性分析后剔除王京晨[32]的研究,异质性检验,I2=0,P=0.546,异质性可接受,采用固定效应模型进行Meta分析,结果显示,新生儿出生体重≥4 000 g是产后盆腔器官脱垂的危险因素[OR=2.76,95%CI(2.15,3.55),P<0.001]。④会阴侧切或撕裂:共纳入3项研究[28-29,32],异质性检验,I2=0.0%,P=0.913,采用固定效应模型进行Meta分析,结果显示,会阴侧切或撕裂是产后盆腔器官脱垂的危险因素[OR=2.48,95%CI(1.91,3.21),P<0.001]。⑤第二产程时间:共纳入3项研究[15,28,30],异质性检验,I2=45.2%,P=0.161,异质性可接受,采用固定效应模型进行Meta分析,结果显示,第二产程时间延长是产后盆腔器官脱垂的危险因素[OR=1.97,95%CI(1.46,2.65),P<0.001]。Meta分析结果见表2。
2.3.3 盆底因素
①肛提肌撕裂:共纳入2项研究[14,16],异质性检验,I2=0.0%,P=0.692,异质性可接受,采用固定效应模型进行Meta分析,结果显示,肛提肌撕裂是产后盆腔器官脱垂的危险因素[OR=2.43,95%CI(1.71,3.46),P<0.001]。②盆底肌力:3项研究[6,17,23]报告盆底肌力<3级与产后盆腔器官脱垂的发生有关,异质性检验,I2=87.8%,P<0.001,异质性较大,敏感性分析后剔除苏园园等[17]的研究,异质性检验,I2=0,P=0.679,异质性可接受,采用固定效应模型进行Meta分析,结果显示,盆底肌力<3级是产后盆腔器官脱垂的危险因素[OR=3.69,95%CI(3.06,4.45),P<0.001]。Meta分析结果见表2。
2.3.4 疾病因素
2项研究[6,31]报告了产后压力性尿失禁与产后盆腔器官脱垂的关系,异质性检验,I2=23.1%,P=0.254,异质性可接受,采用固定效应模型进行Meta分析,结果显示,产后压力性尿失禁是产后盆腔器官脱垂的危险因素[OR=1.54,95%CI(1.25,1.90),P<0.001]。Meta分析结果见表2。
2.3.5 其他因素
1项研究[13]报告盆腔手术史是产后盆腔器官脱垂的高危因素;1项研究[14]显示膀胱颈活动度增强、后腔室脱垂、运动后膀胱颈距耻骨联合距离是产后盆腔器官脱垂的危险因素;1项研究[19]显示分娩孕周≥37周是产后盆腔器官脱垂发生的独立危险因素;1项研究[23]报告I类肌纤维疲劳度异常增加产后盆腔器官脱垂发生风险;1项研究[24]表明阴道分娩女性分娩间隔时间越短产后盆腔器官脱垂的发生风险越高;1项研究[22]报告新生儿双顶径是产后盆腔器官脱垂的危险因素;1项研究[21]显示行产钳助产的产妇较自然分娩的产妇产后盆腔器官脱垂发生风险显著升高;1项研究[26]显示妊娠21周时Valsalva状态下肛提肌裂孔面积增大、肛提肌扩张、Ba点位于更尾侧位置、尿道外口到肛门的距离更长的孕妇在产后6周发生盆腔器官脱垂的风险增高;1项研究[31]报告孕次、便秘是产后盆腔器官脱垂的危险因素;1项研究[27]表明产后腰臀比高是产后盆腔器官脱垂的独立危险因素;1项研究[29]表明妊娠期高血压是产后盆腔器官脱垂的高危因素。
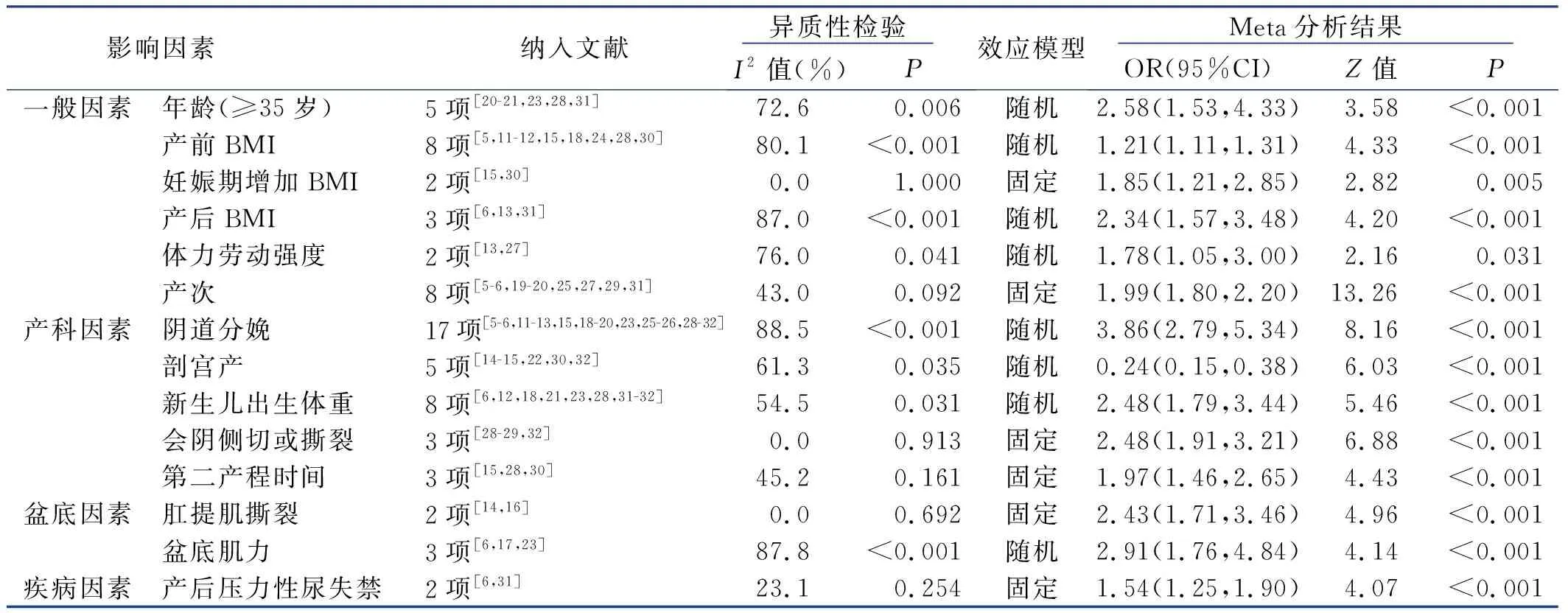
表2 产后盆腔器官脱垂危险因素的Meta分析结果
2.4 敏感性分析
对异质性较大的危险因素进行敏感性分析,结果显示,敏感性分析前后研究结果均未发生改变,提示研究结果较为可靠。见表3。

表3 产后盆腔器官脱垂危险因素的敏感性分析
2.5 发表偏倚
本研究对报告阴道分娩为产后盆腔器官脱垂危险因素的17篇纳入文献[5-6,11-13,15,18-20,23,25-26,28-32]绘制漏斗图,结果显示漏斗图不对称,见图2。进一步采用Begg′s和Egger′s检验,Begg′s检验结果为P=0.509>0.05,Egger′s检验结果为P=0.464>0.05,提示纳入文献的发表偏倚不明显。
3 讨论
3.1 纳入文献的方法学质量
本研究纳入了19篇(79.17%)病例对照研究、3篇(12.50%)队列研究和2篇(8.33%)横断面研究,这3种研究类型的因果关系论证强度均较好。24项研究均明确了产后盆腔器官脱垂的诊断标准,研究对象均来自同一时间段内的同一人群;16项(66.67%)研究收集了产前盆腔器官脱垂信息;18项(75%)研究使用多因素Logistic回归分析控制最重要的混杂因素(年龄);9项(37.5%)研究通过查阅病历系统确定暴露因素。文献方法学质量符合要求,具有较高的可信度。但本研究纳入文献的异质性较大,异质性主要来源于各研究间样本量大小不同,对盆腔器官脱垂的定义及研究对象的纳入和排除标准不一致,各研究纳入的危险因素和评价方法存在差异,较少有研究报告质量控制和缺失数据的处理等。
3.2 产后盆腔器官脱垂发生的一般因素
本研究结果显示,年龄≥35岁的产妇发生产后盆腔器官脱垂的风险是年龄<35岁的2.08倍,与Urbankova等[33]的研究结果一致。可能与年龄相关的雌激素下降有关,雌激素下降是脱垂阴道组织糖基化积累的关键因素,而阴道组织糖基化是引起盆腔器官脱垂的潜在作用机制[34]。本研究结果显示,产前BMI大、妊娠期增加BMI大、产后BMI≥24 kg/m2分别使产后盆腔器官脱垂的发生风险增加1.23倍、1.85倍、1.87倍,与何丽等[35]的研究结果一致。已有证据表明盆腔器官脱垂的发生风险与BMI呈正相关,可能是由于肥胖导致腹内压慢性增加,使盆底结构和神经过度紧张,从而削弱盆底肌肉和筋膜所致[36]。本研究结果显示,中重度体力劳动使产妇发生产后盆腔器官脱垂的风险增加。一项队列研究报告,产后早期参加中重度体力活动的阴道分娩妇女在分娩后1年盆底恶化的风险增加[37],与本研究结果一致。可能由于产后早期是盆底组织再生和恢复的关键时期,易受到盆底机械压力的影响,产妇产褥期从事重体力劳动会使腹压增高,将未复旧的增大子宫经扩张的尿生殖裂孔推向阴道,进而影响盆底组织恢复[29]。本研究结果显示,产次≥2次的产妇发生产后盆腔器官脱垂的风险是产次<2次的1.99倍,与王丽惠等[38]的研究结果一致。分娩次数的增加,不可避免地会造成女性盆底组织的反复受损,导致盆底功能异常或进一步恶化[39]。因此,临床上应对产妇在产前进行盆腔器官脱垂的风险评估,尤其是高龄产妇和经产妇,以便早期识别风险女性。同时,医护人员应对产妇进行个性化的健康教育,提高女性对盆底功能的认识,避免孕期及产后早期参加重体力劳动,调整合理饮食结构,满足孕期所需营养时,也需预防营养过剩,制定合理运动计划,以控制体重增长。
3.3 产后盆腔器官脱垂发生的产科因素
本研究结果显示,阴道分娩可明显增加产后盆腔器官脱垂的发生风险,而选择性剖宫产的产妇发生风险低于阴道分娩,与Pang等[40]的研究结果一致。阴道分娩时胎头下降对产道的挤压和扩张,可引起软产道及其周围盆底组织发生机械变形或破坏,涉及的机制主要包括盆底筋膜和肌肉过度拉伸或撕裂(特别是耻骨直肠肌或肛提肌的耻骨尾骨肌部分),盆底神经传导功能障碍或神经纤维断裂等,进而导致产后盆腔器官脱垂的发生[41]。而剖宫产可以避免阴道分娩,尤其是器械助产及会阴切开、撕裂对盆底支持组织的不可逆性损伤,从这方面来看剖宫产对盆底功能具有一定的保护作用[31]。本研究结果显示,会阴侧切或撕裂是产后盆腔器官脱垂的危险因素。可能因为会阴侧切或撕裂严重破坏了盆底神经和组织的完整性,且愈合后形成的瘢痕组织会使会阴部延展性明显下降,造成盆底支持松弛[39]。本研究结果显示,第二产程时间延长、新生儿出生体重≥4 000 g分别使产后盆腔器官脱垂的发生风险增加了1.97倍、2.76倍,与Martinho等[42]的研究结果一致。阴道分娩造成的盆底损伤主要发生在第二产程,新生儿出生体重过大会使第二产程时间延长,可增加腹压和胎头对盆底组织的压迫,进一步加剧了肛提肌撕裂和盆底组织损伤[6]。因此,临床上应做好孕期体检,根据产妇情况选择合适的分娩方式。对于阴道分娩的产妇应密切观察产程变化,尽量缩短第二产程时间,严格监测会阴侧切的指征,预防产后盆底损伤。剖宫产可降低产后盆腔器官脱垂的发生风险,但剖宫产对产妇的生育能力、未来妊娠结局、未来妊娠并发症和长期儿童结局有不良影响[43],且尚不排除以后发生盆腔器官脱垂的长期风险,不建议将其作为预防产后盆腔器官脱垂的策略。
3.4 产后盆腔器官脱垂发生的盆底功能因素
本研究结果显示,肛提肌撕裂、盆底肌力<3级的女性发生产后盆腔器官脱垂的风险分别增加了2.43倍、3.69倍,与何丽等[35]的研究结果一致。盆底肌是支持盆腔脏器的主要结构,其中肛提肌是盆底最大、最重要的肌群。计算机模拟模型显示,盆底肌无力导致子宫和阴道进行性下降,提示盆底肌强弱在盆腔器官脱垂的发生发展中起重要作用[44]。研究表明,产科肛提肌撕裂与盆底肌力较差有关[45]。阴道分娩时,胎儿通过肛提肌裂孔娩出,肛提肌被拉伸达3.3倍,使其持续收缩能力下降,收缩强度降低,对盆腔脏器的支撑能力下降[6]。一项系统评价研究显示,接受盆底肌训练的女性在产后1年报告盆腔器官脱垂症状的可能性较小[46]。因此,盆底肌力是预防产后盆腔器官脱垂发生的可控因素,对于盆腔器官脱垂风险较高的女性,建议将怀孕或产后进行盆底肌训练作为盆腔器官脱垂的治疗和预防策略。本研究结果显示,存在产后压力性尿失禁的产妇相比未发生压力性尿失禁的产妇产后盆腔器官脱垂的风险增加了1.54倍。产后压力性尿失禁与产后盆腔器官脱垂具有相似的病因和发病机制,多项研究报道二者常同时存在。曾金华等[47]报道,产后42 d阴道前壁脱垂程度越重,产后压力性尿失禁的发生风险越高。从腔室理论分析,阴道前壁属于前盆腔,同尿道、膀胱关系密切,因此也同压力性尿失禁关系密切,临床上应对两者同时进行预防与治疗。
4 小结
综上所述,年龄≥35岁、产前BMI大、妊娠期BMI增大、产后BMI≥24 kg/m2、中重度体力劳动、产次≥2次、阴道分娩、新生儿出生体重≥4 000 g、会阴侧切或撕裂、第二产程时间延长、肛提肌撕裂、盆底肌力<3级、产后压力性尿失禁是产后盆腔器官脱垂发生的危险因素,剖宫产是产后盆腔器官脱垂的保护因素。本研究Meta分析结果较为可靠,但仍存在以下局限性:①本研究纳入文献多为回顾性病例对照研究,前瞻性队列研究和横断面研究数量较少,且以国内研究居多,研究样本量和方法学质量参差不齐;②纳入文献对盆腔器官脱垂的定义不完全一致,且通常没有区分腔室,由于前腔室、中腔室和后腔室脱垂的病因学和病理生理学可能存在较大的差异;③部分纳入文献对危险因素的划分标准不一致,且部分危险因素的纳入文献较少,无法进行Meta分析;④由于文献的来源、所提供的信息量等客观因素可能对研究结果产生一定的影响。因此,今后需开展更多设计严谨、样本量大、质量高的病例对照研究和队列研究来进一步探索产后盆腔器官脱垂发生的危险因素。

