和营安眠汤联合穴位贴敷治疗营卫不调型失眠的临床观察*
张 赟,夏旭梦,牛红萍,李晓燕
(云南中医药大学,云南 昆明 650500)
失眠是最常见的睡眠障碍性疾病之一。长期失眠会严重影响人们的生活质量、工作及身心健康,使患者产生或加重焦虑、抑郁等精神问题[1]。帅焘教授是云南省首批名中医,第五、六批全国老中医药专家学术经验继承指导教师,师承著名中医学家胡少五,从医60余载,学验俱丰,对失眠的治疗有独到见解,和营安眠汤是其治疗失眠的经验方。李晓燕副教授作为帅焘教授学术经验继承人,在临床实践中发现该方治疗失眠效果显著,现报道如下。
1 资料与方法
1.1 一般资料 选取2020年6月-2021年12月云南省中医医院老年病科门诊及住院部符合纳入标准的60例患者,采取随机数字表法分为2组,30例/组。治疗组:男16例,女14例;年龄26~67岁,平均(53.80±11.23)岁;病程 1~180月,平均(35.17±8.10)月。对照组:男14例,女16例;年龄30~68岁,平均(56.07±9.31)岁;病程 1~240月,平均(46.53±11.05)月。2组患者在年龄、性别、病程等方面比较,差异无统计学意义(P>0.05),具有可比性。
1.2 诊断标准
1.2.1 中医证候诊断标准 参照《中医内科学》[2]、《中药新药临床研究指导原则(2002)》[3]和国家中医药管理局发布的2016版《中医病证诊断疗效标准》[4]将营卫不调型不寐的中医诊断标准制定如下:主症见入睡困难;睡而易醒,或睡而不实;晨醒过早;彻夜不寐。次症见心悸,健忘,晨起倦怠,头目昏沉,多梦易醒,汗出,咽干;舌红,苔白,脉细数。主症具有1项,同时兼有次症2项,结合舌脉象可诊断。
1.2.2 西医诊断标准 参照《中国精神障碍分类与诊断标准》(CCMD-3)[5]失眠诊断标准。①失眠为主的睡眠质量差,如难入睡、睡眠浅容易醒、多梦、早醒、醒后不易再入睡、醒后不适感,或白天体倦乏力;②失眠造成焦虑、抑郁或恐惧心理,使精神活动效率降低,影响正常社会功能;③以上症状每周发生≥3次,持续时间≥2周。
1.2.3 纳入标准 ①年龄在18~70岁之间;②符合西医诊断标准;③符合营卫不调型不寐诊断标准;④PSQI积分表评分>7分;⑤近1个月未使用镇静催眠相关精神类药品及激素类药品治疗;⑥无严重精神及躯体疾病;⑦自愿参与配合治疗,且签署临床研究知情同意书。
1.2.4 排除标准 ①艾司唑仑不耐受者、过敏体质者;②中药过敏者;③合并严重精神疾病者;④合并感染性疾病、内分泌性疾病(垂体瘤、库新综合征、肾上腺瘤等)或处于急性应激(急性脑梗、心梗、外伤等)状态者;⑤具有严重的原发心脑血管、肝、肾、血液免疫系统疾病患者,恶性肿瘤患者;⑥妊娠期、哺乳期妇女;⑦近1个月使用过镇静催眠相关精神类药品及激素类药品治疗者;⑧正在参加或近3个月内曾参加过其他临床试验者。
1.3 治疗方法 对照组:采用艾司唑仑片(规格:1 mg×20片/盒,华中药业股份有限公司,国药准字H42021522)作为对照药物,口服,1 mg/次,1 次/d,临睡前服,连续服用4周。
治疗组:采用口服和营安眠汤联合穴位贴敷治疗。口服和营安眠汤,1剂/d,3次/d,饭后服用,连续服用4周。具体方药组成:桂枝10 g,白芍15 g,黄芪20 g,合欢皮 15 g,炒酸枣仁 20 g,当归 10 g,茯神30 g,炙远志 15 g,龙骨 30 g,川芎 15 g,煅牡蛎 30 g,首乌藤15 g,炙甘草5 g。穴位贴敷,将和营安眠汤方药打粉,并按照和营安眠汤∶白醋∶蜂蜜=1∶1.5∶1.5配比制作穴位贴敷膏药,使用同一品牌同一型号的白醋和蜂蜜,每次治疗前现配,使用同一批次外径5×5 cm,内径1.5 cm无纺布透气贴制作穴位贴敷,每次贴敷穴位固定为安眠(双侧)、神阙、气海、关元、足三里(双侧)、三阴交(双侧)。2次/周,每次间隔 3 d,嘱患者贴敷6 h后取下。
1.4 疗效观察
1.4.1 观察指标
1.4.1.1 匹兹堡睡眠质量指数量表(PSQI)[6]根据PSQI量表要求进行计分,把PSQI量表总分>7分作为睡眠有问题的参考界值,治疗前后分别进行评分,分值越大说明睡眠质量越差。
1.4.1.2 中医证候自评量表 中医证候临床疗效采用《中药新药临床研究指导原则(2002)》[3]积分法,具体分级标准:根据无、轻、中、重度情况对主症与次症分别记分。治疗前、后根据尼莫地平法计算证候积分百分比,分值越高,睡眠质量越差。
1.4.1.3 多导睡眠监测仪(PSG)监测下的有效睡眠数据 在环境舒适、安静的房间,室温控制为22~25℃,进行整夜多导睡眠监测。患者先于房间适应性睡眠两晚。治疗前后各监测1次,时点为22时至次日6时,PSG监测下的治疗前后有效睡眠数据导出。
根据美国睡眠医学学会的睡眠和相关事件评分手册,睡眠可分为两个阶段,快速眼动(REM)睡眠和非快速眼动(NREM)睡眠,非快速眼动睡眠可根据PSG[7]收集的脑电波的特征模式细分为N1、N2和N3阶段。PSG是睡眠评价的金标准,本次导出的主要数据包括:睡眠总时长(TST)、深睡时长(N3)、浅睡时长(N1+N2)、快速眼动(REM)睡眠时长。
1.4.1.4 2组患者治疗前后 5-HT、GABA、NE、DA 和褪黑素水平情况 采用酶联免疫吸附法检测2组患者治疗前后 5-羟色胺(5-HT)、γ-氨基丁酸(GABA)、去甲肾上腺素(NE)、多巴胺(DA)和褪黑素水平。5-HT、GABA试剂盒采用上海通蔚生物工程有限公司试剂盒,NE、DA试剂盒采用南京建成生物工程研究所有限公司试剂盒,褪黑素试剂盒采用武汉博士德生物工程有限公司试剂盒,检测步骤均严格按说明书执行。
1.4.1.5 不良反应监测 密切监测患者治疗过程中是否出现口干、嗜睡、头昏、乏力、肝功能异常、肾功能异常等不良反应,并进行详细记录。
1.4.2 疗效标准
1.4.2.1 匹兹堡睡眠质量指数量表(PSQI)疗效评定参照尼莫地平法,基于PSQI减分率评定临床疗效:①痊愈:75%<减分率≤100%;②显效:50%<减分率≤75%;③有效:25%<减分率≤50%;④无效:减分率≤25%。

1.4.2.2 中医证候自评量表疗效评定 参照尼莫地平法,基于中医证候积分表疗效指数评定疗效:①临床治愈:疗效指数≥95%;②显效:70%≤疗效指数<95%;③有效:30%≤疗效指数<70%;④无效:疗效指数<30%。


1.5 数据处理 数据利用SPSS 26.0统计软件进行数据处理及统计分析,计量资料采用均数±标准差(±s)表示,若呈正态分布,采用t检验。若呈非正态分布,采用秩和检验。计数资料采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 2组患者PSQI疗效比较 将2组患者PSQI疗效进行分析,经检验得出2组疗效差异有统计学意义(Z=-2.122,P=0.034<0.05),表明在 PSQI疗效方面治疗组明显优于对照组。见表1。

表1 2组患者PSQI疗效指数比较 [n(%),n=30)]
2.2 2组患者中医证候疗效比较 将2组病例中医证候疗效进行分析,经检验得出2组疗效差异有统计学意义(Z=-1.993,P=0.046<0.05),表明在中医证候疗效方面治疗组明显优于对照组。在比较治疗后单项中医证候积分时,与对照组比较,治疗组在入睡困难方面有明显改善(P<0.05)。见表2、表3。
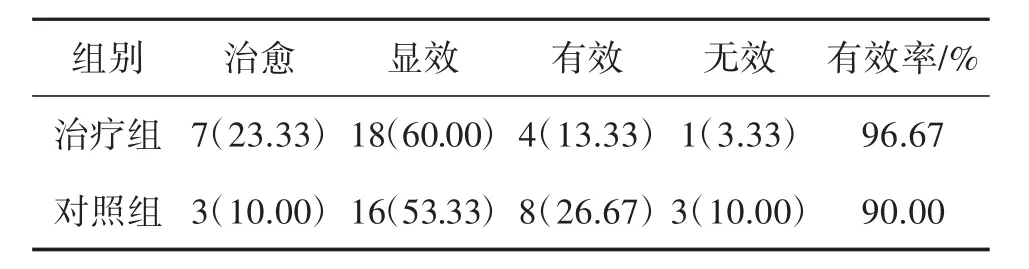
表2 中医证候疗效比较 [n(%),n=30)]
表3 治疗后单项中医证候积分比较(±s,分,n=30)
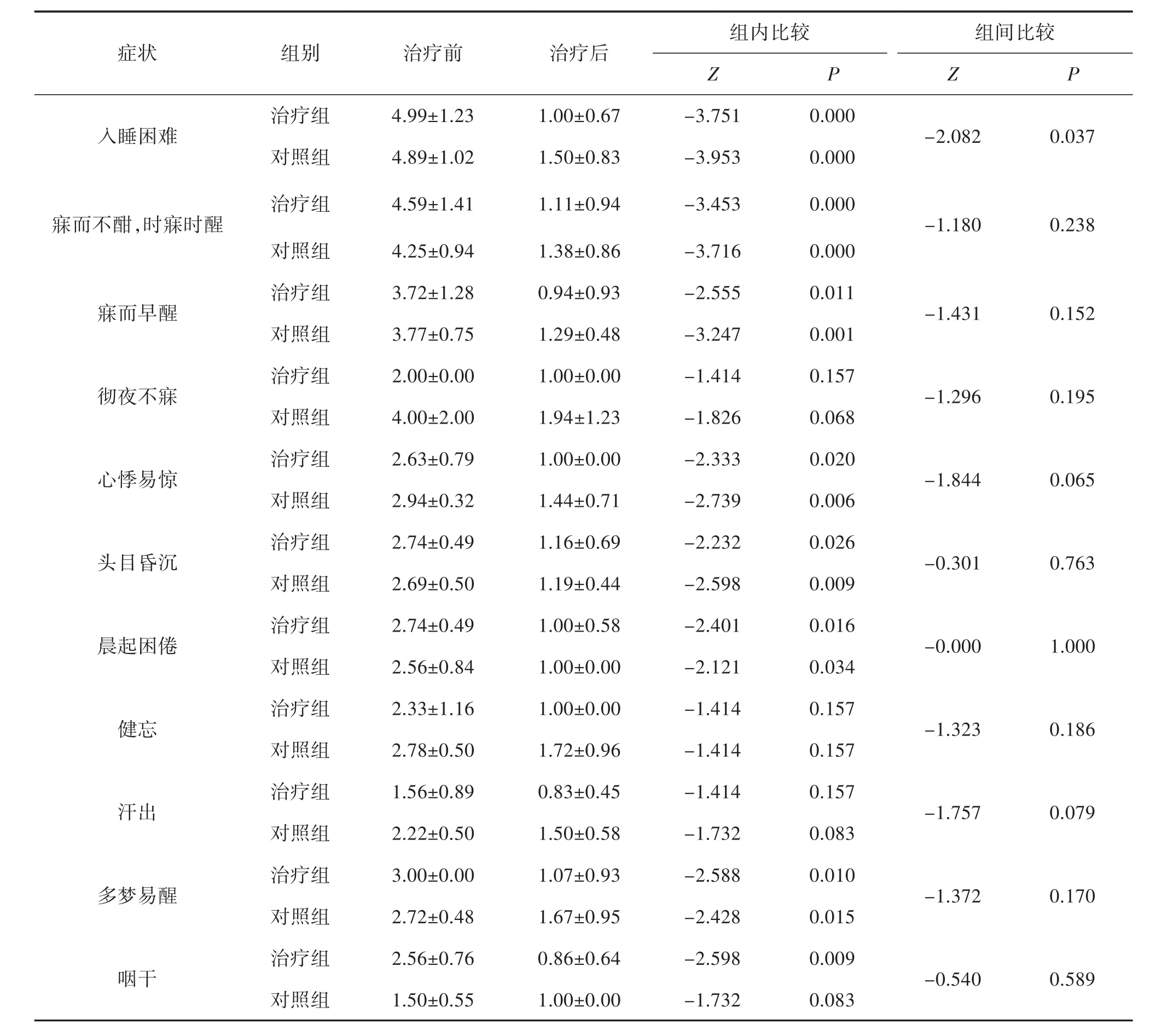
表3 治疗后单项中医证候积分比较(±s,分,n=30)
组内比较组间比较症状组别 治疗前 治疗后Z P Z P治疗组 4.99±1.23 1.00±0.67 -3.751 0.000入睡困难-2.082 0.037对照组 4.89±1.02 1.50±0.83 -3.953 0.000治疗组 4.59±1.41 1.11±0.94 -3.453 0.000寐而不酣,时寐时醒-1.180 0.238对照组 4.25±0.94 1.38±0.86 -3.716 0.000治疗组 3.72±1.28 0.94±0.93 -2.555 0.011寐而早醒-1.431 0.152对照组 3.77±0.75 1.29±0.48 -3.247 0.001治疗组 2.00±0.00 1.00±0.00 -1.414 0.157彻夜不寐-1.296 0.195对照组 4.00±2.00 1.94±1.23 -1.826 0.068治疗组 2.63±0.79 1.00±0.00 -2.333 0.020心悸易惊-1.844 0.065对照组 2.94±0.32 1.44±0.71 -2.739 0.006治疗组 2.74±0.49 1.16±0.69 -2.232 0.026头目昏沉-0.301 0.763对照组 2.69±0.50 1.19±0.44 -2.598 0.009治疗组 2.74±0.49 1.00±0.58 -2.401 0.016晨起困倦-0.000 1.000对照组 2.56±0.84 1.00±0.00 -2.121 0.034治疗组 2.33±1.16 1.00±0.00 -1.414 0.157健忘-1.323 0.186对照组 2.78±0.50 1.72±0.96 -1.414 0.157治疗组 1.56±0.89 0.83±0.45 -1.414 0.157汗出-1.757 0.079对照组 2.22±0.50 1.50±0.58 -1.732 0.083治疗组 3.00±0.00 1.07±0.93 -2.588 0.010多梦易醒-1.372 0.170对照组 2.72±0.48 1.67±0.95 -2.428 0.015治疗组 2.56±0.76 0.86±0.64 -2.598 0.009咽干-0.540 0.589对照组 1.50±0.55 1.00±0.00 -1.732 0.083
2.3 2组患者PSG睡眠数据比较 在多导睡眠仪监测睡眠各项数据时,2组治疗后与治疗前比较,睡眠时长均有较大改善(P<0.05),且在治疗后REM中,与对照组比较,治疗组可显著增加快速眼动期的睡眠时长(P<0.05)。见表4。
表4 多导睡眠仪监测睡眠各项数据时长比较(±s,min,n=30)
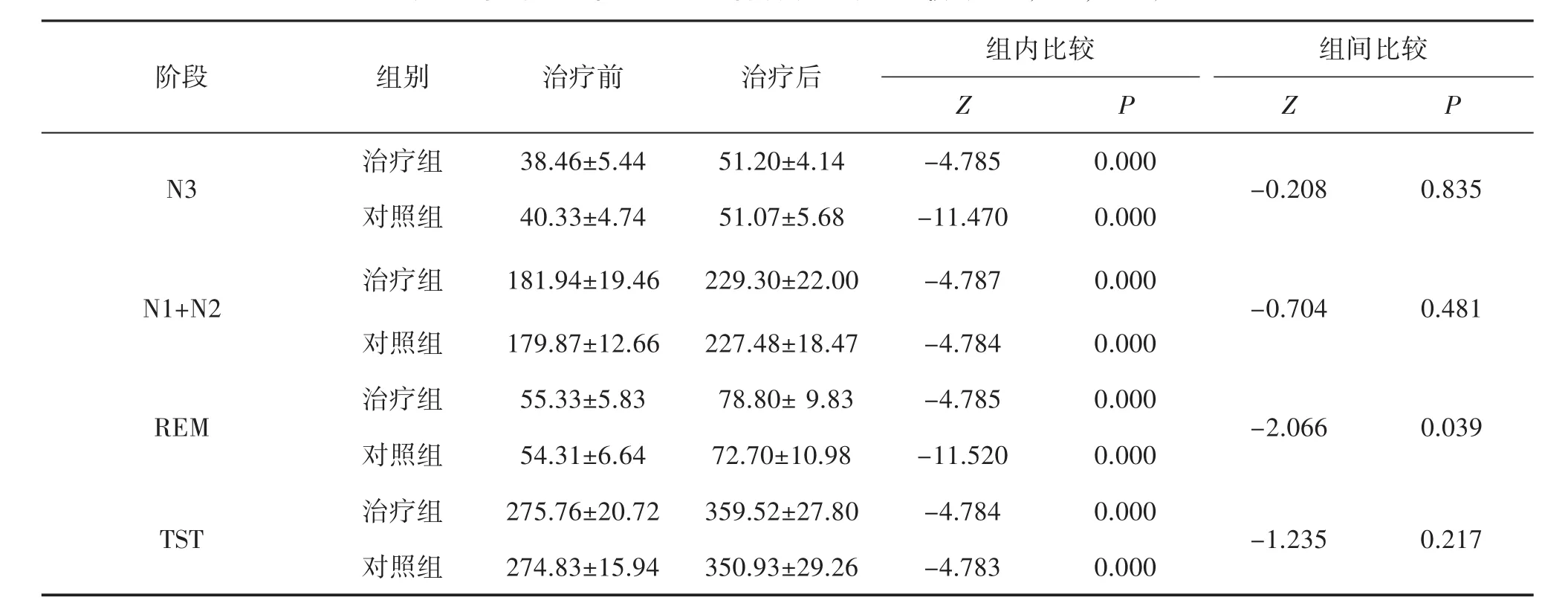
表4 多导睡眠仪监测睡眠各项数据时长比较(±s,min,n=30)
组内比较组间比较阶段组别 治疗前 治疗后Z P Z P治疗组 38.46±5.44 51.20±4.14 -4.785 0.000 N3-0.208 0.835对照组 40.33±4.74 51.07±5.68 -11.470 0.000治疗组 181.94±19.46 229.30±22.00 -4.787 0.000 N1+N2-0.704 0.481对照组 179.87±12.66 227.48±18.47 -4.784 0.000治疗组 55.33±5.83 78.80± 9.83 -4.785 0.000 REM -2.066 0.039对照组 54.31±6.64 72.70±10.98 -11.520 0.000治疗组 275.76±20.72 359.52±27.80 -4.784 0.000 TST -1.235 0.217对照组 274.83±15.94 350.93±29.26 -4.783 0.000
2.4 2组患者治疗前后5-HT、GABA、NE、DA和褪黑素水平比较 与治疗前比较,2组患者治疗后5-HT、GABA、NE、DA和褪黑素水平均有明显改善(P<0.05),且在治疗后,治疗组 5-HT、GABA、褪黑素水平均高于对照组(P<0.05),NE、DA水平均低于对照组(P<0.05)。见表5。
表5 2组患者治疗前后 5-HT、GABA、NE、DA 和褪黑素水平(±s,n=30)

表5 2组患者治疗前后 5-HT、GABA、NE、DA 和褪黑素水平(±s,n=30)
组内比较组间比较指标组别 治疗前 治疗后Z P Z P 5-HT/(μg·L-1)治疗组9.66±1.7920.02±2.93-24.360.000-4.3030.000对照组 9.67±1.66 16.75±2.34 -4.782 0.000 GABA/(mg·L-1)治疗组205.71±15.78319.19±28.82-22.510.000-6.7360.000对照组 206.25±18.19 284.82±22.04 -4.782 0.000 NE/(μmol·L-1)治疗组5.22±0.393.36±0.2527.320.000-6.7370.000对照组 5.25±0.46 4.19±0.38 -4.783 0.000 DA/(ng·L-1)治疗组565.32±47.31335.60±36.96-4.7820.000-6.0840.000对照组 573.06±55.10 436.11±55.43 -4.782 0.000褪黑素/(ng·L-1)治疗组18.51±1.7930.33±1.41-4.7840.000-6.7360.000对照组 18.80±1.58 27.54±1.87 -4.783 0.000
2.5 不良反应 2组患者治疗后,治疗组不良反应发生率显著低于对照组(P<0.05)。见表6。

表6 2组患者治疗后不良反应比较 [n(%),n=30)]
3 讨论
《灵枢·口问》曰:“卫气昼日行于阳,夜半行于阴。阴者主夜,夜者卧……阳气尽,阴气盛,则目瞑,阴气尽而阳气盛则寤矣。”指出人体随着天地自然的阴阳消长变化而有营卫交合、昼精夜瞑的周期性生理现象。营卫二气的循行是人与自然相应的关键,人体睡眠节律的调节与营卫二气的循行息息相关[8]。帅焘教授受《黄帝内经》启发并根据多年临证经验,认为营卫不调是导致失眠的关键病机。调和营卫、交通阴阳,是治疗失眠的关键。
和营安眠汤由桂枝加黄芪汤化裁而来,由桂枝、白芍、黄芪、合欢皮、炒酸枣仁、当归、茯神、炙远志、龙骨、川芎、煅牡蛎、首乌藤、炙甘草组成。方中桂枝辛温,助卫阳,通经络,为君药,白芍酸甘而凉,益阴敛阴,敛固外泄之营阴,桂枝配白芍,既治卫强,又治营弱,合则调和营卫,引阳入阴,阴阳协调;加黄芪增强补脾益气之功,使阳生阴长。合欢花昼开夜合,生长规律与昼夜阴阳消长规律相符,并具有安神作用,合欢皮、首乌藤可引卫气转阳入阴[9],两药一收一引,调整阴阳开阖而安神,协调阴阳之气,使阴阳配合,序行营卫,交通阴阳。黄芪配当归气血双补,龙骨、牡蛎镇心安神,潜阳入阴,使阴阳平衡,营卫和调,交通阴阳,张景岳曰:“盖寐本于阴,神其主也,神安则寐,神不安则不寐”[10]。心藏神,心血不足则神不守舍,则不寐,故加酸枣仁养血宁心安神;炙甘草补益心脾之气,调和诸药,全方共奏调和营卫,交通阴阳,宁心安神之效。现代药理研究发现黄芪、当归、炒酸枣仁等这类益气、养心药物配伍共奏益气补血,宁心安神之效[11-13]。首乌藤煎剂具有明显镇静催眠作用,利于延长睡眠时间[14]。酸枣仁作用于神经系统时,具有镇静催眠、抗抑郁、抗焦虑的作用[15]。
穴位贴敷不止是单纯的穴位与药物结合,而是通过两者相互作用激发和调节人体产生神经免疫调节[16]。三阴交是足三阴经交会穴,属于足太阴脾经,可健脾养血,滋养营阴,调和阴阳;足三里属足阳明胃经,配合三阴交补脾和胃,补益气血,脾胃运化得当,则气血充盈,营卫相合,气道畅通以助睡眠;安眠穴属于经外奇穴,主治失眠[17];神阙、气海、关元同属任脉上的穴位,薄智云教授[18]认为神阙是腹部中心,是人体第2个生理核心,具有调控各器官组织气血输布的功能;气海、关元具有培元固本,益气助阳之功,选取三穴有调和阴阳,滋养营阴,以助营卫相合之意。
有研究表明:5-HT、NE、DA多离散在脑干部位,共同调节睡眠—觉醒周期。5-HT作为抑制性神经递质,主要促进慢波睡眠,NE含量降低可导致快波睡眠被抑制,行为觉醒与兴奋性神经递质DA水平关系密切[19];GABA可维持神经细胞抑制,可维持兴奋功能平衡,GABA含量升高能抑制神经兴奋性从而达到抑制失眠的作用[20]。褪黑素由松果体分泌,能够有效的治疗与缓解睡眠障碍[21]。5-HT、GABA、褪黑素、NE、DA共同调节睡眠,结合睡眠监测的时间以及神经递质的增减,和营安眠汤联合穴位贴敷组相对于对照组有较好疗效,治疗组5-HT、GABA、褪黑素水平升高(P<0.05),NE、DA 数值降低(P<0.05),深睡期、浅睡期、REM、睡眠总时长较治疗前有较大提升(P<0.05),和营安眠汤联合穴位贴敷在治疗中可能调节了神经递质的传导,对5-HT、GABA、褪黑素的释放或作用机制有一定的调节作用,因此深睡、浅睡、REM时长、睡眠总时长有较大改善,从而改善睡眠。对比2组不良反应情况,和营安眠汤联合穴位贴敷较艾司唑仑具有减轻口干、嗜睡、头昏、乏力等不良反应的优势(P<0.05),且具备安全性,对睡眠的改善是安全有效的。
综上,和营安眠汤联合穴位贴敷在治疗营卫不调型失眠上有较好疗效,能延长睡眠时间,改善PSQI疗效,改善中医证候,调节机体神经递质水平,且疗效优于艾司唑仑,安全性较高。

