内镜下十二指肠乳头切除术后短期不良事件危险因素的初步探索
乔新伟 邱煜婷 李 鹏 吴 静 张澍田
(首都医科大学附属北京友谊医院消化内科 国家消化系统疾病临床医学研究中心,北京 100050)
十二指肠乳头肿瘤(duodenal papilla neoplasms,DPNs)在临床相对少见,目前主要的治疗方法包括外科手术治疗以及内镜下十二指肠乳头切除术(endoscopic papillectomy,EP)[1]。EP是DPNs的重要治疗方法之一,具有较高的有效性和安全性[2]。欧洲胃肠镜协会(European Society of Gastrointestinal Endoscopy,ESGE)指南建议对没有导管内浸润的壶腹腺瘤患者行EP,其具有较好的技术与临床成功率,也能有效降低腺瘤的复发率[3]。此外,EP相对于外科手术,还具有一定的经济优势[4]。因此,EP在DPNs治疗中的地位日益提升。
EP术后的不良事件是目前临床治疗DPNs的重点和难点之一,其短期不良事件包括出血、术后胰腺炎、穿孔等;长期不良事件则主要为肿瘤的复发。术后出血被认为是EP术后最常见的手术相关并发症;术后急性胰腺炎(acute pancreatitis,AP)则是第二大常见并发症[5]。胰腺是一个非常容易受到理化因素刺激的器官,而胰管开口多位于十二指肠大乳头部位,EP导致的乳头部位循环异常以及水肿则容易导致术后AP的发生。目前已有多项研究对EP术后不良事件发生的影响因素进行探索,但其结果并不一致,目前主要涉及的相关因素包括患者年龄、术中预防性放置胰管支架、切除时进行黏膜下注射、病变切除方式等[6]。
本研究收集了在首都医科大学附属北京友谊医院接受EP治疗的DPNs患者的一般情况、实验室指标、手术相关指标以及病理情况四方面的内容,对EP术后短期不良事件(主要包括术后AP及术后出血)以及其危险因素进行初步的统计分析。
1 对象与方法
1.1 研究对象
回顾性收集2015~2022年就诊于首都医科大学附属北京友谊医院并接受EP治疗的DPNs患者78例。纳入标准:①患者术后均住院治疗并有相关病历记载术后情况;②患者临床数据缺失比例<20%;③患者在手术前未接受其他任何可能影响术后情况的治疗,例如放射性治疗、化学治疗等。本研究利用的研究信息不含有使受试者的身份被直接识别或通过与其相关的识别物识别的信息,免除伦理审查。所有患者均已签署知情同意书。
1.2 不良事件统计
本研究统计的EP后短期不良事件主要包括术后AP、术后出血、高淀粉酶血症以及非特异性腹痛四类,其中,术后AP及术后出血为EP后最常见的两类并发症,因此对这两类并发症进行了单独的危险因素筛选。术后AP定义为术后出现胰腺炎典型的上腹痛症状、血清淀粉酶/脂肪酶升高至正常上限3倍以上以及腹部影像学出现胰腺炎表现(3种情况至少满足2种);若术后出现淀粉酶升高但不到正常上限3倍以上,无典型胰腺炎的腹痛症状及腹部影像学表现,则定义为高淀粉酶血症;若仅出现腹痛但未出现实验室化验及影像学异常,则被定义为非特异性腹痛。术后出血定义为EP术后在院期间出现1次或以上黑便/血便/呕血,伴血红蛋白进行性下降,并接受相关药物或手术治疗,除外EP手术之外的其他原因导致的出血。此外,在本研究中,EP均由本中心富有经内镜逆行性胰胆管造影术(encoscopic retrograde cholangio-pancreatography, ERCP)操作经验10年以上的内镜医师完成。
1.3 数据收集
1.3.1 基本临床资料
患者的一般情况包括患者性别、年龄、症状有无、既往史[肿瘤病史、高血压、糖尿病、冠状动脉粥样硬化性心脏病(以下简称冠心病)、长期服用非甾体类抗炎药物(nonsteroidal anti-inflammatory drugs, NSAIDs)]、个人史[吸烟史、饮酒史、身高、体质量、体质量指数(body mass index, BMI)]、恶性肿瘤家族史以及术后住院天数。患者症状主要包括发热、腹痛、黄疸、纳差等。糖尿病病史则分为无糖尿病、有糖尿病、空腹血糖受损以及糖耐量异常四类。
1.3.2 实验室检测
实验室化验检查分为四部分:①肿瘤标志物:甲胎蛋白(alpha fetoprotein, AFP)、 癌胚抗原(carcinoembryonic antigen, CEA)、 糖类抗原199(carbohydrate antigen 199, CA199)、 糖类抗原125(carbohydrate antigen 125, CA125);②生化指标:丙氨酸氨基转移酶(alanine aminotransferase, ALT)、 门冬氨酸氨基转移酶(aspartate aminotransferase, AST)、 碱性磷酸酶(alkaline phosphatase, ALP)、 γ-谷氨酰基转移酶(γ-glutamyltransferase, GGT)、 总胆红素(total bilirubin, TBIL)、 直接胆红素(direct bilirubin, DBIL)、 间接胆红素(indirect bilirubin, IBIL);③血常规指标白细胞计数(white blood cell, WBC)、 中性粒细胞百分比(granulocyte%, GR%)、 血红蛋白(hemoglobin, Hb)、 血小板计数(platelet, PLT));④炎症指标:C反应蛋白(C-reactive protein, CRP)。上述指标均按照首都医科大学附属北京友谊医院实验室检测标准进行分类,分为正常组、高于正常组和低于正常组三大类。各项指标的正常值:AFP:0~15 ng/mL;CEA:0~5 ng/mL;CA125、CA199:0~35 U/mL;ALT:9~50 U/L(男),7~40 U/L(女);AST:15~40 U/L(男),13~35 U/L(女);ALP:45~125 U/L(男),50~135 U/L(女);GGT:10~60 U/L(男),7~45 U/L(女);TBIL:3.42~21 μmol/L;DBIL:0~6.84 μmol/L;IBIL:0~14.16 μmol/L;WBC: (3.5~9.5)×109/L;GR:40%~75%;HGB:130~175 g/L(男),115~150 g/L(女);PLT:(125~350)×109/L;CRP:8 mg/L。转氨酶、胆红素以及血常规等指标均在术前1 d以及术后即刻分别抽取静脉血进行化验。此外,研究还纳入了术后淀粉酶(amylase, AMY)及脂肪酶(lipase, LPS)水平以分析术后AP情况,其正常高值参考值:AMY:135 U/L;LPS 60 U/L。
1.3.3 手术情况
包括超声内镜(endoscopic ultrasound, EUS)下胆管扩张(胆总管直径>10 mm)、胰管扩张(主胰管直径>3 mm);侵犯深度(黏膜下层及以内,黏膜下层以上);回声均匀性;回声强度(中/高回声,低/无回声);病变大小(病变长径);切除完整性;手术方式[内镜下黏膜切除术 (endoscopic mucosal resection, EMR),内镜黏膜下剥离术 (endoscopic submucosal dissection, ESD)];是否进行黏膜下注射;是否进行十二指肠乳头括约肌切开术(endoscopic sphincterotomy, EST);是否出现术中出血;支架放置情况:胆管支架(是否放置成功,若成功,统计胆管支架长度及宽度),胰管支架(是否放置成功,若成功,统计胰管支架长度及宽度);是否行氩离子凝固术(argon plasma coagulation, APC);是否进行创面夹闭。本研究中涉及胆管支架直径主要为7 Fr(1 Fr=0.33 mm)和8.5 Fr;长度主要为5、6、7、8 cm;胰管支架直径主要为5 Fr和7 Fr;长度主要为5、6、7、9 cm。
1.3.4 病理情况
主要统计病理标本的最长径作为标本大小指标(分次切除标本选择较大标本的最长径);病理结果包括炎性病变、低级别上皮内瘤变、高级别上皮内瘤变以及癌性病变。
1.4 统计学方法
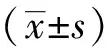
2 结果
2.1 患者一般情况
共有78例接受EP的DPNs患者被纳入到研究中,其中,有43例患者出现了4种不良事件,包括14例(17.9%)术后AP,7例(9.0%)术后出血,14例(17.9%)高淀粉酶血症以及10例(12.8%)非特异性腹痛。术后出血的患者中,2例患者通过药物保守治疗止血成功,5例患者进行了内镜下止血操作,其中一位患者因内镜下止血效果不佳、追加了介入治疗。研究结果提示,术后出血常与其他不良事件同时出现,有3例术后出血的患者同时出现高淀粉酶血症,1例患者同时出现术后AP,还有1例患者伴有非特异性腹痛。在术后出现高淀粉酶血症的10例患者中,有一位患者还疑似出现了穿孔情况,但并未接受手术治疗(图1),保守治疗后好转。

图1 DPNS患者EP后发生不良事件示意图Fig.1 Schematic representation of adverse events occurring in DPNS patients after EP
2.2 EP术后总体不良事件相关分析
对总体不良事件的影响因素分析详见表1。对患者一般情况的分析显示,糖尿病史在发生和未发生术后不良事件的患者中存在显著差异,血糖异常的患者出现术后不良事件的概率相对更大。实验室检查方面,术前ALT情况(分类,P=0.037)、Hb情况(定量及分类,P=0.004,0.004),以及术后WBC情况(定量及分类,P=0.001,0.002)、GR(定量及分类,P=0.004,0.02)这几项指标在不同临床结局患者中存在显著差异,并且AMY、LPS的升高也在发生与未发生总体术后不良事件的患者中具有显著差异(AMY定量及分类P<0.001,P<0.001;LPS定量及分类,P=0.009,0.007),这可能与术后AP的发生量占总不良事件的比重较大有关。手术与病理相关因素在两组患者中均无明显差异。进一步的Logistic回归分析显示,术后LPS升高大于正常值3倍以上是总体不良事件的独立危险因素(P<0.001)。此外,研究表明,术后不良事件的发生也导致了术后住院天数显著增加(P=0.005)。

表1 EP后总体AEs的危险因素分析
2.3 EP术后急性胰腺炎相关分析
对术后AP的影响因素分析详见表2。术后AP的发生也与患者的糖尿病史有显著关系,有糖尿病或糖耐量异常的患者更容易出现术后AP(P=0.043);此外术后AP患者的术后WBC、GR%以及CRP水平显著高于未发生AP的患者。在手术相关的因素中,切除方式是术后AP的重要影响因素,相对于接受EMR的患者,接受ESD的患者更容易出现术后AP(P=0.005)。此外,放置胆胰管支架、黏膜下注射等因素与术后AP的发生无显著相关性。病理因素方面,病变长径(P=0.05)与病变类型(P=0.015)均与术后AP的发生显著相关。多因素Logistic回归分析表明术后LPS升高大于正常值3倍以上是术后AP发生的独立危险因素(P<0.001)。

表2 EP后AP的危险因素分析
2.4 EP术后出血相关分析
对术后出血的影响因素分析详见表3。患者的身高情况可能与术后出血的发生相关(P=0.027);纳入研究的实验室化验指标与术后出血无显著相关性。在手术相关的因素中,是否整块切除与术后出血的发生显著相关(P=0.012),在73例整块切除的患者中,仅3例患者出现了术后出血的情况(4.1%),而在5例未能整块切除的患者中,有2例患者发生了术后出血(40%),非整块切除的患者更易发生术后出血。病变大小也会影响术后出血的发生率,病变越大,越容易发生术后出血(P=0.044),而术中是否出血、黏膜下注射等因素均不会影响术后出血的发生。病理因素方面,病变长径和病理类型与术后出血的发生显著相关(P=0.012,P=0.015)。通过Logistic回归分析发现,病变长径是出现术后出血不良反应的独立危险因素(P=0.02)。此外,本研究还发现,术后出血患者的住院时间明显延长(P=0.033)。

表3 EP后出血的危险因素分析Tab.3 Risk factor analysis of postoperative bleeding after EP [n (%), M (P25, P75)]
3 讨论
本文研究通过对78例接受EP治疗的DPNs患者临床数据分析发现,术后AP和术后出血是最常见的短期不良事件,术后AP的发生率可能高于术后出血。一般情况方面,患者血糖异常与总体术后不良事件的发生以及术后AP的发生显著相关,而身高因素可能与术后出血的发生相关。实验室化验指标方面,术后AMY与LPS的显著升高与术后AP的发生显著相关,这与笔者的临床经验一致;而术前ALT、Hb水平以及术后WBC、GR%和CRP水平与术后不良事件的发生可能存在一定的相关性。手术相关情况是本研究重点关注的内容,在去除了非特异性腹痛、高淀粉酶血症等相对非特异的不良事件后,术后AP的发生与病变切除的术式显著相关,而术后出血则与病变非整块切除显著相关。此外,术后出血的患者住院时间明显延长,而出现术后AP的患者住院时间却没有明显变化。
血糖异常与EP术后不良事件的相关性尚未被报道,二者的具体相关性有待于大样本的研究来验证。同样,身高因素对术后出血的影响也没有相关研究报道,仍有待于大样本的研究来验证。有研究[7]提示年龄因素与术后不良事件的发生相关,但在本文研究中二者的相关性却并不显著。实验室化验指标对EP术后不良事件的影响也尚未被深入研究,WBC、GR%、CRP均为炎症相关指标,其升高可能与术后AP或出血发生时体内出现非特异性炎症反应相关,本文研究纳入的实验室化验指标均为术后即刻化验所得结果,此时患者可能尚未表现出典型的临床症状,因此,上述指标的升高有可能协助医生早期判断术后不良事件的发生,或帮助筛选不良事件发生的高危人群。有研究[8]发现,TB1L、DB1L和IB1L水平升高可降低AP的发生率,但在本文研究中并未得到证实。病理因素方面,术后不良事件的发生率随着病变长径的增大以及恶性程度的升高而升高,这也与既往的研究[5]结论相一致。
本文研究发现,与术后AP发生相关的手术因素是手术切除方式,接受ESD切除的患者AP的发生率显著高于接受EMR的患者,这可能是因为需要ESD切除的病变往往直径更大、侵犯更深。有研究[5]发现,术后AP的发生与术中出血需要介入治疗以及病变直径大密切相关,本文研究中的病例均未发生术中严重出血的情况,因此未能进行探索,但病变直径大确实与术后AP的发生显著相关。
病变切除的完整性是本文研究发现的与术后出血相关的手术因素,病变非完整切除的患者更易出现术后出血,这与既往的一项多中心研究[9]结论一致,该研究显示,分次切除是EP术后迟发性出血唯一显著的危险因素。此外,还有研究[9-10]表明,病变的完全切除还与术后病变复发率的降低显著相关,因此,在条件允许的情况下,整块切除病变将有更高的临床获益。既往研究[5]表明,术后出血的发生与术中出血具有显著相关性,但在本文研究中没有得到证实。
黏膜下注射肾上腺素、预防性放置胰管支架均是目前EP相关临床研究的热点及争议点所在。有研究[11]表明,黏膜下注射仅适用于扁平型病变,在黏膜下层注射少量的肾上腺素和亚甲蓝等物质,能够更清楚地显示病变,并帮助判断渗透深度,但是,由于乳头区有胆管和胰管通过,黏膜下注射可能无法使病变抬举,还有可能使周围正常黏膜抬举,导致病变中心区域深陷于周围正常黏膜中,不利于内镜下切除[12]。因此,黏膜下注射在不良事件预防方面的效果可能并不能令人满意,更有研究[3]发现,术后AP的风险还会因此增加。预防性放置胰管支架目前在临床上比较常见,但相关研究[8]报道的预防效果并不一致,且放置胰管支架操作本身也可能导致术后AP风险的增加。在本文研究中,黏膜下注射肾上腺素、预防性放置胰管支架以及胆管支架对术后不良事件的发生并没有显著影响。
此外,有研究[13]表明,术后APC或封闭创面也可能与降低术后出血相关。一项研究[14]表明,预防性APC并不能减少术后出血的发生率,这与本文研究的结论一致。另一项研究[15]表明,封闭创面可以使术后出血率显著下降,但在本文研究中,封闭创面与术后出血的相关性不明显。还有一些被认为与降低术后不良事件相关的因素,如预防性直肠使用消炎痛栓、预防性使用生长抑素及其类似物、舌下含服硝酸甘油等[3],由于临床数据缺失等原因,并未纳入到本次研究中,可以在以后的研究中进一步探索。此外,由于本文研究样本量有限,部分数据有缺失,无法对不同术后止血方式、不同人群亚组等指标进行有效分析,有待于增加样本量后开展对更多指标和更深入的亚组分析。综上所述,患者有糖尿病史以及患者身高情况可能是术后不良事件发生的影响因素,术前ALT水平以及术后即刻炎症指标的升高有助于早期识别术后AP及术后出血的发生。EMR术式有助于降低术后AP的发生,而病变整块切除则有利于术后出血的预防。病变大小与恶性程度与术后不良事件的发生相关。
利益冲突所有作者均声明不存在利益冲突。
作者贡献声明乔新伟:提出研究思路,设计研究方案,分析数据;邱煜婷:采集数据,撰写论文;李鹏:实验指导及提供资源;吴静:总体把关,审定论文;张澍田:对文章的知识性内容作批评性审阅。

