长期糖皮质激素维持治疗对缓解期系统性红斑狼疮患者下丘脑-垂体-肾上腺轴的影响
窦正伟,王 钢,厉小梅,汪国生,陶金辉,李向培
系统性红斑狼疮(systemic lupus erythematosus,SLE)是一种自身免疫介导的、以全身多系统免疫性炎症为主要表现的自身免疫性疾病,发病机制复杂,临床上疾病活动期与缓解期相交替,如不及时治疗,多数患者预后不佳。在过去的60多年里,糖皮质激素的应用在SLE患者诱导缓解和维持缓解中具有重要作用[1],SLE患者的10年生存率由20世纪50年代的50%增加到2000年的90%以上[2]。随着生存期的延长,长期应用糖皮质激素引起的器官损伤可能会大于疾病本身对患者的损伤。目前糖皮质激素治疗SLE过程中的不良反应与最低安全剂量等问题日益受到关注[3-4]。
下丘脑-垂体-肾上腺轴(hypothamic-pituitary-adrenal axis,HPA)在人体免疫反应的调控中发挥重要作用,健康人的HPA轴维持在平衡状态,以确保内源性激素水平保持于正常范围。然而,HPA轴功能紊乱在炎性疾病的进展过程中可能发挥重要作用,与风湿性疾病的发病机制有关[5-6]。迄止目前关于长期应用外源性糖皮质激素对HPA轴的抑制作用报道不一,影响因素包括糖皮质激素的类型、剂量、给药方案、累积剂量和治疗疗程等[7-9]。本研究对长期采用低剂量糖皮质激素维持疗法的缓解期SLE患者的血清促肾上腺皮质激素(adrenocorticotropic hormone,ACTH)及皮质醇(cortisol,COR)进行检测,旨在分析口服泼尼松剂量、疗程及累积泼尼松剂量与HPA轴之间的关系,探讨长期低剂量糖皮质激素维持治疗对缓解期SLE患者HPA轴的影响。
1 资料与方法
1.1 研究对象
在安徽省立医院风湿免疫科纳入就诊的缓解期SLE患者171例,其中女性166例,男性5例;年龄18~74岁,平均(37.25±11.00)岁;病程1~28年,平均(7.30±5.27)年,所有患者均符合1997年美国风湿病协会修订的SLE分类标准,长期口服泼尼松或甲泼尼龙维持治疗(剂量≤20 mg/d),用药时间≥1年;患者SLE活动指数(systemic lupus erythematosus disease index,SLEDAI)≤4分。同期纳入年龄、性别相匹配的健康对照者54人,其中女性52例,男性2例;年龄18~68岁,平均(39.96±13.06)岁,无对HPA轴有影响的内分泌系统疾病。SLE组与健康对照组受检者间性别、年龄差异均无统计学意义(均P>0.05)。本研究符合安徽医科大学附属省立医院伦理委员会制定的伦理学标准,所有研究对象均签署知情同意书。
1.2 方法
1.2.1 SLE患者分组:(1)按患者口服泼尼松剂量分为≤5.0 mg/d泼尼松组(n=31)、>5.0~7.5 mg/d泼尼松组(n=26)、>7.5 mg/d泼尼松组(n=114);(2)按糖皮质激素治疗疗程分为<5年用药组(n=66)、5~<10年用药组(n=59)、≥10年用药组(n=46);(3)按所用累积泼尼松剂量分为≤18.25 g组(n=80)和>18.25 g组(n=91)。累积泼尼松剂量指用5 mg/d泼尼松连续10年的总剂量(或相当泼尼松剂量总计为18.25 g的参考剂量)[10]。对患者血清ACTH和COR水平变化进行测定并进行组间比较。
1.2.2 糖皮质激素使用方法评估: 通过搜集病历资料、门诊记录或电话随访获得SLE患者糖皮质激素使用情况。累积泼尼松剂量指口服泼尼松的总剂量(甲泼尼龙的剂量乘以1.25换算为泼尼松的相当剂量);最大泼尼松剂量指口服泼尼松治疗期间最大日口服剂量(或相当剂量);糖皮质激素疗程指病程中泼尼松和甲泼尼龙治疗的持续时间;糖皮质激素冲击疗法即甲泼尼龙500~1 000 mg/d静脉滴注连续3 d。
1.2.3 血清ACTH和COR检测: 检测仪器型号为德国西门子IMMLITE 2000,试剂盒由西门子医学诊断产品(上海)有限公司提供。所有受检者均于清晨静息状态下空腹抽取肘静脉血3 ml,置于37 ℃条件下30 min,以4 000 r/min离心,由安徽省立医院内分泌实验室采用化学发光免疫法检测标本血清ACTH和COR水平。ACTH正常参考值为1.32~12.47 pmol/L,COR正常参考值为138~690 nmol/L。
1.3 统计学方法

2 结果2.1 SLE组患者血清ACTH和COR变化
171例SLE患者血清ACTH水平降低者24例,占14.04%;血清ACTH水平升高者14例,占8.19%;血清COR水平降低者78例,占45.61%;血清COR水平升高者1例,占0.58%;血清ACTH和COR水平均降低者24例,占14.04%; 血清COR水平<100 nmol/L者62例,占36.26%。SLE组患者血清ACTH和COR水平分别为(6.01±5.61)pmol/L和(189.08±140.50)nmol/L,均明显低于健康对照组的(8.02±3.77)pmol/L和(371.57±93.91)nmol/L,差异均有统计学意义(分别P=0.015和P<0.001)。
2.2 不同剂量泼尼松组SLE患者血清ACTH和COR水平比较
>7.5 mg/d泼尼松组SLE患者血清ACTH水平明显低于健康对照组、≤5.0 mg/d泼尼松组及>5.0~7.5 mg/d泼尼松组,差异均有统计学意义(均P<0.05);≤5.0 mg/d泼尼松组和>5.0~7.5 mg/d泼尼松组与健康对照组比较,血清ACTH水平差异无统计学意义(均P>0.05)。≤5.0 mg/d泼尼松组、>5.0~7.5 mg/d泼尼松组、>7.5 mg/d泼尼松组SLE患者血清COR水平均明显低于健康对照组,差异均有统计学意义(均P<0.05),≤5.0 mg/d泼尼松组、>5.0~7.5 mg/d泼尼松组患者血清COR水平明显高于>7.5 mg/d泼尼松组,差异均有统计学意义(均P<0.05)(表1)。
2.3 不同疗程治疗组SLE患者血清ACTH和COR水平比较
健康对照组、<5年疗程组、5~<10年疗程组、≥10年疗程组SLE患者血清ACTH水平总体比较差异无统计学意义(P>0.05),<5年疗程组、5~<10年疗程组、≥10年疗程组SLE患者血清ACTH水平较健康对照组均有下降趋势。健康对照组、<5年疗程组、5~<10年疗程组、≥10年疗程组SLE患者血清COR水平总体比较差异有统计学意义(P<0.05),<5年疗程组、5~<10年疗程组、≥10年治疗组患者血清COR水平均低于健康对照组,差异均有统计学意义(均P<0.05),<5年疗程组、5~<10年疗程组和≥10年疗程组比较差异均无统计学意义(均P>0.05)(表2)。
2.4 不同泼尼松累积剂量组SLE患者血清ACTH和COR水平比较
累积泼尼松≤18.25 g剂量组80例,占46.78%,患者血清ACTH水平为(6.43±6.95)pmol/L,与健康对照组的(8.02±3.77)pmol/L比较差异无统计学意义(P=0.129)。累积泼尼松≤18.25 g剂量组患者血清COR水平为(206.08±152.88)nmol/L,低于健康对照组的(371.57±93.91) nmol/L,差异有统计学意义(P<0.001)。累积泼尼松>18.25 g剂量组91例,占53.22%,患者血清ACTH水平为(5.64±4.08)pmol/L,血清COR水平为(174.14±127.63)nmol/L,分别低于健康对照组的(8.02±3.77)pmol/L和(371.57±93.91) nmol/L,差异均有统计学意义(均P<0.001)。累积泼尼松≤18.25 g剂量组与>18.25 g剂量组间血清ACTH水
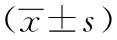
表1 不同剂量泼尼松组SLE患者与健康对照组血清ACTH和COR水平比较Table 1 Comparison of serum ACTH and COR levels among different doses of prednisone groups
ACTH:促肾上腺皮质激素;COR:皮质醇; 与各自的健康对照组比较,aP<0.05; 与>7.5 mg/d泼尼松组比较,bP<0.05(单因素方差分析, LSD-t检验)
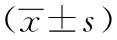
表2 不同疗程受检者血清ACTH和COR水平比较Table 2 Comparison of serum ACTH and COR levels among different treating duration groups
ACTH:促肾上腺皮质激素;COR:皮质醇; 与各自的健康对照组比,aP<0.05(单因素方差分析, LSD-t检验)平及血清COR水平比较差异均无统计学意义(分别P=0.357和P=0.138)。
2.5 影响SLE患者血清ACTH和COR水平的相关因素
SLE患者血清ACTH和COR水平与日最大糖皮质激素剂量及是否采用甲泼尼龙冲击治疗无明显相关性(表3,4)。
3 讨论
糖皮质激素具有抗炎及免疫抑制作用,是治疗SLE经济而有效的药物,但许多不良反应限制了其广泛应用[11]。SLE患者常处于疾病的活动期与缓解期交替的状态,活动性SLE对患者的远期预后会产生不良影响,因而预防SLE复发是治疗的主要目标。SLE缓解期给予低剂量的糖皮质激素可预防SLE复发,但是用低剂量糖皮质激素长期治疗时糖皮质激素维持量、疗程及其风险值得关注。HPA轴是人体内重要的内分泌轴,涉及人体的多种生理功能和病理变化,如情感、代谢调节、应激反应、免疫调节等过程。糖皮质激素对HPA轴的抑制作用日益引起临床医师的重视。
健康个体血清COR的产生和释放受下丘脑视交叉上核的昼夜节律振荡器的调控,呈昼夜节律性变化,血清COR水平在夜间23∶00至凌晨2∶00最低,在清晨8∶00~9∶00达到高峰并逐渐下降,其与体重和性别无关,而与年龄相关[7]。此外血清COR水平还受精神、妊娠、营养、运动、炎症等多种因素的影响。何善智等[12]研究显示,清晨SLE患者血清COR水平与SLEDAI呈负相关,与补体C4水平呈正相关,表明SLE疾病活动性与血清COR水平有关。本研究纳入的SLE患者与健康对照者数量较多,两组受检者年龄匹配,所有患者为SLEDAI≤4分的非活动期患者平均病程长达7年,均为定期接受门诊随访的长病程缓解期患者,依从性好。患者检测前充分告知其监测的临床意义,入选患者在清晨空腹状态下抽取静脉血,并排除感染、过度紧张、妊娠以及有其他并发症的患者,尽量避免可能影响血清COR变化的影响因素。本研究通过对长病程SLE患者清晨血清ACTH及COR水平检测以评估长期服用低剂量糖皮质激素对HPA轴的影响。
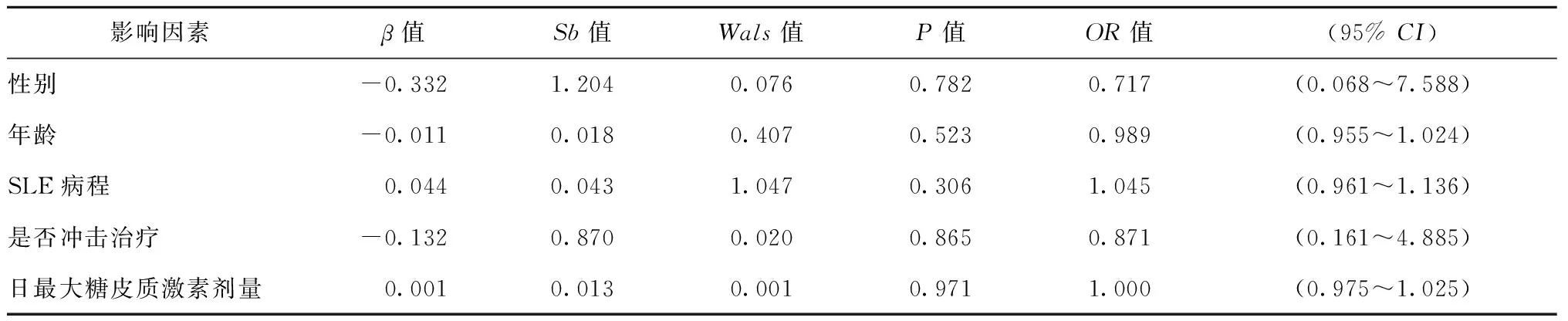
表3 SLE患者血清ACTH改变的相关影响因素Table 3 Influence factors of serum ACTH level in SLE patients
ACTH:促肾上腺皮质激素; SLE:系统性红斑狼疮(多因素Logistic回归分析)

表4 SLE患者血清COR改变的相关影响因素Table 4 Influence factors of serum COR level in SLE patients
COR:皮质醇; SLE:系统性红斑狼疮(多因素Logistic回归分析)
曾有两个小样本的相关研究显示,新诊断未治疗的SLE患者HPA轴无明显改变[13-14];但也有研究表明新诊断未治疗SLE患者的血清ACTH水平高于对照组,并与病情活动性相关,提示SLE患者存在ACTH应答功能异常,糖皮质激素治疗后ACTH水平显著低于治疗前,且与使用糖皮质激素的剂型有关[15]。本研究纳入的缓解期SLE患者均长期采用低剂量泼尼松或甲泼尼龙维持疗法,当前口服泼尼松剂量为2.5~20 mg/d,SLE患者血清ACTH和COR水平与对照组比较均明显降低,其中基础COR<100 nmol/L的患者占36.26%,表明缓解期SLE患者用低剂量糖皮质激素维持疗法可导致HPA轴的抑制。
LaRochelle等[16]回顾性分析了50例风湿性疾病患者(其中SLE患者9例)的治疗过程,所有患者均口服泼尼松2.5~10 mg/d,结果表明当前糖皮质激素剂量是影响HPA轴功能的唯一因素,并提出糖皮质激素剂量的安全值为<5 mg/d的泼尼松。Ahmet等[9]研究显示,生理剂量的泼尼松不影响用药24 h后的清晨COR水平,表明最初COR水平的降低与当前糖皮质激素抑制作用无关,而是长期糖皮质激素应用所致。EULAR指南指出,尽管HPA轴抑制可能存在个体差异,但通常发生于接受泼尼松龙7.5 mg/d以上剂量超过3周的患者[17]。本研究发现,≤7.5 mg/d泼尼松的长期服用并不影响血清ACTH水平,但即使长期使用泼尼松剂量≤5 mg/d也可导致血清COR水平降低,提示糖皮质激素对垂体及肾上腺皮质的负反馈抑制程度不同,肾上腺皮质对外源性糖皮质激素的负反馈抑制更敏感,≤5 mg/d的泼尼松即可影响内源性COR的释放。对于SLE患者的HPA轴而言,长期服用糖皮质激素可能无安全值。
此外,LaRochelle等[16]的研究还表明糖皮质激素累积剂量、日最大剂量、SLE疗程与HPA轴的恢复不相关。本研究单因素分析结果表明,SLE患者血清ACTH和COR水平与糖皮质激素治疗疗程、累积泼尼松剂量并不相关,血清ACTH和COR水平与当前糖皮质激素剂量呈负相关,当前糖皮质激素剂量越高,血清ACTH和COR水平降低越明显;校正了性别、年龄之后多因素分析结果表明,血清ACTH和COR水平与糖皮质激素日最大剂量、糖皮质激素冲击治疗不相关。EULAR指南指出HPA轴抑制可能在泼尼松龙的治疗超过3周时发生[17]。王斌等[15]研究表明,甲泼尼龙和地塞米松治疗4周时患者血清ACTH水平均明显低于治疗前及治疗1周的水平,两组间无显著差异。本研究是回顾性分析,9例SLE患者在既往病程中接受过甲泼尼龙冲击治疗,当时并未检测ACTH和COR,且患者目前服用小剂量糖皮质激素时间至少1年,显示血清ACTH和COR与曾经接受大剂量糖皮质激素治疗不相关,糖皮质激素冲击治疗对HPA轴的抑制可能是短暂的及可逆的,但这仍需进一步研究。
目前糖皮质激素仍是治疗SLE的基石,重症SLE患者采用大剂量糖皮质激素治疗或糖皮质激素冲击疗法,缓解期患者则需长期小剂量糖皮质激素维持治疗以防止疾病复发,而长期应用任何剂量的糖皮质激素均存在HPA轴功能抑制的风险。SLE治疗目标建议将维持剂量的糖皮质激素降低到最低水平,如果情况许可可以停用糖皮质激素[3]。随着对SLE发病机制研究的深入及新药的研发,“无口服糖皮质激素”治疗SLE的方法已问世[18]。因此,对长期缓解的SLE患者在密切随访的基础上可谨慎停用糖皮质激素。本研究为回顾性分析,且血清ACTH及COR均为晨起时测定,因此需进一步前瞻性研究HPA轴的动态变化。

