COHB与早期新生儿高胆红素血症病因的相关性分析
陈淑芳,陈 妍,王六燕,俞静云,方晓丹
(金华市人民医院儿科,浙江 金华 321000)
新生儿高胆红素血症多发生在新生儿期,以间接胆红素偏高为主,为多种病因引起的新生儿期最常见病症,临床上有时不能真正查明具体病因。近年来,碳氧血红蛋白(carboxyhemoglobin,COHB)在新生儿高胆红素血症学术会议中经常被提及。本文通过回顾性分析早期新生儿高胆红素血症患儿的血COHB水平,探讨COHB与新生儿高胆红素血症病因的相关性。
1研究对象与方法
1.1研究对象
选择2016年1月至2018年8月金华市人民医院收治的年龄为3~7天的早期足月新生儿,所有患儿均无围生期窒息史,无宫内发育异常,无胎盘异常,无宫内感染,无胎膜早破,血气分析正常,否认先天性遗传代谢性疾病,同时排除母亲妊娠期高血压、糖尿病等疾病因素。
符合纳入研究标准的早期足月新生儿共1 426例,根据新生儿高胆红素血症病因将其分为五组:新生儿ABO溶血病(hemolytic disease of the newborn,HDN)组226例,其中ABO血型不合溶血病225例,RH溶血病1例;葡萄糖6磷酸脱氢酶(G6PD)缺陷病组16例;感染组(包括败血症、颅内感染、尿路感染、肺炎)128例;体内出血组(包括颅内出血、头皮血肿)59例;单纯高胆红素血症组(不明原因的病理性黄疸)997例。对照组为同期收治的非新生儿高胆红素血症足月儿病例120例。除新生儿ABO溶血病组日龄明显较早外,其他组别日龄无显著差异,见表1。新生儿高胆红素血症患儿日龄为(4.38±1.50)天,对照组日龄为(4.45±1.70)天,两组日龄无显著差异。
新生儿高胆红素血症诊断标准参照《2014新生儿高胆红素血症诊断和治疗专家共识》[1],新生儿各组疾病诊断符合邵肖梅等主编的《实用新生儿学(第4版)》的标准。全血COHB以%为单位。
1.2方法
对收住入院的新生儿进行无菌穿刺采集血标本,其中为挠动脉穿刺获取动脉血进行COHB分析,静脉血为腹股沟静脉穿刺采取获得进行肝功能等其它检查。
采用回顾性分析方法,收集纳入不同组别患儿入院时动脉血气分析资料,以德国罗氏诊断有限公司生产的(型号:COBAS B 123<3>POC systcm)全自动血气、电解质和生化分析仪检测COHB(%)值,并进行分析;排除低氧血症、高碳酸血症及pH值、电解质异常的病例。所有纳入研究的病例均经肝功能检测证实为新生儿高胆红素血症。
1.3统计学方法
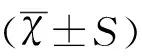
2结果
2.1早期新生儿高胆红素血症不同组别与对照组患儿血COHB水平的比较
新生儿ABO溶血病组和G6PD缺陷病组的COHB水平均明显高于对照组,经比较差异均有统计学意义(均P<0.001);而感染组、体内出血组、单纯新生儿高胆红素血症组的COHB水平与对照组比较差异均无统计学意义(均P>0.05),见表1。
2.2新生儿ABO溶血病组、G6PD缺陷病组、其他组新生儿高胆红素血症患儿血COHB水平的比较
ABO溶血病组和G6PD缺陷病组的COHB水平均明显高于其他组,经比较差异均有统计学意义(均P<0.001),见表2。
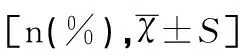


注:*为各组的COHB分别与对照组比较。
2.3感染组、体内出血组、单纯高胆红素血症组患儿血COHB水平的比较
感染组、体内出血组、单纯新生儿高胆红素血症组患儿血COHB水平两两间比较差异均无统计学意义(均P>0.05),见表3。
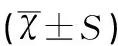


组别 例数(n) COHB(%) t PABO溶血病组 226 1.644±0.432 14.614* <0.001G6PD缺陷病组 16 2.267±1.107 4.801** <0.001其他组 1 184 1.367±0.213 14.596*** <0.001
注:*ABO溶血病组与G6PD缺陷病组比较,**G6PD缺陷病组与其他组比较,***ABO溶血病组与其他组比较。
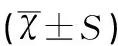
Table 3 Comparison of blood COHB levels among infection group, internal hemorrhage group and simple


组别 例数(n) COHB(%) t P感染组 128 1.392±0.246 0.319* >0.05体内出血组 59 1.403±0.161 1.402**>0.05单纯高胆红素血症组 997 1.362±0.222 1.419***>0.05
注:*感染组与体内出血组比较,**体内出血组与单纯高胆红素血症组比较,***感染组与单纯高胆红素血症组比较。
2.4新生儿ABO溶血病组与G6PD缺陷病组患儿血胆红素水平的比较
在溶血性疾病中,G6PD缺陷病组血胆红素水平显著高于ABO溶血病组,但患儿发病日龄ABO溶血病组明显早于G6PD缺陷病组,经比较差异均有统计学意义(均P<0.001),见表4。
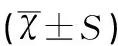
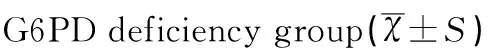

组别 例数(n) 日龄(天) 胆红素值(mmol/L)ABO溶血病组 226 2.9±1.81 299.31±68.71G6PD缺陷病组 16 4.6±1.98 405.76±158.87t 5.278 5.311P <0.001 <0.001
3讨论
3.1早期新生儿高胆红素血症的主要病因
发生早期新生儿高胆红素血症主要原因与胆红素生成过多有关,多见于以下几种情况[2-4]:①新生儿溶血病。该病是指因母婴血型不合而引起的同族免疫性溶血。溶血发生后,破碎的红细胞进入血液循环,造成胆红素堆积,从而使新生儿出现黄疸且病情进展极为迅速。②红细胞膜或酶的异常。其可导致红细胞破坏,胆红素过多,如G6PD缺乏、丙酮酸激酶缺乏等。③感染。感染是新生儿高胆红素血症发生的重要因素,其不但能加速红细胞的破坏,还能抑制尿苷二磷酸葡萄糖醛酸转移酶(UDPGT)细胞酶的活性、造成G6PD发生结构缺陷,从而减少新生儿胆红素的排泄。④体内出血。颅内出血、头皮血肿或其他隐匿性出血均可导致血管外溶血,使体内胆红素产生过多。此外尚与肠、肝循环增加有关,胎粪排出延迟和发生肠梗阻等因素可增加新生儿肠道对胆红素的吸收。
3.2 COHB水平与红细胞破坏量和胆红素生成量的关系
新生儿体内的间接胆红素主要来源于衰老红细胞的降解,血红蛋白在氧化还原成胆红素Ⅸa的过程中,同时产生等量的一氧化碳(CO)。CO在血液中与血红蛋白结合形成COHB(在正常情况下占总血红蛋白的0.4%~0.7%),以COHB形式经血液循环转运到肺部进行气体交换,CO由呼吸排出。COHB常被用来衡量机体的红细胞破坏量和胆红素的生成量。有研究显示,呼气末CO水平与溶血程度直接相关,稳态下COHB水平与经肺呼出的CO是平衡的,测定血液中的COHB及潮气末CO(ETCO)都可间接地反映体内胆红素的生成量[5-7]。因此,COHB水平与机体的红细胞破坏量和胆红素的生成量相关,检测COHB水平可以预测及直观地反映血清间接胆红素水平。理论上可作为衡量红细胞破坏增多、胆红素产量增加的指标,从而可做到早预测、早干预胆红素脑病的发生。本文通过对不同常见病因的早期新生儿高胆红素血症患儿进行COHB水平的比较分析,发现新生儿溶血病和G6PD缺陷病患儿的COHB水平明显高于其他组新生儿高胆红素血症患儿及非黄疸新生儿,差异显著;同时还发现,G6PD缺陷病组新生儿高胆红素血症患儿COHB水平亦明显高于新生儿ABO溶血病组,且临床上发现,G6PD缺陷病患儿发生溶血时,胆红素水平更高,比新生儿溶血病更为严重,提示COHB水平可反映胆红素水平。G6PD缺陷病组患儿胆红素水平明显高于ABO溶血病组,可能的原因与就诊时间较迟、临床对G6PD缺陷病的警惕度不高、未能常规迅速开展G6PD缺陷病的相关筛查工作、不能及时干预有关。医护人员对新生儿血型不合溶血病较为关注,在围生期进行筛查或仔细询问患儿父母血型情况,并根据黄疸出现时间和程度进行预先判断分析,时期及时转入新生儿科进行干预治疗。
3.3 COHB可作为重要指标在临床上协助诊断新生儿溶血性疾病
我国新生儿胆红素高峰期一般出现在日龄4~7天。近年来,随着我国产科技术的发展,新生儿随母住院平均时间明显缩短,新生儿出生后72小时出院已成为普遍现象。因此新生儿胆红素高峰期一般处于出院之后,且由于目前无较确切的预测方法,加上对其高危因素的认识不足,对已出院的大多数早期新生儿缺乏规范而合理的胆红素监测和随访,得不到早期发现及干预,导致部分患儿并发严重的胆红素脑病。因此需引起医护人员及家长的警惕。目前衡量新生儿红细胞破坏量和胆红素生成量增多的检测方法有局限性,绝大多数医院仅可发现ABO及RH血型不合溶血病和G6PD缺乏性溶血症。人体有33种不同的血型系统,尽管其他血型系统不如ABO、RH这两个系统常用,但同样也可以发生血型不合溶血病。还有丙酮酸激酶缺乏或红细胞膜异常等因素所致溶血而出现高间接胆红素血症,仅开展ABO、RH血型不合溶血病及G6PD检查尚不能完全明确溶血症的发生。更重要的是,目前在大多数基层医院中,上述实验室检查亦不能正常开展。由于缺乏可靠的预测方法,发现溶血在临床上是一个颇具挑战的问题。有学者曾研究用内源性CO作为衡量新生儿黄疸胆红素产量的指标,以便更早地识别胆红素迅速升高的高危新生儿[8-11]。由于COHB理论上可作为衡量红细胞破坏增多、胆红素产量增加的指标,用于协助诊断溶血性疾病,加上检测有采血少、出结果快,可以和血气分析并存检测等的优点,在基层医院如无法及时确诊溶血性疾病,可参考血COHB水平,如异常偏高,则怀疑新生儿溶血病或红细胞酶等异常所致的急性溶血症,因此做好检测胆红素工作,以便采取蓝光照射等积极有效措施及时干预黄疸,必要时转上级医院进一步诊治,预防发生胆红素脑病及严重的并发症。
3.4 COHB临床协助诊断新生儿溶血性疾病的局限性
近年来国内学者偶有关于血COHB浓度与新生儿胆红素相关性的研究[12-13],但由于报道较少,尚无系统性研究,亦尚未在临床常规实施检测,因此还需大量可行性研究结果证实其结论的可靠性。

