急性脑梗死后出血转化患者血清CTRP-3、Cys-C 水平变化及相关危险因素分析
王 妍,熊小平,李 渝
(1.重庆市永川区人民医院神经内科,重庆 402160;2.重庆市黔江中心医院神经内科,重庆 409099)
急性脑梗死是临床上较为常见的一种脑血管疾病,具有较高的致残率和病死率,该病发生后易出现脑梗死病灶或周围区域继发性出血,即出血性转化(hemorrhagic transformation,HT)[1]。HT 属于急性脑梗死的常见并发症,其发生率可高达40%[2],可加剧患者脑损伤,导致病情恶化甚至死亡,严重影响患者的预后和疾病转归。因此,探讨急性脑梗死后HT 的相关危险因素对于临床上早期发现和预防急性脑梗死后HT 的发生具有积极的临床意义。新型脂肪因子补体C1q/肿瘤坏死因子相关蛋白-3(CTRP-3)参与调节炎症反应、动脉粥样硬化形成等生理及病理过程,其水平变化可能与急性脑梗死后HT 的发生有关[3];胱抑素C(cystatin C,Cys-C)可维持动脉内膜的代谢平衡,与急性脑梗死的发生、发展具有密切联系[4]。目前关于CTRP-3、Cys-C 在急性脑梗死后HT 患者血清中水平变化及与HT 发生相关性的文献报道较少,且二者对急性脑梗死后HT 的预测价值尚不明确,基于此,本研究主要探讨急性脑梗死后HT 患者血清CTRP-3、Cys-C 水平变化及相关危险因素,现报告如下。
1 资料与方法
1.1 临床资料 回顾性选取2017 年1 月~2019 年11月期间于我院收治的939 例急性脑梗死患者作为研究对象,纳入标准:①符合《中国急性缺血性脑卒中诊治指南2014》中缺血性脑卒中的诊断标准[5],并经头颅CT'或MRI 检查确诊为缺血性脑卒中者;②年龄18~75 岁,首次急性发病者;③均在发病24h 内入院者;④临床资料和血清标本完整者。排除标准:①入院首次头颅影像学检查显示为单纯出血者;②精神或认知功能障碍者;③存在凝血功能异常、心肝肾功能障碍者;④合并恶性肿瘤、感染性疾病者;⑤近3 个月内有颅内感染、创伤或手术史者。939 例急性脑梗死患者中有106 例发生HT,为HT 组;其余833 例为单纯急性脑梗死未发生HT 患者,划为非HT 组。HT 组中男性45 例,女性61 例,年龄48~69 岁,平均年龄(59.05±10.18)岁;非HT 组中男性376 例,女性457 例,年龄49~72 岁,平均年龄(60.84±12.53)岁。另选取同期于本院体检的100 例健康人群作为正常对照组,均为无感染性疾病和心、肝、脑、肾功能障碍及糖尿病的健康成年人。其中男62 例,女38 例,年龄45~65 岁,平均(57.32±11.62)岁。三组性别、年龄比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 HT 诊断标准 参考《中国急性脑梗死后出血转化诊治共识2019》[6]中制定的HT 诊断标准,急性脑梗死后首次头颅CT 或MRI 未发现出血,而再次头颅CT或MRI 检查发现有颅内出血,即梗死灶相关血管分布区域内出现斑点状的高密度影或边界清晰的高密度血肿。HT 包括自发性出血转化和采取干预措施后的出血。
1.2.2 一般资料收集 收集患者的年龄、性别、既往史、烟酒嗜好史、入院时美国国立卫生研究院卒中量表(national institutes of health stroke scale,NIHSS)评分、梗死面积、梗死部位等一般情况。
1.2.3 血清CTRP-3、Cys-C 水平检测 分别于入院第1d、4d、7d 和10d,采集三组(正常对照组仅在入院1d 时采集)研究对象的空腹12 h 后(清晨)的外周静脉血,经3000r/min 离心15min,分离上清液并于-80℃条件下冻存。取患者冻存血清标本,采用美国贝克曼库尔特公司的AU 5800 型全自动生化分析仪检测血清中CTRP-3、Cys-C 水平,检测方法为酶联免疫吸附法,严格按照酶联免疫试剂盒(上海西唐生物科技公司)说明书进行标准品稀释、加样、加酶、显色、终止、测定等操作。
1.3 统计学处理 采用SPSS 22.0 软件对实验数据进行分析和处理,计数指标用率表示,采用χ2检验;计量指标采用mean±SD 表示,采用组间独立样本t 检验;多因素分析采用Logistic 回归模型,通过ROC 曲线分析血清CTRP-3、Cys-C 水平对急性脑梗死后HT 的预测价值,均以P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者不同时间点血清CTRP-3、Cys-C 水平变化情况比较 检测结果显示,入院1d、4d、7d 和10d,HT 组与非HT 组患者血清CTRP-3 水平均低于正常对照组的血清CTRP-3、Cys-C 水平均高于正常对照组的血清Cys-C(P<0.05)。入院1d、4d、7d 和10d,HT 组患者血清CTRP-3 水平均低于非HT 组(P<0.05),Cys-C水平均高于非HT 组(P<0.05);入院4d 时两组血清CTRP-3 水平均低于入院1d(P<0.05),Cys-C 水平均高于入院1d(P<0.05);入院7d 和10d,两组血清CTRP-3水平均高于入院1d(P<0.05),Cys-C 水平均低于入院1d(P<0.05),见表1。

表1 两组患者不同时间点血清CTRP-3水平比较(ng/mL)
2.2 血清CTRP-3、Cys-C 对急性脑梗死后HT 的预测价值分析 以HT 组和非HT 组患者入院1d 的血清CTRP-3、Cys-C 水平进行预测急性脑梗死后HT 的ROC曲线分析,结果显示,CTRP-3、Cys-C 水平单独预测急性脑梗死后HT 的ROC 曲线下面积分别为0.744 和0.772,均低于两项指标联合预测的ROC 曲线下面积0.839(P<0.05)。两项指标预测急性脑梗死后HT 时,其cutoff 值分别为:266.73 ngm/L 和1.58 mg/L,见表2 和图1。
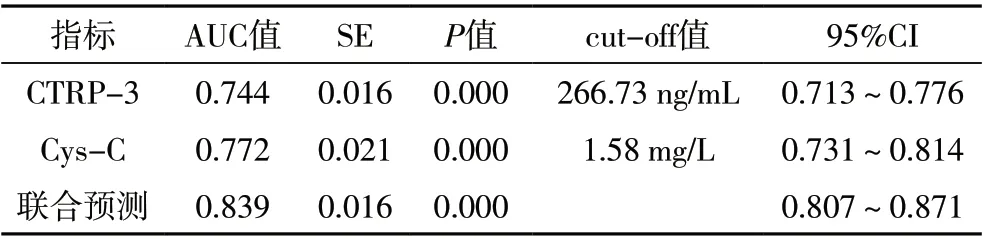
表2 血清CTRP-3、Cys-C水平预测急性脑梗死后HT的ROC曲线分析结果
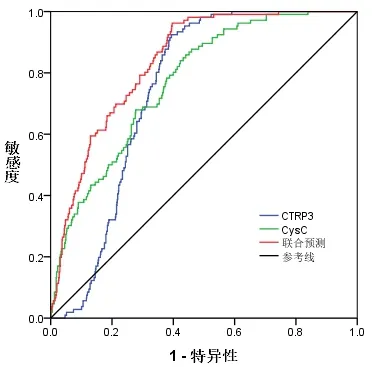
图1 血清CTRP-3、Cys-C水平预测急性脑梗死后HT的ROC曲线
2.3 急性脑梗死后发生HT 的单因素分析 结果显示,HT 组和非HT 组患者在梗死部位、梗死面积、心房纤颤病史、入院NIHSS 评分、有无溶栓治疗及血清CTRP-3、Cys-C 水平方面存在明显差异(P<0.05),见表3。

表3 急性脑梗死后发生HT的单因素分析(例/%)
2.4 急性脑梗死后发生HT 的多因素Logisitic 回归分析 以急性脑梗死患者是否发生HT 作为因变量,将表4中差异存在统计学意义的因素,即梗死部位、梗死面积、心房纤颤病史、入院NIHSS 评分、有无溶栓治疗及血清CTRP-3、Cys-C 水平7 项作为自变量,并进行赋值,梗死部位(皮质下=0,皮质=1)、梗死面积(小=0,中=1,大=2)、心房纤颤病史(无=0,有=1)、溶栓治疗(无=0,有=1)、入院NIHSS 评分(<13 分=0,≥13 分=1)、血清CTRP-3(≥266.73 ng/mL=0,<266.73 ng/mL=1)、血清Cys-C(≥1.58 mg/L=0,<1.58 mg/L=1),并将其纳入Logisitic 回归模型中,结果显示皮质梗死、大面积脑梗死、血清CTRP-3<266.73 ng/mL、血清Cys-C ≥1.58mg/L 和溶栓治疗是急性脑梗死患者发生HT 的重要危险因素,见表4。
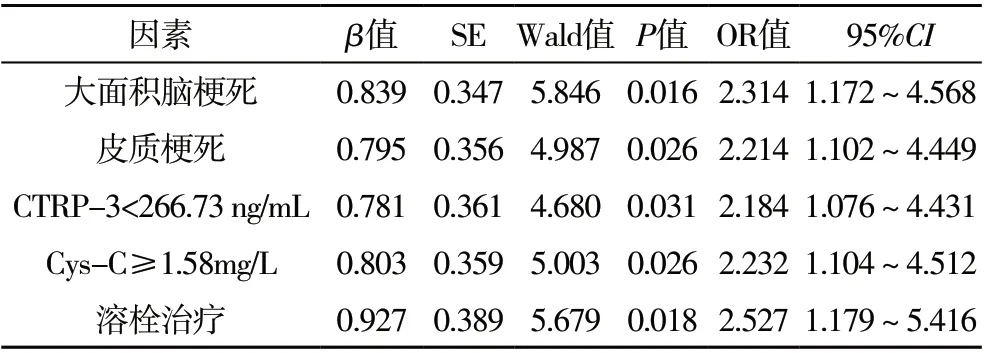
表4 影响急性脑梗死后发生HT的多因素Logisitic回归分析
3 讨论
HT 是急性脑梗死后常见的一种并发症,其发病主要机制为血流的再灌注,影像学上表现为低密度梗死区再次出现散在或局限性分布的高密度影[7-8]。急性脑梗死后HT 病情复杂多变,可造成患者神经功能缺损加重,导致病情恶化、预后较差,增加家庭经济和生活负担。因此,临床上早期发现和预防急性脑梗死后HT的发生很有必要。研究表明[9],血清CTRP-3、Cys-C 水平与急性脑梗死后HT 的发生关系密切,探讨二者在急性脑梗死后HT 患者血清中的水平变化对于判断脑梗死后HT 的发生及病理生理学机制具有重要意义。
本研究结果显示,入院1d、4d、7d 和10d 时,HT 组与非HT 组患者血清CTRP-3、Cys-C 水平均高于正常对照组,且HT 组患者血清CTRP-3 水平均低于非HT 组,Cys-C 水平均高于非HT 组,可见急性脑梗死后HT 患者较高的Cys-C 水平和较低的CTRP-3 水平,沈茹等[10]亦在研究报告中发现HT 患者血清CTRP-3 水平低于非HT 患者。由于CTRP-3 属于一种新型的脂肪因子,在急性冠脉综合征患者血清中水平较健康对照组更低,已被多项研究表明具有调节免疫、减轻炎症反应、改善动脉粥样硬化等作用[11]。高喜斌等[12]认为CTRP-3 主要通过降低巨噬细胞中多种促炎细胞因子的表达发挥抗炎症反应,并改善动脉粥样硬化,达到调节和保护心脑血管的目的。Cys-C 作为一种半胱氨酸蛋白酶抑制剂,可有效维持动脉内膜代谢平衡,保持机体正常生理功能。研究指出[13],急性脑梗死患者血清Cys-C 水平明显升高,Cys-C 失调可能通过促进血管壁重构和大量炎性介质分泌和释放等加剧动脉粥样硬化和动脉狭窄或堵塞。HT 患者较非HT 患者血清Cys-C 水平更高与其梗死面积较大或病情严重等有关。进一步的ROC 曲线分析结果显示,CTRP-3、Cys-C 水平单独预测急性脑梗死后HT 的ROC 曲线下面积均低于两项指标联合预测的ROC 曲线下面积,可见以上两项指标联合检测对于预测急性脑梗死后HT 的发生具有较好的应用价值。本研究亦发现,入院4d 时两组血清CTRP-3 水平均低于入院1d,Cys-C 水平均高于入院1d,入院4d 后两组CTRP-3水平逐渐上升,Cys-C 水平逐渐下降,但均高于正常对照组,可见CTRP-3、Cys-C 与急性脑梗死患者的病情进展存在一定联系。由于急性脑梗死第3-5d 多为水肿加重期,患者病情严重危急、易变化,出现CTRP-3 水平较低,Cys-C 水平升高;随后处于恢复期患者血清CTRP-3水平呈上升趋势,Cys-C 水平呈下降趋势。
本研究结果还显示,皮质梗死、大面积脑梗死、血清CTRP-3<266.73 ng/mL、血清Cys-C ≥1.58mg/L 和溶栓治疗是急性脑梗死患者发生HT 的重要危险因素。当CTRP-3 水平较低时,提示患者血脑屏障破坏,脑水肿程度严重,病情加剧,存在较高的HT 发生风险。血清较高水平的Cys-C 可通过破坏动脉内膜代谢平衡、促进内皮细胞功能障碍等导致病情进展,增加HT 的发生风险[14]。溶栓治疗已被公认是脑梗死后HT 的危险因素,溶栓后脑部梗死组织可能因血液再次发生灌注而引发出血,导致HT 的发生。皮质梗死患者脑梗死后更容易发生HT 主要认为与梗死部位在皮质的患者多为脑栓塞引起,栓子的不稳定性可使其发生溶解或移向远端,造成近端血流再通、受损血管壁渗血[15];且皮质血供丰富,发生缺血再灌注损伤的风险较高。大面积脑梗死是脑梗死后HT 发生的重要危险因素,梗死面积越大,患者出现脑组织水肿程度越严重,水肿消退后侧支循环开放,导致坏死的毛细血管出血的可能性越大[16]。因此临床上应重点关注大面积脑梗死、皮质梗死和溶栓治疗患者,早期监测血清CTRP-3、Cys-C 水平,做好HT 预防和检查工作,及早采取干预措施。
综上所述,入院4d 内,急性脑梗死后HT 患者血清CTRP-3 水平持续降低,Cys-C 水平持续升高,且相比于非HT 患者血清CTRP-3 水平更低,Cys-C 水平更高;皮质梗死、大面积脑梗死、血清CTRP-3<266.73 ng/mL、血清Cys-C ≥1.58mg/L 和溶栓治疗是急性脑梗死患者发生HT 的重要危险因素,血清CTRP-3、Cys-C 水平对于临床上预测急性脑梗死后HT 具有较好的应用价值。

