儿童先天性心脏病术后医院感染风险因素分析
罗润娇 杜欣为 龚霄雷 陈一玮 郝泽东 王 伟
上海交通大学医学院附属上海儿童医学中心心胸外科(上海 200127)
先天性心脏病(congenital heart disease,CHD)是临床常见的先天性畸形,手术为其主要治疗方式[1]。与其他外科治疗一样,医院感染是最常见的并发症和致死原因之一[2]。CHD 患儿由于原发疾病严重、免疫力低、身体状况及营养状态差,更容易发生医院感染。术后医院感染会导致住院时间延长,康复延迟,并增加疾病痛苦和医疗费用,严重时甚至危及生命。不同临床研究中CHD患儿医院感染的发生率差异较大,约为16.4%~30.8%;发生医院感染儿童的死亡率为11.0%,而非感染儿童的死亡率仅为2.0%[3-5]。因此,探索患儿术后医院感染的风险因素有助于制定预防感染措施,减少术后并发症。目前,临床诊断医院感染的标志物主要包括外周血白细胞计数(WBC)、C反应蛋白(CRP)、降钙素原(PCT)、白细胞介素6(IL-6)、红细胞沉降率(ESR)等。近年来认为中性粒细胞淋巴细胞比值(neutrophil to lymphocyte ratio,NLR)是一种比单个血细胞计数绝对值更稳定的炎症性生物标志物,简单易获取,且与多种心血管疾病的预后密切相关[6-7]。还有报道显示较高的NLR与童年晚期较差的心血管状况有关[8]。但目前关于NLR的研究大多来自成人,在儿童尤其是CHD患儿中较少。本研究旨在探讨接受心脏手术的CHD 患儿术前NLR 及其他因素与医院感染之间的关系。
1 对象与方法
1.1 研究对象
本研究为回顾性队列研究,研究纳入2006 年1月1 日至2017 年12 月31 日在上海儿童医学中心接受心脏手术的CHD患儿。纳入标准:①年龄<18岁,且确诊为CHD者;②符合CHD手术指征,且均在体外循环(cardiopulmonary bypass,CPB)下行心内直视手术;③有可获取的NLR数据。排除标准:川崎病、风湿病等后天因素所致心脏病者。
根据NLR 随年龄增长分布的变化拐点将所有患儿分为两组(<224天和≥224天)[9];并参照2003年卫生部的医院感染诊断标准[10],再将<224 天以及≥224 天患儿分别分为感染组和未感染组。感染判定标准:有感染的症状体征或影像学表现以及微生物学感染的证据,血或其他送检标本培养阳性。
本研究获医院伦理委员会批准(编号:SCMCIRB-K2016047)。
1.2 方法
1.2.1 临床资料收集 采用回顾性调查方法,从临床数据库提取医院感染风险因素,包括年龄、性别、CPB持续时间、早产、心脏手术史、美国胸外科医师学会(society of thoracic surgeons,STS)风险评级[11]、体质指数(body mass index,BMI)Z评分[12]、是否延迟关胸和存在术前感染[13]及术前实验室检查等临床资料,比较患儿的基线特征,分析CHD 患儿心脏手术后医院感染率及风险因素。对于30天内有多次手术记录的患儿,仅纳入最后1次心脏手术,既往手术记录记为手术史。
1.2.2 实验室检查 患儿均于初次入院时空腹采集静脉血2 mL,EDTA-K 2 抗凝,于标本采集4小时内使用全自动血液分析仪(日本希森美康,XS 500 i)、全自动生化分析仪(美国贝克曼库尔特,DxC 600)和配套试剂进行血常规和生化检测。收集所有患儿相关血液检查结果,包括丙氨酸氨基转移酶(ALT,正常值范围0~40 U/L)、天门冬氨酸氨基转移酶(AST,正常值范围0~40 U/L)、碱性磷酸酶(ALP,正常值范围45~125 U/L)、血清肌酐(Scr,正常值范围24.9~69.7 μmol/L)、白细胞计数[WBC,正常值范围(5.0~12.0)×109/L]、淋巴细胞计数[正常值范围(0.8~4.0)×109/L]、中性粒细胞计数[正常值范围(2.5~7.5)×109/L]等。以中性粒细胞计数除以淋巴细胞计数计算NLR;以淋巴细胞计数除以WBC计算淋巴细胞白细胞比值(LWR,正常值范围0.2~0.4);以中性粒细胞计数除以WBC 计算中性粒细胞白细胞比值(NWR,正常值范围0.5~0.7)。上述指标结果不在正常值范围则定义为异常。
1.2.3 致病菌培养 血培养采用全自动血液培养仪(BD,BACTEC FX),局部分泌物(如痰、尿等)采用全自动微生物分析仪(法国梅里埃,VITEK 2 COMPAC),由专业技术人员按照美国临床实验室标准化研究所(CLSI)颁布的标准[14]进行操作和鉴定。所有实验室数据均来自医院的电子病历,所有检测均在上海儿童医学中心完成。
1.3 统计学分析
采用SPSS 22.0 统计软件进行数据分析。由于中性粒细胞和淋巴细胞比例随年龄增长存在两次交叉现象[9],所以NLR 随年龄增长呈现先下降后上升的趋势。本研究以年龄作为因子,NLR作为结局,利用多项式线性回归进行拟合得到拟合函数:NLR=0.56649-0.00025981×年龄+0.0000005801263×年龄2,根据得到的一元二次函数求得最优解,即NLR 的变化拐点在224 天。非正态分布计量资料以中位数(P25~P75)表示,组间比较采用秩和检验。计数资料以例数(百分比)表示,组间比较采用χ2检验。采用二分类logistic 回归分析CHD患儿术后发生医院感染的风险因素,以向前逐步回归法纳入变量。通过受试者工作特征(ROC)曲线分析NLR 对于患儿术后发生医院感染的预测价值。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
共纳入11 937 例CHD 患儿,男6 746 例、女5 191例,中位年龄316.0(175.0~838.0)天。其中<224天患儿4 335例,男2 492例、女1 843例,中位年龄139.0(98.0~184.0)天;≥224 天患儿7 602例,男4 254例、女3 348例,中位年龄602.0(339.0~1 205.8)天。共1 325 例(11.1%)患儿发生医院感染,其中<224天患儿830例(19.15%),≥224天患儿495 例(6.51%),<224 天患儿的医院感染率高于≥224 天患儿,差异有统计学意义(χ2=446.63,P<0.001)。
2.2 感染组与未感染组临床特征比较
与未感染组相比,<224 天患儿感染组NLR 偏高,年龄较小,CPB持续时间较长,BMI-Z评分较低,STS风险评级≥3、有术前感染的比例较高,淋巴细胞计数、LWR、NWR 异常的比例较低,差异均有统计学意义(P<0.05)。
与未感染组相比,≥224 天患儿感染组年龄较小,CPB持续时间较长,BMI-Z评分较低,STS风险评级≥3,有心脏手术史,延迟关胸,术前感染以及ALT、AST、WBC、中性粒细胞计数异常的比例较高,淋巴细胞计数、LWR 异常的比例较低,差异均有统计学意义(P<0.05)。见表1、2。

表1 患儿感染组与未感染组<224天基线特征比较

表2 患儿感染组与未感染组≥224天基线特征比较
2.3 医院感染风险因素分析
将单因素分析中P<0.05变量以向前逐步回归纳入二分类logistic 回归分析,结果发现,NLR 水平高、CPB持续时间长、术前有感染、STS风险评级≥3是<224 天患儿术后发生医院感染的独立风险因素(P<0.05);而年龄大、LWR异常是<224天患儿术后发生医院感染的独立保护因素(P<0.05)。见表3。心脏手术史、术前有感染、STS 风险评级≥3、ALT异常、AST 异常是≥224 天患儿术后发生医院感染的独立风险因素(P<0.05);而年龄大、BMI-Z评分高以及LWR异常是≥224天患儿术后发生医院感染的独立保护因素(P<0.05)。见表4。
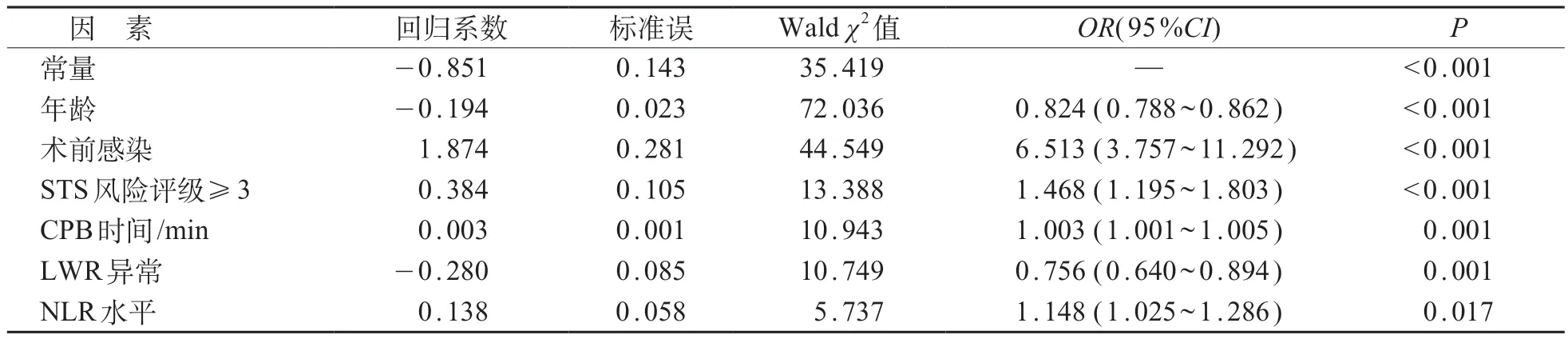
表3 Logistic逐步回归分析<224天患儿医院感染发生风险因素

表4 Logistic逐步回归分析≥224天患儿医院感染发生风险因素
2.4 NLR对于<224天患儿术后发生医院感染预测价值
NLR对于<224天患儿术后发生医院感染的曲线下面积(AUC)为0.594(95%CI:0.572~0.617),当NLR>0.542 时,其诊断医院感染的灵敏度为41.8%,特异度为73.6%。
3 讨论
CHD 是常见的致死性先天性畸形,医院感染是CHD 患儿心脏手术后发病和死亡的主要原因之一[2]。本研究中CHD 患儿术后总体医院感染率为11.1%,低于既往研究结果(16.4%~30.8%)[3-4,15],这可能与现今医院整体防感染措施更为合理,包括监护室的设计、净化设备的进步以及对医护人员预防感染的教育更为有效有关。但即使如此,医院感染率也超过10%,其中<224 天的感染率更是接近20%,因此,医院感染依然是术后值得关注的热点。了解CHD患儿术后医院感染的相关风险因素,有助于早期干预以改善预后。既往关于CHD患儿术后医院感染风险的研究较少,且多为小规模研究,因此本研究通过大样本分析来寻找CHD 术后感染的相关风险因素。
本研究中<224 天患儿医院感染率显著高于≥224 天患儿,年龄可能是造成这种差异的主要原因之一。本研究logistic 回归分析发现年龄越小,患儿术后发生医院感染的风险越大,与既往研究结果一致[5,15]。患儿年龄越小、免疫功能越低,以及术中抗生素的常规使用都可能会增加术后医院感染的概率[3]。此外,患儿年龄越小,术后恢复时间更长(包括机械通气持续时间、ICU 住院时间等),感染并发症的发生率也更高[16]。一项多中心研究表明,年龄小是儿童心脏移植后细菌感染的独立风险因素[17]。另一项病例对照研究也发现,年龄<1岁与儿童心脏手术后手术部位感染有相关性[4]。
本研究发现,BMI-Z评分低是CHD患儿术后医院感染的风险因素。营养不良在CHD患儿中的发生率很高,其原因主要包括高代谢状态、能量摄入不足、胃肠道吸收不良和循环血流减少等[18]。充足的营养对患儿生长、伤口愈合和免疫功能至关重要,术
前营养不良对CHD患儿术后结果有重大影响。研究表明,术前营养不良与接受CHD手术的新生儿呼吸衰竭和晚期死亡率有关[19]。另有研究报道,CHD患儿术前营养不良与较长的ICU停留时间、住院时间、机械通气时间和较高的30天死亡率有关[20],本研究与其结果一致。由于BMI-Z评分是一个潜在可变的风险因素,适当的围术期营养干预可能有助于预防儿童心脏手术后的医院感染。术前感染患儿的术后机械通气、ICU 病房住院时间更长,术后感染发生率也更高[3]。回顾性研究证实,手术复杂、既往心胸手术史与小儿心脏手术后的严重感染有关[4]。另有研究发现,手术时间超过阈值时间(手术时间的第75 百分位数)是手术部位感染的风险因素[21]。其可能原因是,复杂的手术与长时间的手术室停留增加了细菌入侵的机会[22]。延迟关胸与手术部位和血液感染风险增加有关[23]。在心脏手术过程中,CBP可能启动全身炎症反应,导致免疫紊乱和严重的肺功能障碍,是术后感染的独立风险因素[24]。本研究中,有术前感染、既往心脏手术史、STS风险评分高、CPB持续时间长、延迟关胸的患儿术后感染率高,与文献报道相吻合[4,21-24]。
NLR 是近年来提出的一个新指标,可反映机体的炎性反应程度[6-7],因该指标的易获得性受到广泛关注,但至今未见评估NLR与CHD患儿术后医院感染关系的研究报道。本研究将NLR作为相关风险因素纳入分析,结果显示,NLR是CHD患儿术后发生医院感染的独立风险因素。NLR 对于<224 天CHD患儿术后发生医院感染的AUC 为0.594(95%CI:0.572~0.617),诊断价值较低。当NLR>0.542时,其诊断医院感染的灵敏度为41.8%,特异度为73.6%。这可能是因为儿童期间NLR 比值不稳定,因此其对炎症反应的预示效应不如成人。本研究发现LWR升高是CHD患儿术后发生医院感染的独立保护因素。淋巴细胞是适应性免疫系统不可分割的一部分,并参与伤口愈合。术前淋巴细胞减少可能与全身应激状态有关,引起促炎症反应,导致组织修复和原发性伤口愈合障碍,增加术后感染风险[25]。已证明术前改善免疫系统功能(如使用免疫调节剂)可以减少术后感染并发症[26]。CHD 患儿心肌细胞有不同程度的损伤,免疫力低于正常儿童,炎症反应和感染的风险增加[27],这可能解释了AST、ALT、WBC、中性粒细胞计数以及NWR 异常比例偏高的患儿与术后感染之间的联系,但有待进一步研究。
综上所述,年龄小、BMI-Z 评分低、术前感染、手术复杂、手术时间长以及NLR升高的CHD患儿术后感染风险较高。临床可通过加强术前营养支持,适当选择手术时机,优化手术程序,改善免疫系统功能以降低CHD患儿术后医院感染的风险。

