川崎病合并关节炎2 例报告并文献复习
刘 蕾 宋晓翔 封其华
苏州大学附属儿童医院风湿免疫科(江苏苏州 215000)
川崎病(Kawasaki disease,KD)是儿童时期常见的血管炎之一,可累及全身几乎所有器官,部分患者可表现出关节症状,后者是KD 急性期炎症级联反应引发的关节局部炎症的重要临床表现。全身型幼年特发性关节炎(systemic juvenile idiopathic arthritis,SJIA)是儿童时期常见的风湿性疾病之一,可表现为不明原因发热、皮疹、淋巴结肿大等,早期与川崎病的临床表现类似,并且无特异性实验室检查方法,在临床完全区分二者有一定难度。本研究报告苏州大学附属儿童医院收治的2 例KD 合并关节炎患儿的临床资料,并复习相关文献,以分析KD 合并关节炎的临床特点,并探讨KD 合并关节炎和SJIA 之间鉴别诊断要点,协助临床诊断和治疗。
1 病例资料
例1患儿,女,4岁10个月,因发热伴颈部肿块4天,咳嗽、腹痛2天收入院。入院前4天出现发热,热峰40℃,伴颈部肿痛,外院予头孢曲松、阿奇霉素、氢化可的松琥珀酸钠等治疗,发热反复。体格检查:神清,精神一般,全身皮肤及巩膜轻度黄染,双侧颈部淋巴结肿大,最大约2.5 cm×2.5 cm,有触痛;双眼结膜充血,口唇干,未见皲裂,口腔黏膜充血明显,舌乳头突起,咽红,扁桃体I度肿大;腹膨软,无压痛,肝脾不大;指趾端无硬肿及脱皮。辅助检查:白细胞32.01×109/L,中性粒细胞97.1%,血红蛋白105 g/L,血小板328×109/L,C反应蛋白346.58 mg/L,血沉58 mm/h,降钙素原19.95 ng/mL,白蛋白32.5 g/L,丙氨酸氨基转移酶161.7 U/L,天冬氨酸氨基转移酶71.6 U/L,总胆红素105.7 µmol/L,肌酐246.7 µmol/L,尿素25.1 µmol/L,尿酸873 µmol/L,钾3.2 mmol/L,钠129 mmol/L,铁蛋白378.1 ng/mL,白介素6(IL-6)32 pg/mL,肿瘤坏死因子α(TNF-α)12 pg/mL,补体C 3 1.17 g/L,C 4 0.3 g/L,IgA 1.86 g/L,IgG 5.95 g/L,IgA 0.96 g/L。骨髓涂片示感染征象;心脏彩超示右侧冠脉扩张,房间隔缺损;腹部CT示部分肠管积气扩张。入院诊断:1.川崎病,2.水电解质紊乱,3.肝功能异常,4.急性肾损伤。住院第1 天予静脉用丙种球蛋白(intravenous immunoglobulin,IVIG,2 g/kg×1 d)、甲基泼尼松龙2 mg/(kg·d)、阿司匹林30 mg/(kg·d)、丁二酸磺腺苷30 mg/(kg·d)、头孢曲松80 mg/(kg·d)治疗。住院第2天起患儿体温恢复正常。第5天出现腹痛,解黑便3次,查血红蛋白56 g/L,铁蛋白566 ng/mL,考虑合并消化道出血、巨噬细胞活化综合征(macrophage activation syndrome,MAS),予禁食、止血、红细胞支持,改甲基泼尼松龙1 mg/(kg·d)治疗,患儿病情逐渐平稳,改氯吡格雷1 mg/(kg·d)口服。住院第17天激素量减半,第20天减停。住院第22天患儿再次出现发热,并出现双侧腕关节及髋关节肿痛,髋关节MRI 示积液(图1),抗环瓜氨酸抗体(anti-cyclic citrullinated peptide antibody,CCP)阳性,自身抗体、类风湿因子(rheumatoid factor,RF)阴性,复查心脏彩超较前无变化,临床考虑诊断KD合并关节炎,予甲基泼尼松龙1 mg/(kg·d)治疗,次日体温正常,14天后关节症状好转出院,继续口服药治疗。1 个月后激素逐渐减停,6 个月后复查心脏彩超冠脉恢复正常,停用氯吡格雷,期间每月复查血象示ESR、CRP处于正常范围,关节症状未再反复。

图1 例1 髋关节影像学检查结果
例2 患儿,男,2 岁11 月,因发热伴右膝关节肿痛1周入院。入院前1周出现发热,热峰39 ℃,有眼红、唇红,同时伴有右膝关节肿胀疼痛,活动受限,偶有咳嗽,病初全身有粟粒样皮疹,后自行消退,门诊予头孢美唑、甲基泼尼松龙等治疗,热峰下降,发热间隔延长,关节肿痛无明显好转。入院体格检查:神清,精神可,全身皮肤黏膜无皮疹,双侧颈部淋巴结肿大,最大约绿豆大小;结膜充血,唇红,舌乳头突起,咽红,双侧扁桃体II 度肿大;腹软,肝脾不大;右侧膝关节肿胀,有压痛,皮温高,外展内旋均受限,指趾端无硬肿及脱皮。辅助检查:白细胞10.39×109/L,中性粒细胞48.6%,血红蛋白112 g/L,血小板273×109/L,C反应蛋白13.91 mg/L,血沉38 mm/h,降钙素原1.54 ng/mL,铁蛋白101.6 ng/mL,补体C3 1.09 g/L,C 4 0.27 g/L,IgA 1.08 g/L,IgG 9.55 g/L,IgA 1.27 g/L。自身抗体、RF阴性。骨髓涂片未见明显异常。B超示右侧膝关节髌上囊积液。三次心脏彩超均未见冠脉扩张。右膝关节正侧位片示右膝关节软组织肿胀。右膝关节MRI示右膝关节积液及髌上囊积液,右膝关节广泛皮下软组织、肌肉层、筋膜层软组织肿胀(图2)。入院诊断:①川崎病,②关节炎,③支气管肺炎。住院第1天予IVIG(2 g/kg×1d)、阿司匹林30 mg/(kg·d)、头孢唑肟100 mg/(kg·d)治疗。住院第2天起体温恢复正常。第5天出现趾端膜状脱皮,阿司匹林减量10 mg/(kg·d)。住院第7天再次出现低热,皮疹反复,关节肿痛一直无明显好转,加用甲基泼尼松龙2 mg/(kg·d)×3d,体温正常2天后再次反复,复查血白细胞12.82×109/L,中性粒细胞77.6%,血小板538×109/L,C反应蛋白77.06 mg/L,关节MRI 示关节积液量较前增多,改用头孢曲松80 mg/(kg·d),甲基泼尼松龙4 mg/(kg·d),再次予IVIG(2 g/kg×1d),体温恢复正常,血炎症指标下降,甲基泼尼松龙缓慢减量至2 mg/(kg·d),但仍有关节肿胀,加用甲氨蝶呤(methotrexate,MTX)10 mg/(m2·周),予出院继续口服药治疗。出院后患儿口服MTX治疗6 个月,期间甲基泼尼松龙缓慢减至8 mg/d,仍有关节肿胀及跛行,复查CRP 正常,心脏彩超正常,膝关节MRI示积液较前增多,加用注射用重组人Ⅱ型肿瘤坏死因子受体抗体融合蛋白(recombinant human type II tumor necrosis factor receptor-antibody fusion protein,rh TNFR:Fc)0.8 mg/(kg·周),患儿关节症状较前好转,分别于3、6 个月后复查MRI 示积液较前减少。临床考虑KD 合并幼年特发性关节炎(juvenile idiopathic arthritis,JIA)。
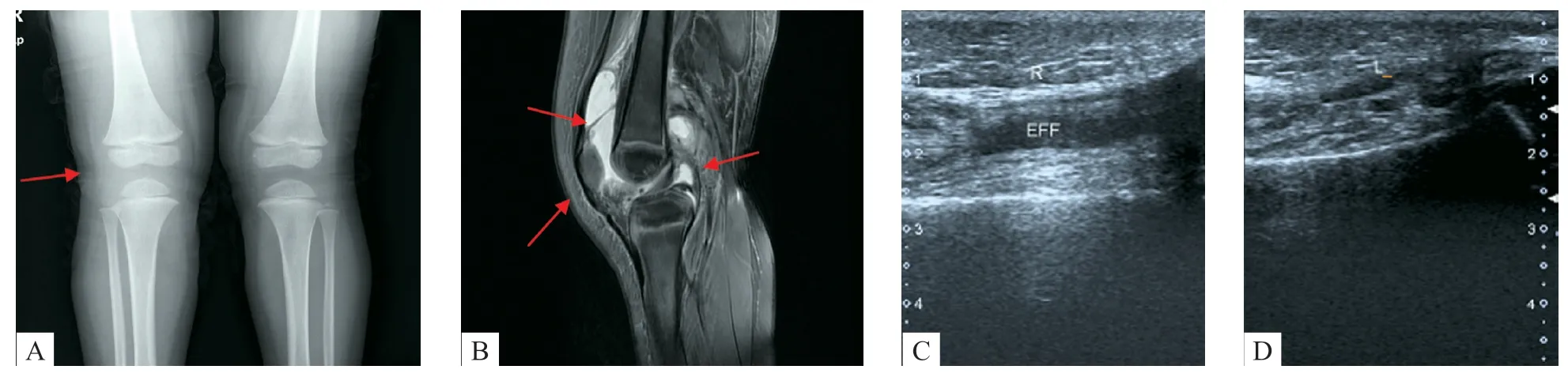
图2 病例2 膝关节影像学检查结果
2 讨论
KD是一种儿童期常见的急性发热性疾病,常伴有严重的心血管并发症如冠状动脉瘤,部分川崎病患者伴有关节炎或关节痛[1]。KD相关性关节炎可分为两类,一类是早发性关节炎,可在KD 起病第1 周出现,起病急,程度较重,通常为多关节受累,包括指间关节和承重的大关节,可持续20 天;另一类是晚发性关节炎,于病程10天后发生,起病较慢,程度较轻,较易发生于承重的大关节,尤其是膝关节及踝关节,可持续6~8周[2]。Martins等[3]报道,63例KD患儿中,8例(12.7%)合并关节炎,其中6例(75%)为早发型,5例(62.5%)为少关节型。所有患儿的关节炎均为自限性,并未留下后遗症,平均病程为14天,且均未超过22天。相比于晚发型组,早发型关节炎患者对一线治疗反应较好。Peng等[4]分析了1 420例KD 患儿,发现10.6%合并关节炎,其中66.9%为少关节受累,33.1%为多关节受累,并且分别在123 例(81.45%)和28 例(18.54%)患儿中观察到早发性和晚发性关节炎。Ito 等[5]报道1 例KD 患儿病程第4天出现关节炎症状,应用IVIG后症状不能缓解,后加用环孢素A 后关节症状缓解,MRI 提示关节滑膜炎症,无骨侵蚀、骨膜水肿等表现。Izumi等[6]报道2例KD患儿于热退后第14和17天出现关节炎症状,关节腔穿刺为无菌性关节炎。故川崎病相关性关节炎可发生于病程的急性及亚急性期,以少关节受累最为常见,其特点是具有自限性,预后一般良好。
JIA是儿童时期常见的风湿性疾病,以慢性关节滑膜炎为主要特征,伴全身多脏器损害。其中全身型JIA 可表现为不明原因发热、皮疹、淋巴结肿大,与KD尤其是不典型KD相比,两者有相似的C反应蛋白升高、白细胞增多、血小板增多,低白蛋白、贫血等,在临床完全区分两者很困难。部分JIA可能以KD样表现起病。Kumar等[7]报道,1例6岁男童发热25天,伴轻度黄疸、淋巴结肿大、全身斑疹、肝肿大,超声心动图提示冠状动脉扩张,考虑KD,2次IVIG及静脉甲基泼尼松龙治疗后仍反复发热,并出现MAS,加用环孢素A 及依托泊苷后症状缓解,临床诊断SJIA。Dogra 等[8]报道1 例18 岁女性患者病初诊断为不完全KD,对IVIG 及英夫利昔单抗治疗无反应,两个月后出现全身性JIA的症状。JIA及KD有重叠的临床特征,且缺乏特异性实验室检查方法,因此,临床上对这两种疾病的鉴别非常困难。铁蛋白被认为对SJIA的诊断有一定的临床应用价值,并且与其严重程度相关[9]。近年来许多研究报道TNF-α拮抗剂在大量KD患者中非常有效,KD患者急性期血清TNF-α水平升高[10]。TNF-α诱导的血清铁蛋白在KD 中也升高,并且可用于预测对初始IVIG 治疗的无应答[10-12]。因此,单纯依靠铁蛋白不能作为区分这两种疾病的指标。另外有研究报道SJIA患者也可能有类似于KD患儿的冠状动脉扩张[13]。KD及SJIA是否有相同的易感因素或病理生理过程尚不明确,对于考虑不完全KD 患者,早期使用IVIG 预防冠脉损害很重要,若应用IVIG 及阿司匹林无效后,不仅要考虑到IVIG无反应型,还需警惕此为SJIA的早期表现,以免延误诊治,甚至出现MAS 可能。有研究报道检测血清IL-18可用于区分SJIA和KD[14],但仍需进一步研究证实。
近年来发现部分患者同时患有JIA及KD。国外有团队观察随访了6 745例诊断为KD的儿童,发病6 个月内有10 例(0.2%)发生SJIA,这些患儿以不完全川崎病为主,临床表现中皮疹多见,而结膜炎少见,80%患儿关节症状出现在川崎病发生1 个月之后[15]。汤昔康等[16]报告1例4岁男童,诊断为KD,2次IVIG及静脉甲基泼尼松龙治疗后体温恢复正常,1周后出现关节症状(掌指关节、跖趾关节及左侧膝关节疼痛,近端指间关节梭型肿胀),临床考虑KD合并SJIA,加用柳氮磺吡啶后症状好转。KD及JIA均存在免疫功能紊乱,有证据表明在KD急性期,固有免疫及适应性免疫的不同组成部分被激活,KD患者存在部分炎性细胞因子如干扰素(IFN)-γ、TNF-α、IL-6、IL-1 β 等升高[17]。而SJIA 患者中存在IL-6、IL-18升高,另外MAS患儿NK细胞杀伤活性下降,分泌IL-1、IL-6、IL-18、TNF-α 及IFN-γ 明显增加[18],因此两病之间可能存在相似的病理生理过程,在同一个体中可以相互触发或相互促进。另一种可能是SJIA在不断发展中,早期表现不典型,治疗KD时使用了激素和免疫抑制剂使得JIA 的症状得到暂时压制,后期药物减量后JIA症状逐渐出现。另外使用激素和免疫抑制剂也有可能使得机体内免疫系统紊乱,造成异常免疫激活,从而导致JIA出现。
本文两例患儿均以发热为首发症状,具有KD典型表现。例1患儿关节症状出现在病程第4周,处于KD恢复期,累及双侧腕关节及髋关节,抗CCP抗体阳性,虽前期并发MAS,但应用小剂量激素后关节症状缓解,未再反复,预后较好,而SJIA病情相对较重,病程迁延,易反复,根据随访结果,仍考虑本病例为KD本身相关性关节炎。例2患儿关节症状出现在KD 急性期,与KD 其他主要症状同时出现,累及单侧膝关节,在KD恢复期仍持续进展,使用IVIG、激素及MTX后关节炎症仍有不断加重趋势,病程超过1年,加用注射用rh TNFR:Fc后症状好转,考虑同时存在JIA。另外患儿具有眼结膜炎、杨梅舌、指趾端膜状脱皮等临床表现,不能用JIA一种病解释,故诊断为KD 合并JIA。JIA 的诊断为排他性诊断,KD诊断主要靠临床表现,这两种疾病的临床诊断均具有一定的挑战性。为了更好地区分这两种疾病,需要系统地总结资料,并考虑下列问题:①分析病变可能存在的部位(系统或脏器)、性质和病因,在可能的疾病中进行选择时,用上述疾病是否能解释患者的临床表现;②关于这两种疾病的体内炎症机制研究,二者皆存在异常免疫系统激活,体内信号通路以及细胞因子、化学因子等炎性因子是否有重叠;③当治疗一种疾病时,另一种疾病是否得到改善,如果集中治疗一种疾病而两种疾病均获得缓解,那么说明二者可能存在共同的致病因素。
综上所述,KD及JIA 是对于儿童长期发热、皮疹、淋巴结肿大的不同诊断,KD合并关节炎与SJIA在临床表现上有高度相似性,目前没有特异性的实验室检查可以区分这两种疾病,需要长期临床观察,建立更精细的诊断标准以及开发更多的实验方法辅助诊断。

