染色体异常、染色体多态性与睾丸生精障碍的相关性分析
李秀兰 莫小东 唐 莉 魏海云
1.东莞市人民医院产前诊断中心(广东东莞 523000);2.东莞市人民医院生殖医学科(广东东莞 523000)
前 言
根据世界卫生组织报道显示,在适龄夫妇中有约15%的人群存在不育,其中超过50%是由男性因素导致[1]。 我国相关文献显示,适龄夫妇不育的发生率为10% ~20%,因其发病率逐年升高而受到广大学者的密切关注[2]。 导致男性生殖系统功能障碍多为先天性发育异常,如睾丸发育不全等,后天因素生殖系统感染等等。 近些年,逐渐发现染色体异常是导致男性生殖功能障碍的主要原因,与正常男性相比,睾丸生精障碍的患者染色体异常主要表现为Y 染色体无精子因子(Azoospermia factor,AZF)微缺失,且发生率明显升高[3]。 相关研究显示,少精子症和无精子症中发生染色体异常的概率分别为4.6%和13.7%,通常存在染色体数目及结构异常,数目变化常表现为三体、三倍体及X 单体,结构异常为染色体断裂、倒置及缺失[4]。 随着染色体显带技术发展,对染色体形态及结构有了全新的认知,一种涉及染色体结构、宽窄及着色的微小恒定变异引起了人们的关注,被称为染色体多态性[5]。 染色体多态性广泛存在健康人群中,但是不会诱发疾病,属于一种正常变异。 但越来越多的学者研究证实,染色体多态性与生殖疾病存在关联,染色体多态性的男性精子非整倍概率增加,临床通常诊断结果为少精子或无精子,患者存在生育障碍,但是观点尚未得到统一,还需要进一步研究[6]。 本文通过收集我院295 例睾丸生精障碍患者进行染色体核型分析及性激素检查来探讨其相关性及影响。
一、资料与方法
(一)一般资料
收集2020 年4 月~2021 年5 月经本院生殖医学科诊断为睾丸生精障碍的295 例患者作为研究对象。 年龄23 岁~45 岁,平均年龄34 岁,少精子症178 例,无精子症为117 例。 纳入患者均符合WHO《人类精液检查与处理实验室手册》诊断,包含患者至少连续进行2 次以上的常规检查,后经离心均未发现精子为无精子症,精子密度<15×106/mL 为少精子症。 所有患者均排除睾丸损伤、睾丸肿瘤以及其他因梗阻导致无精子症等非睾丸生精障碍患者。
(二)染色体G 显带核型分析
所有患者采用5mL 无菌注射器,于肘部抽取1mL静脉血,分别在2 个培养瓶中接种血液0.5mL,加入20μL ~40μL 的植物血球凝集素(Phytohaemagglutinin,PHA)液体,培养瓶瓶口采用酒精灼烧,轻轻摇晃放入培养箱,72h 后加入4μg/mL 的0.05mL 的秋水仙素,培养6h。 制备染色体标本,终止培养后进行离心沉淀,离弃上清液后加入7mL 的低渗液,1000r/min 离心6min,制备细胞悬液,滴在载玻片上后用口吹气,后利用酒精灯烘烤,再室温环境中存放3d 后可用来显色。 染色体G 显带胰蛋白酶配制,25mL 的生理盐水和25mL 的0.02% 的乙二胺四乙酸(Ethylenediaminetetraacetic acid,EDTA)导入立式染色缸内,加入2.5%胰蛋白酶1mL,滴入2 滴氢氧化钠调整pH 值为7.0 ~7.2,后放到37℃水浴箱中预热。 冲洗2 次,Giemsa 染色5 ~10min(37℃),过程中将G 显带染色体标本镜检,核型3 ~5个,异常者计数50 个细胞,分析10 个核型。
(三)血清中性激素检测
采集静脉血2mL,3500r/min 分离10min 采用购自BECKMAN COULTER 化学发光法试剂盒,按照试剂盒说明书检测血清中血清催乳素(Prolactin,PRL)(正常参考 值: 55. 97 ~278. 36mIU/mL)、 黄 体 生 成 素(luteinizing hormone, LH) (正常参考值: 1. 24 ~8.62mIU/mL)、 促 卵 泡 生 成 素( Follicle-stimulating hormone,FSH)(正常参考值:1.27 ~19.26mIU/mL)、睾酮(testosterone,T)(正常参考值:2.6 ~13.2nmol/L)。
(四)统计学分析
采用SPSS 23.0 统计学分析,计量资料性激素采用(X±S)表示,组间比较采用t检验或单因素方差分析,计数资料采用n(%)表示,组间比较行卡方检验或费舍尔精确经验,以P<0.05 为差异有统计学意义。
二、结果
(一)染色体核型异常的检出率
本研究选入的睾丸生精障碍的295 例,染色体异常为75 例(21.13%),少精子症178 例中染色体异常为35 例(19.66%),无精子症为117 例,其中染色体异常为40 例(34.19%),比较有统计学意义(X2=7.856,P=0.005)。 295例患者中染色体多态性为71 例(24.07%),少精子症178例中染色体多态性为34 例(19.10%),无精子症为117例其中染色体多态性为37 例(31.62%),比较有统计学意义(X2=6.597,P=0.010),见图1。
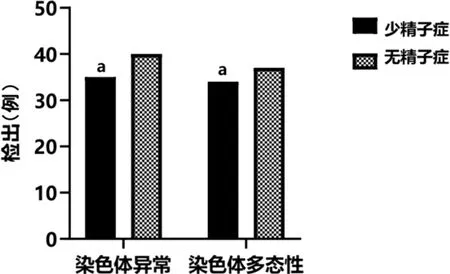
图1 各组患者染色体异常及染色体多态性比较
(二)无精子症及少精子症患者的染色体核型异常分析
少精子症患者的染色体核型异常主要表现为平衡易位为10 例(28. 57%),次要表现为臂间倒位6 例(17.14%),无精子症患者的染色体核型异常主要表现为克氏征为主为28 例(70.00%),具体不育患者核型异常情况见表1。

表1 无精子症及少精子症患者的染色体核型异常分析
(三)无精子症及少精子症患者的染色体多态性分析
本文无精子症及少精子症患者的染色体多态性主要包含小Y 长臂次缢痕增加(qh+)、随体多态性(ps+/ps-)、大Y、小Y 及9 号染色体倒位。 无精子症中Y 染色体多态性包含46,XY,小Y 及46,XY,大Y 为25 例(67. 57%),少精子症患者的占据25例(73.53%)。 无精子症患者的小Y 长臂次缢痕增加4 例(10.81%)、少精子症患者为2 例(5.88%),无精子症患者随体多态性为4 例(10. 81%),少精子症患者为2 例(5.88%),无精子症患者9 号染色体倒位为4 例(10. 81%),少精子症患者为5 例(14.71%),见表2。

表2 无精子症及少精子症患者的染色体多态性分析
(四)无精子症及少精子症染色体核型异常患者与血清性激素水平比较
与少精子症相比,无精子症患者染色体核型异常的血清中FSH、LH 升高,T 水平降低(P<0.05),见表3。
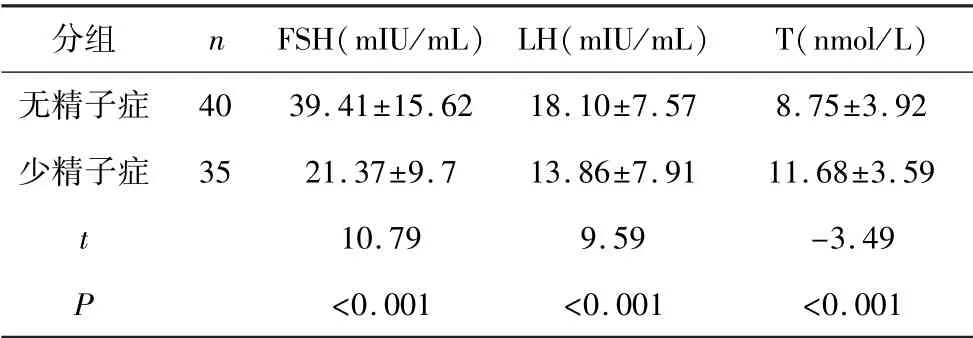
表3 染色体核型异常与血清性激素水平比较
(五)无精子症及少精子症染色体多态性与血清性激素水平比较
与少精子症染色体多态性患者相比,无精子症合并染色体多态性的患者血清中FSH、LH 升高,T 水平降低(P<0.05),见表4。
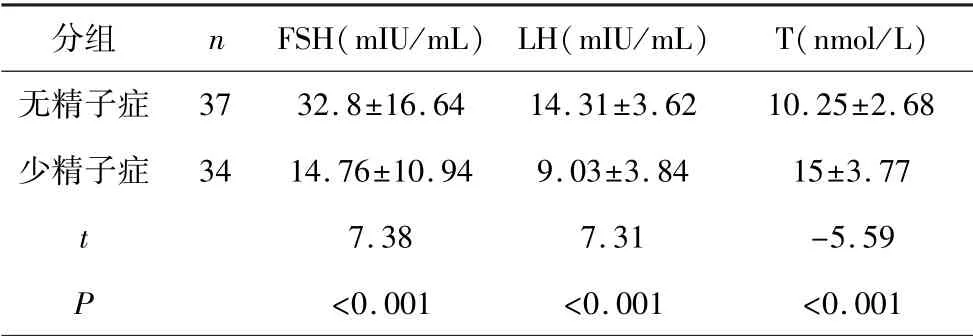
表4 染色体多态性与血清性激素水平比较
三、讨论
当前,男性生育功能障碍显著提高,约有30%的男性患者存在不育,严重影响患者生活质量。 目前已知引起男性睾丸生精障碍的因素较多,其中染色体异常是导致男性不育的主要原因。 相关国内报道数据证实我国不育男性41.70%的患者存在染色体异常[7]。 在男性生精障碍患者存在染色体核型异常及染色体多态性异常,目前,采用ICSI 技术虽然能够改变个别无精子患者不育的结局,但是对子代存在高遗传性的风险,因此提高染色体异常检出对于提高患者生育能力有重要作用。 本文通过观察对睾丸生精障碍的患者进行染色体核型分析,了解是否存在染色体异常或者染色体多态性,希望有助提高临床治疗针对性而增加临床疗效。
本文研究证实,在295 例睾丸生精障碍的患者中无精子症有34.19%患者存在染色体异常,少精子症患者有19.66%患者存在染色体异常。 无精子症患者染色体异常主要以克氏征为主,少精子症染色体异常主要以平衡易位及臂间倒位为主[8]。 刘兴章等[9]研究表示,在299 例睾丸生精障碍患者中无精子症患者中染色体核型异常的概率为34. 50%,少精子症中概率为13.00%,均说明染色体数目或结构异常可导致男性患者不育,本文结果与之相似。 无精子症染色体核型异常主要表现在47,XXY 即克氏征,是由染色体数目异常导致是导致患者原发性睾丸功能障碍的主要原因[10]。该类患者临床症状主要表现在睾丸小而硬,组织学上表现为睾丸曲细精管纤维化和透明样变,管腔闭塞而无精子生成,是导致无精子症主要原因[11]。 少精子症患者染色体异常主要以染色体相互异位为主,可诱发精子改变程度与配子染色体产生重复或缺失。 染色体核型臂间倒位在少精子症患者中检出率较高,主要由染色体倒位形成,产生不成熟的精子而导致精子减少。
染色体多态性主要是指染色体微小形态的改变,人类染色体多态性主要集中在Y 染色体长臂远端、随体及次缢痕等[12]。 Y 染色体形态改变主要表现为大Y及小Y 改变。 大Y 改变会导致Y 染色体中基因片段重叠性升高,导致有丝分裂增加,影响精子细胞分化及发育。 小Y 改变主要表示Y 染色体中遗传物质缺失。 以往多数研究表示,睾丸生殖功能障碍中患者中Y 染色体缺失可导致无精子或少精子[13-14]。 小Y 缺失可控制精子发育基因而影响睾丸发育而导致无精子或少精子。 朱红芬[15]研究显示,无精子症患者中46,XY(大Y)染色体数目正常,但是Yq12 增长是长臂次缢痕增加所致,可导致精子细胞异常或死亡,诱发无精子症产生,Y 染色体携带者生成异常精子的原因可能是:大Y染色体长臂远端的异染色质主要是串联重复序列,造成有丝分裂错误,使基因调节及细胞分化的过程紊乱,从而直接影响男性生殖细胞的形成。 9 号染色体倒位在睾丸生精障碍患者中发病率较低,该类患者无遗传物质丢失,但是可导致精子生成基因顺序颠倒,影响精子生成。 本文研究证实,在无精子症患者中有31.62%患者染色体多态性。 少精子症患者中有19.10%患者存在染色体多态性。 无精子症及少精子症患者均表现为Y 染色体多态性,分别占67.57%及73.53%,还表现为小Y 长臂次缢痕、随体多态性及9 号染色体倒位等。这与Li 等[16]研究结果相似。
正常情况下细胞分泌抑制素能够降低FSH 释放而维持正常水平,但是当细胞-曲细精管复合体损伤时会降低抑制素水平,导致FSH 水平升高,LH 受到刺激或可调节睾丸间质细胞中T 表达[17]。 胡皓睿[18]研究表示,睾丸功能性问题的主要原因是支持细胞-曲细精管复合受损,负反馈作用下引起FSH、LH 分泌的增加,随即抑制睾酮T 的分泌,进而直接影响患者生育能力,因此通过检测血清中性激素水平有利于了解患者睾丸功能,为临床治疗提供依据。 睾丸生精障碍患者病变部位主要在睾丸,这时细胞-曲细精管复合体存在损伤而导致性激素水平改变,会进一步影响精子密度[19]。 本文研究表示,与少精子症患者相比,无精子症患者FSH、LH 升高,T 水平降低,说明无精子症患者的细胞-曲细精管复合体损伤加重可影响精子产生,甚至无精子产生。 47,XXY是中X 染色体增加会对睾丸产生影响,多余的X 染色体抑制了Y 染色体的正常功能,导致性征发育不良及曲细精管玻璃样变性,间质细胞增生,无精子生成而不育[20]。 本文研究表示,与少精子症染色体多态性患者相比,在无精子症染色体多态性异常患者中的FSH、LH 升高,T 水平降低,这与林静[21]结果相似。 与少精子症相比,无精子症患者中Y染色体多态性表现为Y 染色体多态性表现为患者血清中呈现高水平的FSH,LH 表达,T 表达降低,推测无精症患者血清FSH、LH 的升高时极有可能出现染色体结构异常及Y 染色体片段改变,建议进行外周血染色体的检查。
综上所述:男性睾丸生精障碍患者存在染色体异常概率明显高于正常男性,其中核型异常以克氏征(47,XXY)较常见,与无精子症患者相比,少精子症患者血清中FSH、LH 降低,T 较高,可作为检测男性患者睾丸生精障碍指标并与染色体异常相关,具体机制值得深入研究。

