脓肿分枝杆菌肺病1例
郝兴亮, 张 建, 纪艳荣, 扈晓静, 王传海, 王莹莹
患者男,66岁,因“咳嗽、咯痰、憋喘20个月”于2022年2月18日入院。患者于2020年7月6日受凉后出现咳嗽、咯痰,痰为黄色脓痰,间断有痰中带血,咳嗽剧烈时感胸闷、喘憋,活动可加重,无胸痛,无低热、盗汗,但存在乏力。于当地医院行肺部CT检查存在双上肺高密度阴影伴有空洞形成,双肺多发渗出改变及结节阴影,肺部存在钙化灶(图1);2次痰涂片检查抗酸染色均阳性,痰培养阴性,PPD试验阳性(+++)。初始给予“异烟肼、利福平、吡嗪酰胺、乙胺丁醇”抗结核治疗,经过规范治疗6个月后复查肺部CT病变较前无改善。2021年2月再次到当地医院住院治疗,行痰涂片抗酸染色仍呈阳性,痰培养检查阴性,痰涂片找真菌阴性,血清G试验、GM试验均阴性,隐球菌荚膜多糖抗原检测阴性,结核感染T细胞检测阴性;结核分枝杆菌/利福平耐药实时荧光定量核酸扩增检测(Xpert MTB/RIF)结果为阴性;行对硝基苯甲酸的改良罗氏培养基菌种鉴定为非结核分枝杆菌(non-tuberculousMycobacteria,NTM),当时未进行基因质谱分析,给予“利福平、莫西沙星、头孢西丁、乙胺丁醇”治疗半个月,出院后给予“利福平、乙胺丁醇、克拉霉素、莫西沙星”口服治疗3个月,后出现白细胞及血小板降低,白细胞计数最低2.6×109/L,血小板计数最低37×109/L,且伴有皮肤瘙痒,周身散在皮疹发生,于2021年6月停用所有抗菌药物。2022年2月出现咳嗽加重,黄痰,伴有痰中带血,反复发热,每日体温38.0℃左右,行胸部CT检查双肺仍多发渗出及空洞病变,病变较前略有进展,为进一步诊疗入我院。自发病以来体重减轻5 kg,既往肺结核病史20年,当时规律抗结核治疗1年。入院查体:体型消瘦,浅表淋巴结无肿大,口唇无发绀,双肺呼吸音低,存在湿啰音无干啰音,心脏无杂音,肝脾未触及肿大,下肢无浮肿。入院诊断:非结核分枝杆菌肺病、陈旧性肺结核。
入院后血常规:白细胞4.7×109/L,中性粒细胞计数3.36×109/L,血红蛋白130 g/L,血小板204×109/L;降钙素原0.14 μg/L;白细胞介素6 82.42 ng/L;ESR 70 mm/1 h;B型钠尿肽(BNP)26.00 ng/L;凝血功能正常,D-二聚体1.45 mg/L;血生化中肝肾功能正常;肿瘤标志物检查无升高;痰涂片抗酸染色2次均阳性(+++),痰培养阴性。行支气管镜检查:支气管黏膜充血水肿,部分管壁表面溃疡形成,被覆白色分泌物伴管腔狭窄及闭塞,给予灌洗及刷检,灌洗液培养阴性,刷检涂片及灌洗液涂片抗酸染色均阳性,灌洗液送检进行核酸质谱检测为非结核分枝杆菌中的脓肿分枝杆菌,大环内酯类耐药基因erm(41)T28阳性,对克拉霉素、阿奇霉素耐药,氨基糖苷类耐药基因未检出。根据《非结核分枝杆菌病诊断与治疗指南(2020年版)》(以下简称“指南”)[1],初始治疗阶段给予阿米卡星0.6 g,1次/d,静脉滴注;替加环素50 mg/次,2次/d,静脉滴注;亚胺培南-西司他丁1.0 g,2次/d,静脉滴注;头孢西丁3.0 g,3次/d,静脉滴注。抗感染治疗10 d后患者体温正常,咯血停止,为白色黏痰。抗感染治疗1个月复查胸部CT,双肺病变较前有好转,尤其双肺下野渗出病变及树芽征较前有吸收(图1、图2)。上述治疗方案持续3个月,患者耐受性良好,无明显不良反应,后根据诊疗指南延续治疗阶段更换药物为:利奈唑胺600 mg/d,口服;米诺环素100 mg/次,2次/d,口服;环丙沙星1 000 mg/d或莫西沙星400 mg/d,口服;氯法齐明100 mg/d,口服,目前随访患者无药物相关不良反应发生,病情稳定。
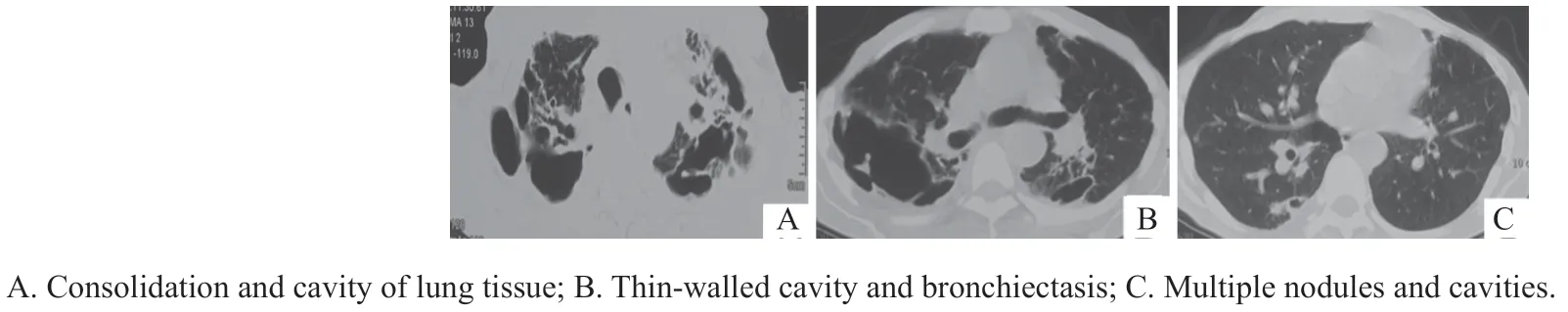
图1 治疗前患者胸部CT征象Figure 1 Chest CT signs of patients before treatment

图2 治疗后患者胸部CT征象Figure 2 Chest CT signs of patients after treatment
2 讨论
我国NTM感染男性多于女性,随着年龄的增长,发病率进一步上升,其危险因素包括宿主因素、药物因素和环境因素,有肺部基础疾病的人群易患NTM肺病,如肺结核、支气管扩张、慢性阻塞性肺疾病、囊性纤维化、尘肺、原发性纤毛运动障碍、α1-抗胰蛋白酶缺乏症等[1]。NTM肺病具有与结核病相似的临床表现,包括全身中毒症状和局部损害,二者之间极易误诊[2],其临床症状可表现为发热、盗汗、咳嗽、咯痰、咯血等;CT特征为脓肿分枝杆菌肺病以小叶中心结节、多发支气管扩张、树芽征和局部肺实变为主,但也可出现薄壁空洞,厚壁空洞及胸腔积液少见[3]。本例患者以反复咳嗽、痰中带血为主要临床表现,肺CT双肺多发薄壁空洞、支气管扩张及多发结节,且既往有肺结核病史,反复抗酸染色阳性,在发病初期误诊为肺结核。由此提示我们,NTM肺病在临床特征及部分实验室检查与肺结核极为相似,且抗酸染色无法区分结核分枝杆菌及NTM,当抗酸染色阳性时,应进一步鉴别结核分枝杆菌、NTM或诺卡菌等感染,同时在已确诊肺结核患者抗结核治疗过程中,也需重视追踪患者痰抗酸杆菌培养结果,警惕肺结核合并NTM肺病的发生。临床医师应提高对NTM肺病认识,避免误诊。在明确NTM病后,应进行菌种鉴定利于精准诊断,包括对NTM临床相关性的判定,同时由于不同菌种对药物的敏感性不同,菌种鉴定对治疗方案的制定也具有重要价值。
脓肿分枝杆菌肺病(Mycobacterium abscessuspulmonary disease,MAB-PD)是由脓肿分枝杆菌 复 合 群(Mycobacterium abscessuscomplex,MABC)感染所致的肺部疾病。MABC是快速生长型NTM,且会在生物被膜内形成克隆,而在生物被膜及巨噬细胞内的脓肿分枝杆菌对抗生素敏感性则进一步下降[4-5],对一线抗结核药物天然耐药[6],仅对极少数抗生素敏感。目前虽然有某些NTM推荐的药物敏感性试验方法和药物临界浓度,但即使较为肯定的药敏试验也仅经过为数不多的临床病例评价,体外药敏试验结果与临床疗效的关系尚不明确,但大环内酯类和阿米卡星耐药与MAB-PD治疗失败有关[1,7-9]。诊断MAB-PD并不意味着立即开始治疗,需要进一步鉴定基因类型,判断有无大环内酯类及阿米卡星高度耐药风险,研究发现MABC的erm(41)基因对大环内酯类抗生素的诱导性耐药有关,MABC的16S rRNA基因位点突变T1406A、A1408G、C1409T及G1491T与MABC对阿米卡星耐药有关[10-12];同时需要对患者进行长期抗生素治疗潜在风险和收益的评估后决定治疗方案,治疗的最终目标是患者的临床症状改善、影像学好转、肺功能改善以及在治疗期间实现12个月痰培养阴转[13]。本例患者早期通过对硝基苯甲酸的改良罗氏培养基菌种鉴定为NTM,未进一步行NTM亚种的鉴定分析,抗菌药物选择应用无针对性,起始利福平、乙胺丁醇、克拉霉素、莫西沙星口服治疗3个月后,治疗效果不佳且患者因不良反应停药。后续诊疗中通过灌洗液送检NTM核酸质谱检测明确为MAB,大环内酯类耐药基因erm(41)T28阳性,对克拉霉素、阿奇霉素耐药,根据指南推荐大环内酯类高度耐药患者,初始阶段应用阿米卡星、替加环素、亚胺培南-西司他丁、头孢西丁治疗,该阶段至少1个月以上,建议可延长至3~6个月,患者经过上述治疗后,临床症状改善,肺部CT病变开始吸收。
由于大多数NTM对常用的抗结核分枝杆菌药物耐药,指南推荐了抗NTM感染的克拉霉素、阿奇霉素、乙胺丁醇、阿米卡星、环丙沙星等17种常用治疗药物的作用机制与特点、用法用量、不良反应、注意事项等4个方面内容,对每一种药物进行了详细的介绍;指南也针对鸟分枝杆菌复合群、堪萨斯分枝杆菌、蟾分枝杆菌、瘰疬分枝杆、MABC、龟分枝杆菌、偶发分枝杆菌等7种NTM病制定了详细诊疗方案,治疗方案区分初始治疗与延续治疗、耐药菌与非耐药菌、轻中症与重症、肺内与肺外等,详细阐述了抗菌药物剂量及疗程。通过本例患者诊疗过程及结合指南推荐方案,认识到NTM的耐药模式因菌种不同而有所差异,临床诊疗中在明确NTM病后,进行菌种鉴定利于精准治疗,治疗过程中应积极开展药物安全性监测和管理,及时发现、处理抗NTM药物的不良反应。
MAB-PD与肺结核在临床症状和影像学表现上相似,临床医师应提高对该疾病的认识,避免误诊及漏诊;在明确诊断同时应进行大环内酯类及阿米卡星耐药风险评估,利于规范诊疗方案选择。

