基于DRG的缺血性脑卒中患者分组效果及住院费用分析
陈 宇 常人元 王 盼 贾爱华 封 婷
榆林市第一医院,719000 陕西 榆林
全球疾病负担研究(global burden of disease study,GBD)数据显示,脑卒中是中国成年人致死和致残的首要原因。2005—2019年,缺血性脑卒中的发病率从117/10万升至145/10万,出血性脑卒中发病率从93/10万下降到45/10万,现患人数高居世界第一位[1]。2019年中国脑梗死和脑出血患者次均住院费用分别为9 809元、20 106元,与2005年相比分别增长了1.5倍和0.6倍[2]。随着治疗药物和技术的不断更新,导致疾病负担日益沉重。为了缓解医疗费用的快速增长,2020年《国务院关于深化医疗保障制度改革的意见》中提出要在全国范围内大力推进按疾病诊断相关分组(diagnosis related groups ,DRG)付费改革的实施。本研究以缺血性脑卒中为例,分析DRG分组效果并利用结构变动度分析住院费用的结构变化,为快速推广DRG付费改革的实施以及医院精细化科学控费提供依据[3]。
1 资料与方法
1.1 研究对象
以2022年1月1日至2022年12月31日榆林市某医院出院的主要诊断为“脑梗死”(ICD-10前3位码为I63)的患者为研究对象。纳入标准:CHS-DRG1.1代码为BR21(脑缺血性疾患,伴严重并发症或合并症)、BR23(脑缺血性疾患,伴并发症或合并症)、BR25(脑缺血性疾患,不伴并发症或合并症)。排除标准:①无法入组病例;②临床资料不完整;③CHS-DRG1.1分组器代码为BR27(脑缺血性疾患,离院方式为死亡或转院);④住院天数>60 d或者住院天数≤1 d。实际纳入4 391例脑梗死患者。
1.2 资料来源
从病案信息系统中提取研究对象的病案首页主要信息,主要包括:①患者基本信息,如住院号、年龄、出院主要诊断、住院天数等。②住院费用信息,如总费用、床位费、护理费、西药费、中成药费、中草药费、化验费、输血费、诊查费、治疗费、手术费、检查费、麻醉费、特殊材料费等。本研究将住院费用分为6大类:综合医疗服务费(床位费、护理费、诊查费等)、治疗费(治疗费、手术费、麻醉费)、诊断费(检查费、化验费)、药品费(西药费、中成药费、中草药费)、血液和血液类制品费(输血费)、耗材费(特殊材料费)。通过DRG监测与分析系统提取研究对象的DRG分组信息。
1.3 统计学方法
采用Excel 2010建立数据库并处理数据,应用SPSS 25.0进行统计分析。符合正态分布的定量资料组间比较采用t检验和方差分析,偏态分布的定量资料组间比较采用秩和检验;采用变异系数(CV)对DRG组内变异进行评价,CV≤0.8,分组效果好;0.8
1.3.1 结构变动分析法[3]
1.3.1.1 结构变动值(VSV)
VSV是指各DRG组间同一项费用构成比之差。计算公式:YVSV=Xi1-Xi0,其中,Xi1和Xi0代表各DRG分组间第i项费用占总费用的构成比(i=1,2,3,…,6)。
1.3.1.2 结构变动度(DSV)
DSV是指各DRG组间不同项费用结构变动值的绝对值之和。计算公式:YDSV=∑|Xi1-Xi0|(i=1,2,3,…,6)。
1.3.1.3 结构贡献率(R)
R是指各DRG分组不同项费用结构变动值的绝对值在结构变动度中所占比例。计算公式:R=|Xi1-Xi0|/YDSV(i=1,2,3,…,6)。
2 结果
2.1 缺血性脑卒中患者DRG分组效果
缺血性脑卒中患者主要分布在BR21、BR23和BR25组,除BR21组住院费用和住院天数的CV分别为0.93、0.58,分组效果一般;其他2组住院费用和住院天数的CV均小于0.8,分组效果好。3组间住院费用比较差异有统计学意义(H=58.418,P<0.001),其中BR21与BR23组比较差异有统计学意义(H=4.474,P<0.001),BR21与BR25组比较差异有统计学意义(H=7.258,P<0.001),BR23与BR25组比较差异有统计学意义(H=4.872,P<0.001);3组间住院天数比较差异无统计学意义(H=0.309,P=0.857)。见表1。

表1 缺血性脑卒中DRG分组效果
2.2 缺血性脑卒中各DRG组费用构成情况
不同DRG组费用占比显示,药品费、诊断费、治疗费、综合医疗服务费是缺血性脑卒中患者住院费用的主要构成部分,合计占比达98%以上;其中药品费占比最高,达40%以上,其次为诊断费占比30%以上,血液和血液类制品费占比最低。见表2。
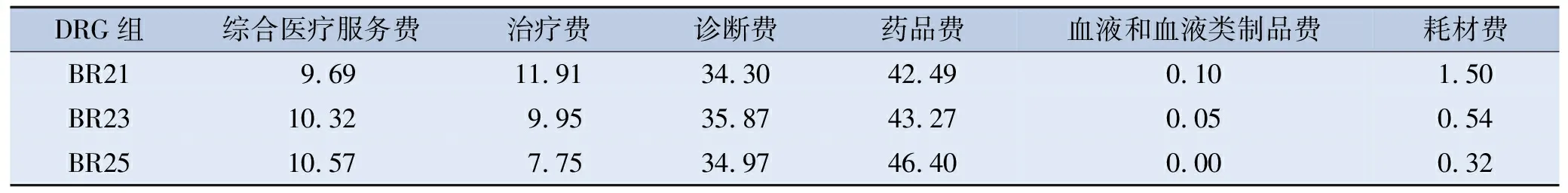
表2 缺血性脑卒中各DRG组费用占比情况 单位: %
2.3 缺血性脑卒中住院费用结构变动分析
2.3.1 结构变动值及结构变动度
通过比较各DRG组结构变化,BR21与BR25组比较治疗费结构变动值的绝对值最大,且为负向波动,说明BR21组治疗费占比较其他2组高;药品费结构变动值的绝对值仅次于治疗费,且为正向波动,说明BR25组的药品费占比较其他2组高。BR21与BR25结构变动度最大,为10.86%。见表3。
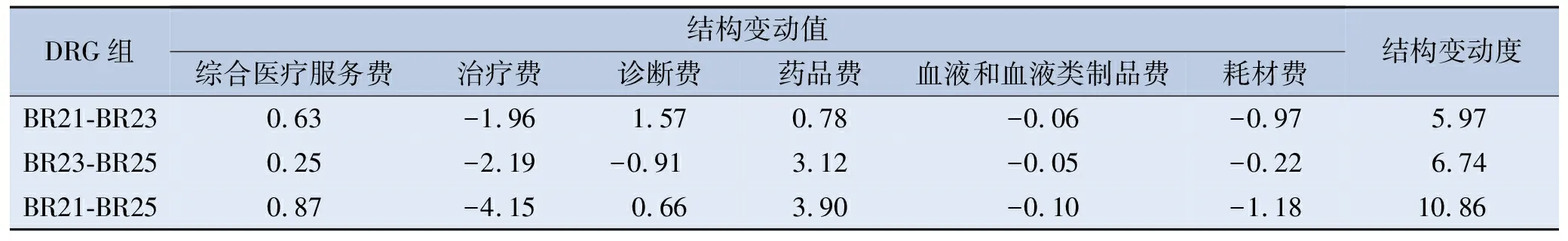
表3 缺血性脑卒中各DRG组不同项费用的结构变动值与结构变动度 单位: %
2.3.2 结构贡献率
不同住院费用项目在不同DRG组的结构贡献率存在差异, BR21与其他组比较治疗费结构贡献率最大,其中BR21与BR25组比较,治疗费结构贡献率为38.24%;BR25与其他组比较药品费的结构贡献率最大,其中BR23与BR25组比较,药品费结构贡献率达46.32%;血液和血液类制品费在各组的结构贡献率最低。见表4。
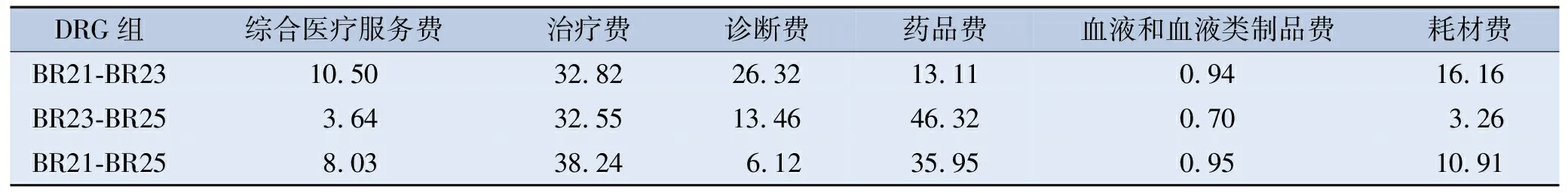
表4 缺血性脑卒中患者各DRG组不同项费用的结构贡献率 单位:%
3 讨论
3.1 缺血性脑卒中DRG分组较合理
DRG分组主要是依据“临床过程相似,资源消耗相近”原则,精准的DRG分组可有效控制医疗费用,规范临床诊疗行为。研究结果显示,缺血性脑卒中的3个DRG组,除BR21组住院费用和住院天数的CV分别为0.93、0.58,其他2组住院费用和住院天数的CV均小于0.8,表明DRG组内资源消耗水平相似,组内病例同质性高。3组间住院费用比较差异有统计学意义,而3组间住院天数比较差异无统计学意义。表明住院费用在不同DRG组的组间异质性较好,但是住院天数在不同DRG组的组间异质性不佳。单纯从住院费用的角度来说,DRG分组效果显著,实现了DRG最初的分组理念。住院天数是住院费用的主要影响因素之一,可以考虑将住院天数这一指标作为DRG分组的考察指标。国内有些研究的结果显示DRG分组效果较好[5-6],但也有研究结果显示分组效果不佳[7]。在大力推广DRG付费的同时需要更多的研究去佐证DRG分组效果。另外相关部门应充分考虑病种的地方属性,对分组规则进一步完善和细化,以提高DRG分组规则在不同地区的适用性。
3.2 缺血性脑卒中住院费用结构需优化
缺血性脑卒中住院费用结构分析结果显示,3个DRG组的费用结构中,药品费占比最高,达40%以上,其中BR25组药品费占比高达46.40%,这与其他研究结果一致[8],但是远远高于国家卫健委药占比在30.00%左右的要求[9];其次为诊断费占比达30%以上;而综合医疗服务费和治疗费的合计占比仅为20%左右,不能体现医务人员的技术水平和劳动价值,费用构成有待进一步优化。结构变动分析结果显示,BR21与BR25组比较费用结构变动度最大,BR21组治疗费、血液和血液类制品费、耗材费与其他组间的结构变动值均为负值,说明BR21组收治的患者病症较严重复杂,与DRG分组情况相符;BR21组诊断费与其他组间的结构变动值为正,说明疾病越严重诊断费占比越小,这与DRG分组情况不符; BR21与其他组比较治疗费结构贡献率最大,BR25与其他组比较药品费结构贡献率最大;总体来看结构变动与DRG分组情况相符,但是该医院缺血性脑卒中的费用结构不够合理,尚需优化。
住院费用中的治疗费和综合医疗服务费占比不能体现医务人员的技术水平和劳动价值,这是我国医疗行业的普遍现象[10],但是却很少受到社会关注,而医疗费用中药品费、诊断费较高的问题几乎所有人都能体会到[11]。国家卫健委要求药占比在30%左右,但是目前国内研究结果显示缺血性脑卒中药占比达40%以上[12-13];充分说明调整费用结构不应该仅从降药品费和诊断费着手,还应该提高医务人员的合理报酬。长此以往,自身的技术水平和服务价值得不到体现,一方面会影响医务人员的工作积极性;另一方面医务人员可能会将收益方向转变。所以如果想通过DRG付费政策的实施有效控制医疗费用的不合理增长,相关部门在控制药占比、卫材占比的同时应该适当上调服务型项目的收费标准,与医疗机构共同努力将获得利润的途径从“开药开检查化验”转移到“提供优质服务”上来;另外应健全公立医院的补偿机制,逐步破除医院“以检查化验养医”的问题,在提高医护人员工作满意度的同时有效控制医疗费用。
综上所述,缺血性脑卒中DRG分组较合理,结构变动度结果与分组情况基本相符,但是费用结构需优化,要想有效控制缺血性脑卒中的住院费用,调整费用结构势在必行。近年来,随着医疗技术水平的飞速发展,针对缺血性脑卒中的新药物不断推出,相关部门在不断完善和更新缺血性脑卒中治疗药物报销目录的同时,应该充分发挥国家药品集采政策的优势,加大带量采购的规模和力度,从而有效控制药占比;另外提倡医护人员重视除药物治疗的其他治疗和康复手段。在诊断方面,随着新设备的引进,新项目的开展,高昂的诊断费用给患者造成沉重的经济负担。建议:一、临床医生应立足患者,尽量采取经济有效的检查化验项目,杜绝不必要的大检验和重复检验,改变过度依赖检验的现状;二、医院应该优化检验流程,完善检查化验项目使用的规章制度,规范医生诊疗行为,规范临床路径,制定与DRG付费相适应的绩效考核制度;三、通过DRG付费改革的实施建立健全医院、医保、患者3方协同的控费机制。

