放大内镜在ESD 治疗食管早期癌及癌前病变中的作用
张 欣 张德强 汪福群 刘恺怡 叶下藕 李淑琴
1 梅州市人民医院消化内科(广东梅州 514000)
2 梅州市人民医院病理科(广东梅州 514000)
食管癌是一种恶性肿瘤,常见于临床中,其中鳞癌最多见,早期食管鳞癌指的是指局限于食管黏膜层的鳞状细胞癌,不论有无淋巴结转移[1-2]。相关研究[3]表明,及时给予早期食管鳞癌患者5年系统性治疗,可在5年内达到90%的生存率,若未及时治疗,会向中晚期食管癌发展,5年内无法达到10%以上的生存率。针对现有情况,尽早给予诊断,对延长早期食管鳞癌患者生存时间发挥着关键作用[4-5]。本研究尝试改变食管早期鳞癌传统诊疗流程,发现病灶染色,给予病理活检,内镜黏膜下剥离术(endoscopic submucosa dissection,ESD)或外科手术治疗。提前放大内镜作用,判断病变性质,防止活检对内镜下治疗情况造成影响,同时判断浸润深度,避免不必要的外科手术,通过ESD术后或外科术后整体病理标本反馈验证放大内镜对食管早期鳞癌及癌前病变诊断的准确性及敏感性。现汇报如下。
1 资料与方法
1.1 研究对象
选取2020年1月—2022年7月我院收治的明确诊断为食管癌的患者为观察对象,研究者为其一级亲属40岁以上经普通内镜发现食管异常病灶同时行放大内镜检查者,共128例,其中男99例,女29例,年龄42~87岁,平均(63.82±7.68)岁。其中行ESD和外科手术取得整体病理标本102例,行放化疗10例,氩离子凝固术治疗2例,未治疗14例。
上述纳入对象均符合以下纳入标准:(1)具备正常沟通能力和良好理解能力者;(2)患者与家属自愿参与本次调查研究;(3)此次研究经医院伦理委员会批准(伦理批件号:梅市伦审2019-C-110)。排除标准:(1)不具备完整临床资料者;(2)合并其他恶性肿瘤者;(3)伴有严重精神病史或心血管疾病史者;(4)合并严重器官功能障碍。
1.2 方法
我院消化内镜中心对明确诊断为食管癌的患者(包括门诊和住院部患者;早期及进展期食管癌)采用“十字”筛查法要求其一级亲属40岁以上患者完成电子胃镜检查。检查前30分钟予以祛泡、祛黏液(100 mL无菌水+10 mL西甲硅油+2万单位链霉蛋白酶+1g碳酸氢钠),详细记录患者的基本信息:包括姓名、年龄、性别;记录患者电子胃镜检查情况,特别是食管情况:(正常、炎症、癌前病变、早期癌及进展期癌)。所有入选患者均用olympus-290高清内镜观察,对于表面黏膜粗糙、色泽发红(或发白)、血管纹理模糊(或消失)等异常病灶,给予放大内镜观察。
放大内镜观察流程:为确保检查结果的准确性,在检查前告知患者禁食禁饮8 h,检查前30分钟予以祛泡、祛黏液(100 mL无菌水+10 mL西甲硅油+2万单位链霉蛋白酶+1 g碳酸氢钠),静脉麻醉下,在检查中基于内镜窄带成像术(narrow band imaging,NBI)模式下确定病灶是否有明确边界,然后放大内镜观察病灶处黏膜上皮乳头内毛细血管袢形态,记录黏膜上皮乳头内毛细血管袢AB分型(日本食管学会放大内镜分型),A型血管是在弱炎症和非典型肿瘤中发现的血管类型,B型血管是在鳞状上皮癌中发现的血管类型。关于浸润深度,B1型血管、B2型血管、B3型血管分别对应于深度黏膜上皮~固有层(T1a-EP~LPM)、黏膜肌~黏膜下<200 μm(T1a-MM~T1b-SM1)、黏膜下层>200 μm(T1b-SM2及更深)。初步分析病灶的性质及浸润深度。对于放大内镜判断为早期癌或癌前病变的病灶给予ESD治疗,判断为进展期食管癌的行手术治疗。ESD是在确认肿瘤位置后,将黏膜切开刀标记肿瘤边界,之后实行黏膜下注射和剥离病灶。
1.3 观察指标
1.3.1 整体标本病理检查,记录病理性质,病灶浸润深度。
1.3.2 放大内镜术前判断与ESD或手术后整体标本病理对比分析,统计放大内镜判断病灶的准确率、敏感度及特异度。
1.4 统计学处理
用SPSS 19.0统计软件进行数据分析,计量资料采用均数±标准差(±s)表示,组间比较分析采用t检验;计数资料采用χ2检验或四格表Fisher确切概率法比较分析,P<0.05为差异有统计学意义。
2 结 果
2.1 病理性质,病灶浸润深度
行外科手术及ESD治疗的病例102例,其中外科手术6例,ESD治疗96例,其中诊断癌前病变有13例,诊断食管鳞癌的有89例,其中浸润黏膜上皮+固有层(T1a-EP~LPM)70例,浸润至黏膜肌及黏膜下<200 μm(T1a-MM~T1b-SM1)13例,浸润黏膜下层>200 μm(T1b-SM2及更深)6例。
2.2 放大内镜术前判断与ESD后整体标本病理对比分析
有整体病理标本并行放大内镜检查的病例有102例。NBI放大内镜模式中,表现棕褐色的为病变区域,呈淡青色为周围正常黏膜组织,两者具有明显界限。见图1。
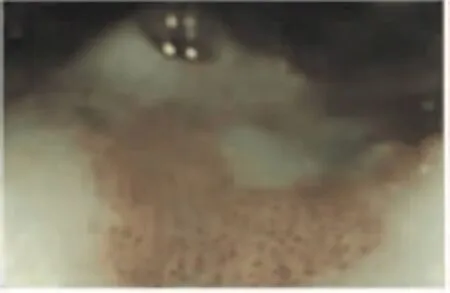
图1 NBI 放大内镜模式下的早期食管癌表现
放大内镜观察病灶处黏膜上皮乳头内毛细血管袢(intrapapillary capillary loop,IPCL)形态,根据日本AB分型(日本食管学会放大内镜分型),判断为A型血管4例,B型血管98例,其中判断B1型血管53例,B2型31例,B3型血管3例。
以下我们对比分析下放大内镜术前判断与ESD或手术后整体标本病理。判断性质方面放大内镜对食管早期病变诊断的总体准确率为93.3%(99/104),诊断食管早期鳞癌的灵敏度为97.8%(87/89),特异度为15.4%(2/13),阳性预测值88.8%(87/98),阴性预测值50%(2/4)。见表1。

表1 放大内镜术前判断病变性质与ESD后整体标本病理对比分析
判断浸润层次方面,放大内镜对食管早期鳞癌深度诊断的总体准确率为69%(60/87),诊断失误率为31%(27/87),B1型血管对浸润深度正确诊断率为90.6%(48/53),灵敏度为70.6%(48/68),B2型血管对浸润深度正确诊断为32.2%(10/31),灵敏度为76.9%(10/13),B3型血管对浸润深度正确诊断为66.7%(2/3),灵敏度为33.3%(2/6)。见表2。

表2 放大内镜术前判断浸润程度与ESD后整体标本病理对比分析
3 讨 论
早期食管癌属于浅表型癌,常无明显临床症状,发展至进展期癌时才有吞咽困难等明显症状从而被发现,但已无法获取理想的治疗效果[6-7]。食管癌疾病发病率较高,我国每年新发食管癌病患已经超过22万,且达至20万死亡率[8-9]。早期诊断、早期治疗食管早期癌及预防癌前病变是提升患者生存率的重要手段。
相关研究[10]表明,放大内镜在诊断早期食管鳞癌及癌前病变方面优势明显,比内镜下病理活检的敏感性及准确性均更高。基于此,在诊断食管鳞癌中,可提前发挥放大内镜作用,期望通过放大内镜观察异常病灶黏膜上皮乳头内毛细血管袢,直接决定可否于内镜下切除,避免给予所有食管早期癌患者病理活检,防止活检的假阴性导致反复实行胃镜检查,还可预防病灶粘连增加内镜下ESD治疗难度[11-13]。
本研究结果显示,本研究外科手术及ESD治疗的病例经放大内镜诊断,可获取较高的病变诊断准确率、阳性预测值及较高的食管早期鳞癌灵敏度,但特异性较低。目前,广泛应用超声内镜、荧光内镜检查等新技术,有利于提升食管癌早期诊断率,但具有较高的技术要求,需经有效操作提升图像观察的清晰度。可见,经转变现阶段食管早期癌的诊疗流程,提前放大内镜观察病变,能够清晰观察食管黏膜上皮乳头内毛细血管袢的形态,对病灶性质及深度准确判断,可预防因内镜下病理活检导致组织粘连对内镜下治疗情况造成严重影响[14-15]。在此过程中可经ESD术后或外科术后整块标本的精准病理结论,验证放大内镜在食管癌早期发现中的准确性和敏感性,以便供给前瞻性研究资料,实现既往食管早期癌诊疗模式的有效转变[16-17]。
综上所述,放大内镜在ESD下治疗食管早期癌及癌前病变患者,可显著提高食管早期癌及癌前病变的发现率,该诊疗方案优势明显,可提高食管早期癌及癌前病变诊断的准确性和灵敏性,保障内镜下诊疗质量。

