孕晚期血清松弛素、分娩方式对初产妇产后早期盆底功能障碍影响的交互作用分析
陈晓菲,张 梦,唐艳荣
盆底功能障碍(pelvic floor dysfunction, PFD)包括盆腔器官脱垂、压力性尿失禁等,临床处理棘手,严重影响女性生活质量和性生活[1-2]。目前,临床公认妊娠和分娩与PFD独立相关,且产后42 d~6个月是修复盆底肌最佳时期,干预越早,效果越明显,故早期诊断、及时干预对预防PFD症状的持续意义重大[3-4]。自然分娩可引起不同程度盆底组织支持系统损伤,故被认为是PFD独立相关危险因素[5-6]。但有研究报道,自然分娩不会增加PFD风险[7]。因此,有必要进一步明确分娩方式对PFD影响。有循证医学研究显示,妊娠期间激素水平改变与循序渐进增大的子宫对盆底牵拉所造成的损伤,可增大PFD风险[8]。松弛素是妊娠相关激素之一,对胶原合成分泌、成纤维细胞增殖等具有抑制作用,可影响肛提肌与盆底肌功能,可能与产后PFD有关[9]。目前,临床关于血清松弛素、分娩方式对初产妇产后早期PFD影响的交互作用分析鲜见。本研究通过检测孕晚期血清松弛素水平,分析孕晚期血清松弛素、分娩方式对初产妇产后早期PFD影响的交互作用,以期为预防PFD症状的持续提供理论参考。
1 对象和方法
1.1 研究对象
选取2019年3月—2022年12月唐山市妇幼保健院收治的203例初产妇作为研究对象。纳入标准:在唐山市妇幼保健院住院分娩;18岁以上;单胎妊娠;既往无PFD;初产妇。排除标准:不能配合检查和研究者;产后早期接受过盆底康复治疗或训练者;伴阴道感染和泌尿系感染等感染类疾病者;孕晚期前分娩者;存在较大量阴道出血及不能配合完成检查的精神症状,使PFD无法评估者;未进行产后42 d随访复查者。本研究经唐山市妇幼保健院医学伦理委员会审批通过(项目编号:2021-035-01),入选者均签署相关知情同意书。根据产后42 d临床检查是否出现盆腔器官膨出、压力性尿失禁、盆腔器官脱垂等PFD表现,将研究对象分为PFD组和无PFD组。
1.2 研究方法
1)资料收集:以问卷调查形式收集2组年龄、孕前体质量指数、孕期增加体质量、民族、常驻地、文化程度、孕史、分娩方式、新生儿性别、新生儿出生体质量、分娩孕周、会阴撕裂、妊娠并发症、孕期便秘和孕期尿失禁等资料。
所有数据统计调查人员均于培训后参与数据统计及调查,对患者存在疑问的项目,保证问题解答及处理一致性;问卷回收后进行现场审核,有缺失项目请产妇补齐;调查完毕随机抽查复核,比较2次调查资料一致性;采用网上数据传输,将全部病历信息录入Epi Data 3.02,采用第3方进行数据盲法管理,经盲态审核后台数据,专人负责数据。
2)血清松弛素检测:于分娩前抽取3 mL抗凝静脉血,1 500×g 4 ℃离心15 min,分离上清。以酶标仪(美国MD公司,FLEXSTATION 3型)和酶联免疫吸附试验法检测血清松弛素水平。分别设标准孔、空白孔、待测样品孔,加入对应的样品与生物素化抗体工作液,覆膜,温育,加酶结合物工作液、显色剂(TMB)、终止液,酶标仪测量光密度。
1.3 统计学方法
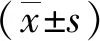
2 结果
2.1 2组基线资料比较
PFD组43例(产后42 d盆腔器官膨出16例,压力性尿失禁18例,盆腔器官脱垂5例,盆腔器官膨出加压力性尿失禁2例,盆腔器官膨出加盆腔器官脱垂1例,压力性尿失禁加盆腔器官脱垂1例,21.18%),无PFD组160例(78.82%)。PFD组自然分娩产妇占比高于无PFD组(P<0.05)。2组年龄、孕前体质量指数、孕期增加体质量等基线资料比较差异无统计学意义(P>0.05)。见表1。
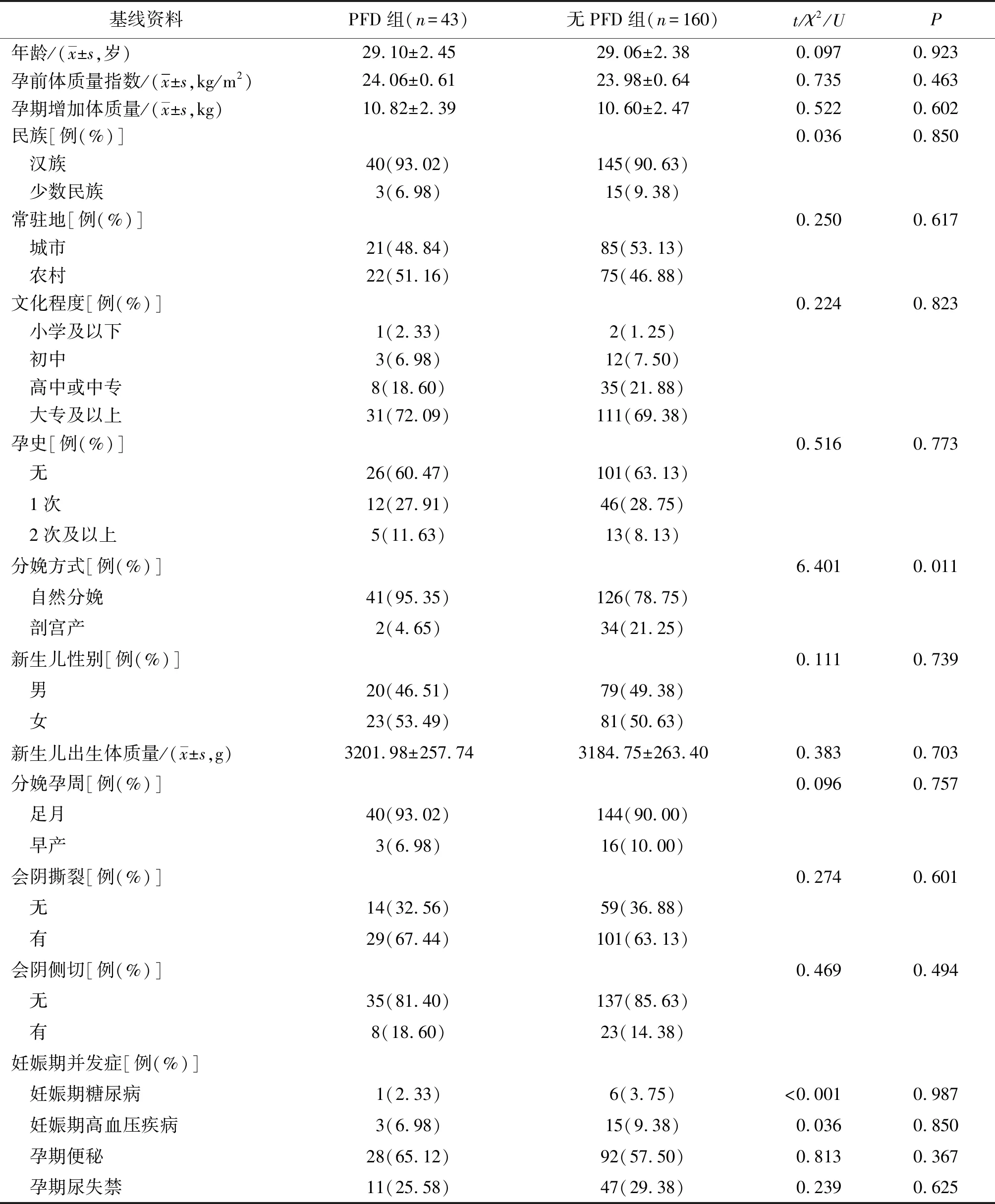
表1 2组初产妇基线资料比较
2.2 2组孕晚期血清松弛素比较
PFD组孕晚期血清松弛素为(657.33±178.56)ng/L,无PFD组孕晚期血清松弛素为(460.81±142.35)ng/L。PFD组孕晚期血清松弛素高于无PFD组(P<0.05)。
2.3 Logistic回归分析初产妇产后早期PFD的相关危险因素
因变量:PFD发生情况,未发生=0,发生=1;自变量:分娩方式,剖宫产=1,自然分娩=2;血清松弛素按实际值赋值;以逐步后退法行Logistic回归分析显示,自然分娩(OR=4.221)、孕晚期血清松弛素(OR=7.278)均是初产妇产后早期PFD的相关危险因素(P<0.01)。见表2。

表2 Logistic回归分析初产妇产后早期PFD的相关危险因素
2.4 不同分娩方式初产妇孕晚期血清松弛素比较
自然分娩初产妇血清松弛素高于剖宫产初产妇(P<0.05),见图1。

与自然分娩比较,①P<0.05。
2.5 孕晚期血清松弛素、分娩方式对初产妇产后早期PFD影响的交互作用
单独孕晚期血清松弛素所致OR为132.000,单独自然分娩所致OR为6.919,孕晚期血清松弛素与自然分娩联合所致OR为198.000,交互作用OR小于单独孕晚期血清松弛素与单独自然分娩OR的乘积,为次相乘模型,γ=1.083>1,孕晚期血清松弛素对自然分娩的效应具有正向交互作用,见表3。

表3 孕晚期血清松弛素、分娩方式对初产妇产后早期PFD影响的交互作用
2.6 孕晚期血清松弛素、分娩方式及二者联合预测初产妇产后早期PFD的ROC曲线分析
绘制孕晚期血清松弛素、分娩方式及二者联合预测初产妇产后早期PFD的ROC曲线显示,二者联合预测的ROC曲线下面积(0.920)大于单独孕晚期血清松弛素(0.837)、分娩方式(0.820)(P<0.05),其预测的敏感度为86.05%,特异度为86.87%,见图2。
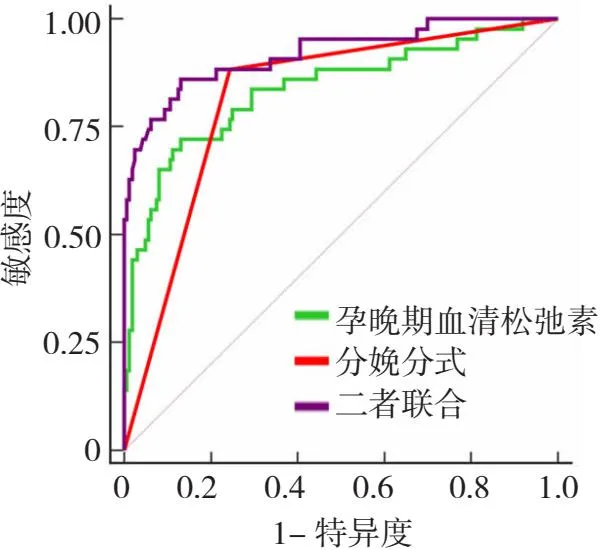
PFD为盆底功能障碍,ROC为受试者工作特征。
3 讨论
本项研究显示,产后42 d,PFD发生率为21.18%,与徐捷等[10]报道的20%相近,低于王琦和程贤鹦[11]报道的50.90%,可能是样本量不同造成,且王琦和程贤鹦[11]纳入了双胎妊娠孕产妇,亦会影响PFD的统计结果,故关于PFD发生率仍需扩大研究人群、精确化质控措施进行统计,以提高结果的可靠性。尽管各调查PFD发生率不同,但均提示产后PFD非常常见,且本研究结果提示,部分产妇可能伴有2种PFD,将严重影响产妇身心健康,临床应予以充分重视。妊娠期胎儿逐渐增大,重心前移,对盆底产生直接压力作用[12]。经阴道自然分娩时腹压增加,随着产程推移和宫口开大程度增加,盆底肌肉被极度牵拉伸展,甚至出现肌肉组织、筋膜、神经、韧带损伤与撕裂,所以经阴道自然分娩被视为产后PFD的风险因素[13-14]。本研究结果显示,与无PFD组比较,PFD组自然分娩产妇占比较高,是初产妇产后早期PFD的相关危险因素,与现有报道[15]结论一致。同时经阴道自然分娩时,常躺于产床上,双脚置于凳子上,长时间保持双腿尽力分开体位,亦会对盆底肌肉造成牵拉损伤,增大产后PFD风险[16]。后续ROC分析显示,分娩方式预测初产妇产后早期PFD的ROC曲线下面积为0.820,能为临床早期预测PFD发生提供量化的数据参考。
不同初产妇产后早期PFD发生情况不尽相同,即使校正了一般人口学资料、分娩方式等产科一般资料后,这种差异性仍明显存在,提示还有其他因素影响了PFD的发生[17-18]。血清松弛素是具有多种生物活性的妊娠相关激素,不仅能抑制子宫肌收缩,为妊娠过程子宫与盆底体积增长提供有利条件,还能促进子宫颈软化,松弛肌肉与阴道,为胎儿娩出创造有利基础[19]。在孕晚期,血清松弛素水平明显升高[20]。王晨雨等[21]报道自然分娩、剖宫产产妇血清松弛素高于健康未孕女性,与PFD盆底超声参数具有显著相关性,对产后PFD发病具有一定提示意义。本研究结果显示,发生PFD产妇,孕晚期血清松弛素高于无PFD产妇,是初产妇产后早期PFD的相关危险因素,考虑与血清松弛素抑制胶原沉积、纤维细胞增殖和调节盆底组织松弛性作用有关,孕晚期血清松弛素过表达不仅会影响盆底肌胶原结构,还会引起盆底组织过度松弛,影响胎儿娩出后盆底肌及时恢复,从而引起PFD[22]。 有研究报道,采用电刺激联合Kegal法等降低松弛素水平,能改善患者PFD症状和生活质量[23-24]。本研究进一步ROC曲线分析显示,孕晚期血清松弛素预测初产妇产后早期PFD的ROC曲线下面积为0.837,呈现出一定预测意义,可作为产后早期PFD的一个预警因子。
在以上研究基础上,本研究进行交互作用分析,结果显示单独孕晚期血清松弛素、自然分娩所致OR分别为132.000、6.919,二者联合所致OR为198.000,交互作用OR小于单独孕晚期血清松弛素与单独自然分娩OR的乘积,为次相乘模型,γ>1,孕晚期血清松弛素对自然分娩引起PFD的效应具有正向交互作用。可见临床在评估和预防PFD时,应兼顾孕晚期血清松弛素水平与分娩方式,当患者孕晚期血清松弛素处于高水平且自然分娩时,应高度警惕PFD的发生。本研究显示孕晚期血清松弛素联合分娩方式预测PFD的ROC曲线下面积大于单独孕晚期血清松弛素、分娩方式,对PFD预示价值最高,或可作为初产妇产后早期PFD的一个预测方案,为临床及早干预提供数据参考。本研究不足之处在于,纳入对象为单胎妊娠者,所以研究结果可能不适用于双胎及多胎妊娠人群,降低了研究结果的普适性。今后研究仍需观察血清松弛素、分娩方式对双胎及多胎妊娠产后早期PFD的影响,以期为本研究结果的推广应用奠定基础。
综上所述,孕晚期血清松弛素、分娩方式对初产妇产后早期PFD的影响符合次相乘模型,孕晚期血清松弛素对自然分娩的效应具有正向交互作用,联合孕晚期血清松弛素、分娩方式可提高对初产妇产后早期PFD的预测能力,为临床及早干预提供数据参考。

