前交通动脉瘤患者开颅手术和血管内治疗并发症分析
程安林 冯 雷 刘 鹏 潘 力
1)河南济源市第二人民医院神经外科 济源 454650 2)广州军区武汉总医院神经外科 武汉 430000
前交通动脉瘤的发生率占颅内囊性动脉瘤的31%~37%[1],因前交通复合体复杂的解剖学和血液动力学的特点,使前交通动脉瘤成为前循环动脉瘤中最难处理的动脉瘤[2],并发症发生率、致残率和病死率较高。本文回顾分析2009-01—2011-01广州军区武汉总医院神经外科收治125例前交通动脉瘤患者的临床资料,比较前交通动脉瘤开颅手术和血管内治疗术后并发症发生率,现报告如下。
1 资料与方法
1.1一般资料125例患者随机分为开颅手术夹闭组64例,男28例,女36例;年龄23~69岁,平均50.36岁;发病时间1~3d。血管内治疗组61例,男27例,女34例;年龄25~71岁,平均52.30岁;发病时间1~3d;2组年龄、性别、发病时间等比较差异均无统计学意义(P>0.05),具有可比性。
1.2临床表现97例以突发头痛、头晕或伴恶心呕吐入院,28例以突发意识不清(嗜睡)入院。
1.3纳入标准Hunt-Hess分级[3]Ⅰ~Ⅲ级前交通动脉瘤破裂引起的蛛网膜下腔出血患者,排除Ⅳ-Ⅴ级前交通动脉瘤破裂引起的蛛网膜下腔出血患者。
1.4影像学检查本组125例患者均行头颅CT检查证实为SAH,其中伴前纵裂出血并脑内血肿16例,并脑室出血21例。入院后均行3D-DSA检查,证实125例蛛网膜下腔出血患者责任动脉瘤均为前交通动脉瘤,其中13例合并颅内多发动脉瘤。影像学特征:左侧A1优势供血68例,右侧A1优势供血30例,双侧A1供血27例;宽颈动脉瘤66例,窄颈动脉瘤59例;动脉瘤指向:向上型42例,前下型31例,后上型24例,后下型19例,复杂型9例。
1.5治疗方法
1.5.1 开颅手术:本组64例患者均在气管插管全麻下,应用显微镜取优势供血侧翼点入路,双侧供血患者取右侧翼点入路。咬除蝶骨嵴,解剖、打开脑池,释放血性脑脊液,沿颈内动脉寻找同侧A1段,找到动脉瘤后,分离,在动脉瘤颈暴露清晰的情况下夹闭动脉瘤。止血后,放引流管,关颅。
1.5.2 血管内治疗:本组61例患者均在气管插管全麻下,肝素化后,予以微弹簧圈栓塞,28例应用双微导管技术。未应用支架和球囊辅助栓塞。
1.5.3 手术时机:125例患者均在发病72h内行开颅手术或血管内治疗。
1.5.4 术后治疗:降颅压、保护脑细胞、3H疗法、维持水电解平衡、预防感染、腰椎穿刺或腰大池引流释放血性脑脊液等。
1.6统计学处理采用SPSS 13.0软件,χ2分析,组间资料采用t检验。以P<0.05为差异有统计学意义。
2 结果
开颅手术组发生并发症38例(59.38%),其中并发2种以上并发症的22例(57.89%);血管内治疗组发生并发症20例(32.78%),其中并发2种以上并发症7例(35.00%)。术中动脉瘤破裂、电解质及内分泌紊乱、肢体功能障碍发生率2组比较差异有统计学意义(P<0.05);术后并颅内血肿、重度脑血管痉挛、肺部感染、脑缺血或梗死、POS发生率2组比较差异无统计学意义(P>0.05);失语、视力障碍病例数少未作统计学处理。随访个3月,GOS评分4~5分为良好,1~3分为不良。开颅组64例预后良好者例48例(75.00%),不良16例(25.00%);血管内治疗组预后良好者57例(93.44%),不良4例(6.56%)。2组并发症比较见表1。
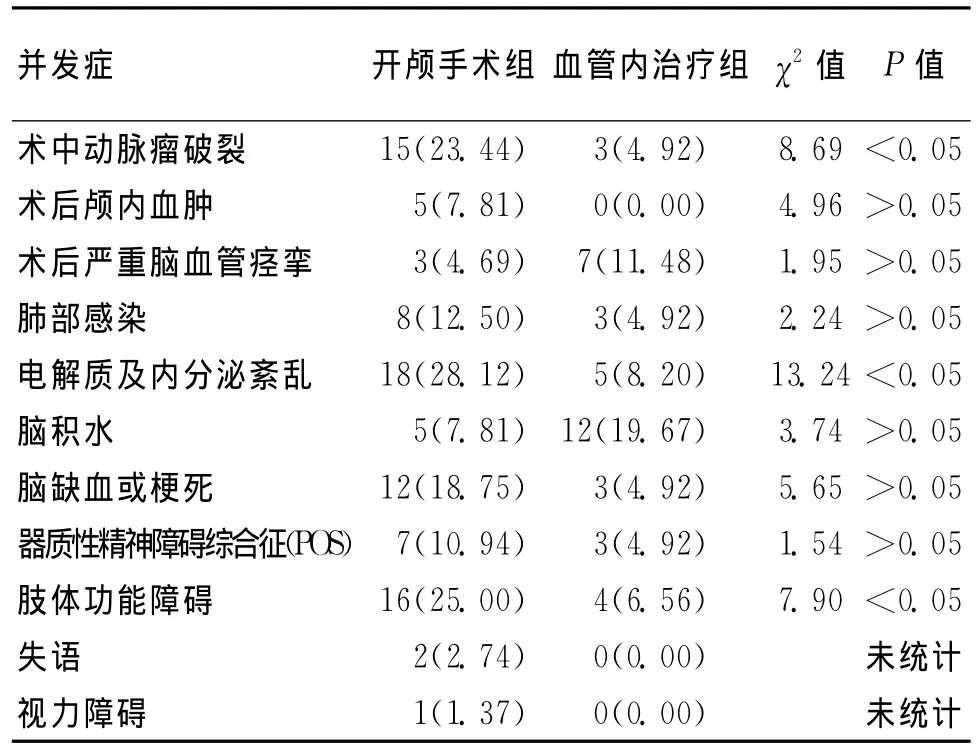
表1 2组并发症比较 [n(%)]
3 讨论
前交通动脉复合体是指以前交通动脉为中心,包括大脑前动脉A1段、A2和 Heubner回返动脉。研究表明[4]:A1段血管异常与前交通动脉瘤有密切关系。又因前交通动脉位于willis动脉环前部,与第三脑室、丘脑下部、视交叉、Hubner回返动脉相邻,破裂出血后,危害较大。交通动脉是平衡两侧颈内动脉之间压力的主要渠道,当一侧大脑前动脉A1段缺如、发育不良、狭窄或闭塞时,对侧颈内动脉通过前交通动脉向此侧大脑前动脉A2段供血,血流量在增大,血液压力升高及血流改变,为前交通动脉瘤形成提供了重要的血液动力学条件。尤其前交通动脉(AcoA)动脉瘤,位置居中深在,需要剥离范围广,同时AcoA变异较多,动脉瘤形状多不整齐,夹闭过程中极易损伤穿通动脉,致术后基底节区梗死发生[5]。因前交通复合体解剖和血液动力学的特异性,主要供血范围为“中心地带”,临近重要结构,此处动脉瘤破裂出血引起的并发症及手术损伤医源性并发症的发生率明显高于其他部位(前循环),并且并发症的发生具有一病多发和紧密相关性的特点,处理时较困难,导致了较高的不良预后率。本组病例开颅手术组发生并发症38例,其中并发2种以上并发症的22例(57.89%),血管内治疗组发生并发症20例,其中并发2种以上并发症的7例(35.00%),20例预后不良者术后都有多个并发症发生,也证实此观点。
我们对开颅手术和血管内治疗过程中患者常见并发症做出具体分析:(1)重度脑血管痉挛:脑血管痉挛是蛛网膜下腔出血最严重的并发症之一,其发生率为30%~90%[5]。脑血管痉挛原因有二个方面即蛛网膜下腔出血对血管的刺激和医源性创伤。轻度脑血管痉挛经给予抗血管痉挛药物应用,能够较好控制,预后良好,对于重度脑血管痉挛治疗是一个棘手难题,明显影响患者预后。本病例开颅夹闭组并发重度脑血管痉挛率(4.69%)明显低于血管内治疗组(11.48%)。开颅手术组,在手术过程中,可清除脑内血肿,打开脑池释放血性脑脊液,用生理盐水反复冲洗,尽可能的清除脑池内积血,减轻了出血对血管的刺激,高颅压时,可行去骨瓣减压,提高脑灌注;在显微镜下操作,视野清晰,解剖清楚,对血管刺激较小。血管内治疗不能直接清除脑池内积血和脑内血肿,导丝、导管在血管内停留时间长、反复操作,对血管直接刺激,加重脑血管痉挛。因此,开颅手术组和血管内治疗组比较,开颅手术组可降低重度脑血管痉挛发生率。(2)术中动脉瘤破裂:在本组病例中,虽然开颅手术组动脉瘤破裂大出血率较血管内治疗组高,但在手术中能直视下快速阻断主要供血动脉,及时夹闭破裂动脉瘤,清除出血,预后良好率较好,而血管内治疗需要肝素化,动脉瘤一旦破裂,止血困难,出血形成的血肿也不能及时清除,在短时间能形成高颅压,脑疝形成,危及患者生命,预后不良。(3)术后颅内血肿形成:血管内治疗组术后无并发颅内血肿,手术操作中对患者创伤小,恢复快。(4)肺部感染:肺部感染在临床中是常见并发症,因开颅手术组创伤大 ,患者恢复慢,卧床时间长,感染几率较高。本文开颅手术组肺部感染8例(12.50%);血管内治疗组因创伤小,患者恢复快,卧床时间短,肺部感染几率小,仅3例(4.92%),肺部感染于患者预后不利。(5)术后并发脑积水:脑积水是蛛网膜下腔出血后常见并发症之一,前交通动脉瘤破裂出血患者并发脑积水率较其他部位高[6]。脑积水的成因,多数人认为与下列因素有关:动脉瘤破裂后,大量血块聚集在基地池,压迫和阻断第四脑室、导水管出口,小血块阻塞室间孔或中脑导水管,血液阻塞覆盖蛛网蛛网膜下腔颗粒形成急性脑积水;慢性脑积水可能与蛛网膜下腔纤维化、血液、蛋白质以及炎性增生影响了蛛网膜颗粒对脑脊液的吸收和循环有关。本组开颅手术组脑积水并发症发生率较血管内治疗组低的原因是开颅手术及时的清除了脑池内血凝块,释放血性脑脊液,必要时还可行三脑室造瘘,对降低脑积水的发生率,起到了至关重要作用,而血管内治疗组且难以做到这些。(6)术后并发电解质紊乱及内分泌失调:破裂的前交通动脉瘤电解质紊乱的发生率高,常见的电解紊乱是低钠血症,低钠血症的主要原因可能是因为盐耗。分析开颅手术组电解质紊乱并发症发生率高于血管内治疗组原因:开颅夹闭动脉瘤除动脉瘤破裂出血对脑组织损伤外,在手术过程中,因动脉瘤破裂后与邻近脑组织、主要穿支血管粘连较重,在寻找或分离动脉瘤时,对邻近脑组织或血管损伤大,特别是重要的穿支损伤而引起不可逆严重的后果;血管内治疗组术中不需要寻找和分离动脉瘤,避免对脑组织及血管直接创伤,创伤小,中枢损害主要是出血的刺激。(7)脑血管痉挛、术中脑血管的损伤和脑组织直接创伤导致了脑缺血和梗死,又因脑缺血及脑梗死导致偏瘫、POS、失语、视力损害等。
本组病例开颅手术组脑缺血及脑梗死、肢体功能障碍、POS、失语、视力损害并发症发生率高于血管内治疗组,因此,前交通动脉瘤术后并发症的高低与手术创伤大小有着紧密的联系。总之,血管内治疗组因创伤小,患者恢复快,总体并发症发生率较开颅手术组低,预后较好。
[1]陈立朝,许民辉,杨东虹,等 .血管内栓塞治疗前交通动脉瘤[J].中华神经外科疾病研究杂志,2010,9(4):356-358.
[2]刘科峰,龚坚,黄武,等 .前交通动脉瘤解剖特点及显微外科治疗[J].实用临床医学杂志,2009,13(10):99-101.
[3]王忠诚 .王忠诚神经外科学[M].湖北科学技术出版社,2005:762-763.
[4]Martin SA,Jargen I,Kent-Andre M,et al.Computation of hemodynamiss in thecircle of Willis[J].Stroke,2007,38:2 500-2 505.
[5]高飞,胡福广,邵高峰 .破裂脑动脉瘤显微手术夹闭后脑梗死临床分析[J].中国实用神经疾病杂志,2010,13(22):1-4.
[6]Yasargil M.G.显微神经外科学Ⅱ[M].凌峰译 .北京:中国科技出版社,2002:162-216.

