270例羊膜腔穿刺术产前诊断指征及结果分析
黄林杰 杨俐 彭建红 冯春 徐丹 刘娟 张元珍 马建鸿
胎儿染色体数目或结构异常可导致流产、死胎或胎儿结构、功能异常等,新生儿染色体异常发生率约为1/150[1]。目前染色体异常尚无有效的治疗方法,产前筛查和产前诊断是重要的预防措施,羊膜腔穿刺术是最常用的侵入性产前诊断取材技术,羊水细胞胎儿染色体核型分析仍是目前产前诊断胎儿染色体异常的“金标准”[2]。近年来随着产前筛查的发展及广泛应用,高风险孕妇进一步产前诊断需求增加,但人们对侵入性产前诊断的接受程度有限,如何高效使用产前筛查和产前诊断技术,提供个性化、专业化的后续遗传咨询是目前主要需求及挑战。因此,对本院270例行羊膜腔穿刺术孕妇的产前诊断指征及结果进行分析,探讨提高胎儿染色体异常的产前筛查和产前诊断准确率的有效路径。
资料与方法
一、临床资料
选取自2014年1月—2017年11月在武汉大学中南医院产前诊断中心行羊膜腔穿刺术胎儿染色体检查的270例孕妇的临床资料进行分析。孕妇年龄18~45岁,平均(31.4±5.9)岁,孕周18~30周,平均(19.9±2.8)周,进行产前诊断的指征:单纯高龄(≥35岁)、血清学三联筛查高风险、无创产前检测 (noninvasive prenatal test,NIPT) 高风险、不良孕产史、超声检查异常、夫妻一方患病或染色体异常、其他(病毒感染、可疑家族史)。根据患者知情、自愿原则,行羊膜腔穿刺术前均已签署知情同意书,明确羊膜腔穿刺术胎儿染色体检查目的、利弊及相关风险。
二、流程
本院产前咨询拟行羊膜腔穿刺术的孕妇,术前完善常规检查,孕妇排空膀胱,平卧位,消毒铺巾,在超声引导下进行经腹壁羊膜腔穿刺术,抽取20~30 ml羊水分装于2支无菌离心管中,分别进行荧光原位杂交(fluorescence in situ hybridization,FISH)快速检测和传统的细胞培养核型分析。FISH结果口头告知,以缓解孕妇及家属的紧张情绪,核型分析确诊结果予以书面诊断报告。
三、统计学方法
Excel收集整理数据,采用SPSS 22.0统计软件分析数据,率的比较采用卡方检验,P<0.05为差异有统计学意义。
结 果
一、胎儿染色体异常分布情况
在270例羊膜腔穿刺术中, 染色体异常70例, 占穿刺检查总数的25.9%。70例染色体异常中,21-三体异常32例(45.7%),18-三体异常13例(18.6%),13-三体异常1例(1.4%),性染色体异常10例(14.3%,分别是5例47,XXY;1例47,XYY;2例47,XXX和2例45,XO),结构异常14例(20.0%,分别是嵌合体6例,其他8例)。详见表1。
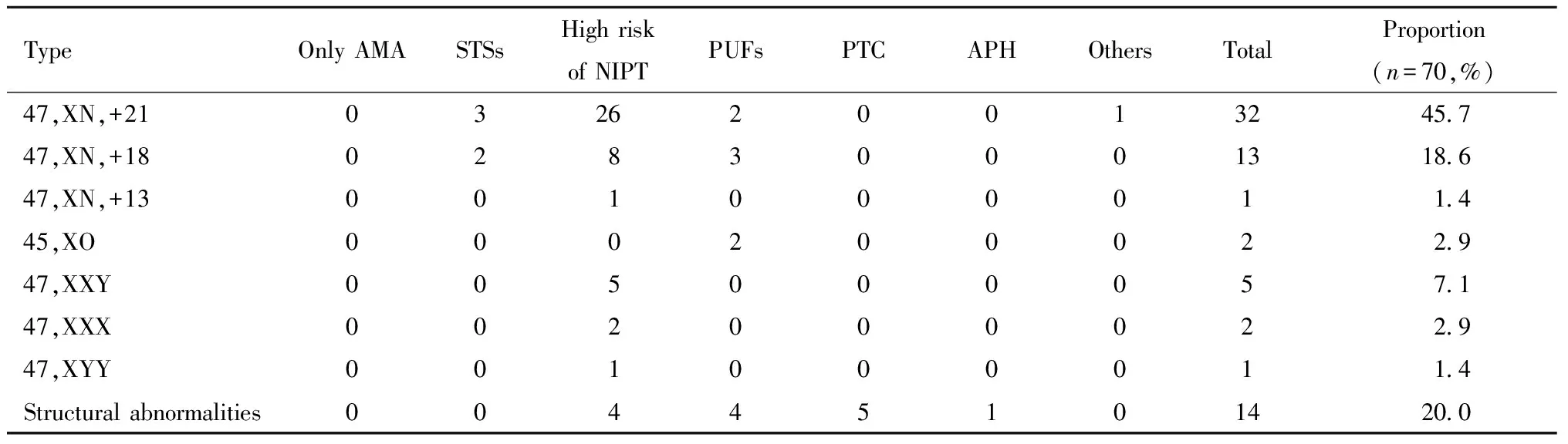
表1 胎儿染色体异常比例分析
Note:AMA, advanced maternal age; STSs, Increased risk at serological triple screenings; PUFs, Pathological ultrasonography findings; PTC, Parental translocation or marker chromosome carriage; APH, adverse pregnancy history.
二、不同产前诊断指征和染色体异常检出率
270例羊膜腔穿刺术产前诊断指征分布前三位:血清学三联筛查高风险(36.3%)、 NIPT高风险(28.2%)和超声检查异常(18.5%)。各指征的阳性检出率由高至低排列前三位为:NIPT高风险(61.8%)、夫妻一方患病或染色体异常(33.3%)和超声检查异常(22.0%)。详见表2。
三、不同产前诊断指征的可行性分析
270例羊膜腔穿刺术孕妇中,按照年龄分为两组:低龄组(<35岁)179例,染色体异常40例,异常率22.4%;高龄组(≥35岁)91例,染色体异常30例,异常率33.0%,两组比较,差异无统计学意义。低龄组的血清学三联筛查高风险孕妇有78例,染色体异常者4例,阳性检出率为5.1%,高龄组有20例,染色体异常者1例,阳性检出率为5.0%,两组比较,差异无统计学意义。同样,NIPT高风险和超声检查异常的孕妇在不同年龄组中的染色体异常检出率,差异均无统计学意义。详见表3。
血清学三联筛查组(5/98)与NIPT组(47/76)、超声检查异常组(11/50)阳性检出率比较,差异均有统计学意义;高龄联合NIPT组(25/37)与高龄联合血清学三联筛查组(1/20)阳性检出率比较,差异有统计学意义:高龄联合超声异常组(1/12)与高龄联合血清学三联筛查组阳性检出率比较,差异无统计学意义。见表4。
四、NIPT高风险与染色体异常
在76例NIPT高风险病例中,21-三体高风险35例,18-三体高风险15例,13-三体高风险3例,性染色体异常21例及染色体结构异常2例。确诊染色体异常:21-三体为28例, 18-三体9例,13-三体1例,性染色体异常8例,染色体结构异常1例,共计47例。详见表5。

表2 270例产前诊断的指征及染色体异常检出率
Note:Positive rate of chromosomal abnormality=number of chromosomal abnormality/number of high risk indication×100%

表3 各产前诊断指征在不同年龄组中的染色体异常检出率比较 [例(%)]

表4 不同产前诊断指征染色体异常检出率比较
Note:compared with STSs,aP<0.05; compared with AMA and STSs,bP<0.05
表5NIPT高风险与染色体异常的关系
Table5The relationship between high risk of NIPT and chromosomal abnormalities
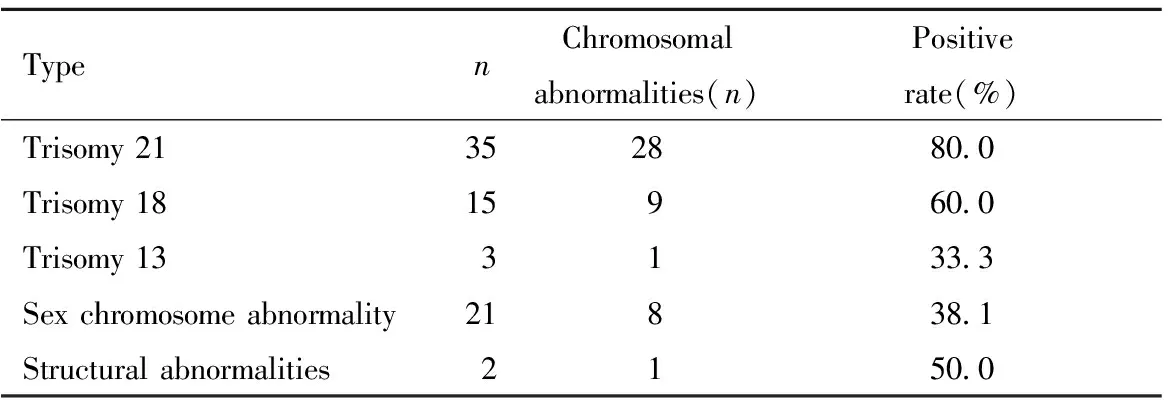
TypenChromosomal abnormalities(n)Positiverate(%)Trisomy 21352880.0Trisomy 1815960.0Trisomy 133133.3Sex chromosome abnormality21838.1Structural abnormalities2150.0
五、超声检查异常与胎儿染色体异常
在50例超声异常病例中,染色体异常11例,检出率为22.2%。分别对应的超声检查异常结果为胎儿颈项透明层(nuchal translucency,NT)增厚4例(其中1例合并头皮皮肤增厚),脉络丛囊肿2例(其中1例合并右肾集合系统增宽、单脐动脉),右心室强光斑1例,全身淋巴水囊肿1例,脑室稍增宽合并颈部皮肤厚1例,多发畸形1例,胎儿膀胱右侧未见血流信号1例。详见表6。

表6 以超声异常为产前诊断指征确诊染色体异常的产前超声表现
六、夫妻一方患病或染色体异常与胎儿染色体异常
15例夫妻一方患病或染色体异常病例中,确诊胎儿染色体异常5例,异常检出率为33.3%,染色体易位4例(平衡易位3例,不平衡易位1例),9号染色体臂间倒位1例。5例染色体异常胎儿中,3例平衡易位和1例9号染色体臂间倒位由父母遗传而来,1例不平衡易位为新发突变。随访妊娠结局:1例不平衡易位引产,3例平衡易位和1例9号染色体臂间倒位胎儿出生,出生后临床表型正常,生长发育良好。
讨 论
《中国出生缺陷防治报告(2012)》显示,中国出生缺陷发生率约为5.6%,每年新增出生缺陷儿约90万例,其中染色体异常是出生缺陷的重要组成部分,产前筛查和产前诊断是进一步降低新生儿染色体异常发生的重要举措。目前根据孕妇年龄结合NT、孕早中期血清学筛查及胎儿系统超声(排畸彩超)是中国常见产前筛查方法,羊水细胞培养行胎儿染色体核型分析仍是最经典的临床产前诊断方法,但其作为侵入性诊断方法,继发流产、胎儿丢失发生率约0.1%~1%[3],仍有部分高危孕妇不能接受。近年来NIPT应用广泛,其筛诊常见非整倍体的准确率明显优于血清学三联筛查,降低了侵入性诊断方法使用率[4],因此,在临床应用中NIPT是否可以取代后者,如何合理、有效地选择不同筛查路径,提供专业全面的遗传咨询和后续诊断、处理方案,形成最佳的产前筛诊临床路径,是产科医生在工作中最关注的,也是本研究要探讨的。
一、血清学三联筛查和NIPT在胎儿染色体异常筛查中的意义
本研究中,本院进行侵入性产前诊断主要人群为血清学三联筛查高风险、 NIPT高风险、超声检查异常、单纯高龄、不良孕产史、夫妻一方患病或染色体异常,其中前三者是最常见的指征。270例孕妇中,血清学三联筛查阳性检出率为5.1%,与国外研究数据(4.4%~4.5%)基本接近,高于国内文献报道数据(2.15%)[5-6]。血清学三联筛查曾经是国内孕中期胎儿非整倍体产前筛查最常用的方法,但由于实验室的质控体系、各种临床因素(孕周、年龄、体重、种族及吸烟等)都会影响孕妇风险率评估结果,导致该筛查模式准确率有限,假阳性率较高,阳性预测值较低。因此,筛查结果为高风险时,临床处理上应该B超再次核实孕周(以早期顶臀长或孕中期双顶径为准),再次校对风险率,如果仍为高风险,建议行侵入性产前诊断。
NIPT自临床应用以来,因其筛查精准度高,逐步被大众所接受。本研究中,NIPT高风险组阳性检出率高于血清三联筛查组(61.8% vs 5.1%),差异有统计学意义,提示NIPT产前筛查准确度明显高于血清三联筛查。本研究76例NIPT高风险与羊水细胞染色体核型分析结果比对中,21-三体高风险组阳性检出率为80%,18-三体高风险组阳性检出率为60%, 13-三体高风险组阳性检出率为33.3%,性染色体异常高风险组阳性检出率为38.1%,高风险组总体阳性检出率为61.8%,与国内外研究数据基本接近[7-8]。2016年美国妇产科医师协会(American College of Obstericians and Gynecologists,ACOG)胎儿非整倍体筛查临床处理指南中指出,NIPT筛查21-三体综合征高风险组异常检出率约93%,高于本研究数据。实际临床工作中NIPT筛查胎儿非整倍体准确率降低,假阴性及假阳性存在,且比例较文献数据高。分析原因有以下三点:1. NIPT技术准确率受个体胎儿游离DNA浓度、多胎、异体输血等多种因素影响,提示应重新审视待检人群,重视临床受检个体的差异等各种影响因素;2. NIPT技术跟血清学筛查技术相比较,质量控制稳定性显著增高,但不同实验室或检测机构质量控制水平是有差异的,这个差异会影响筛查效果;3.研究样本量有限,还需要进一步扩大检测样本量。
因此,在临床应用NIPT时要注意:1. NIPT非诊断技术,对于检测高风险者必须推荐其行侵入性产前诊断以确诊;2.NIPT能够取代常规的21、18、13-三体综合征血清学筛查,可降低其漏诊率,但可能增加低风险人群侵入性产前诊断率及未经诊断终止妊娠率,应结合孕妇具体情况,NIPT可以作为传统检测技术的序贯筛查方案。对于早中孕期产前筛查孕妇,应充分告知各产前筛查方法的利弊、知情选择;对于选择血清学三联筛查高风险者,联合NT/超声检查进行详细咨询,建议行侵入性产前诊断;对于首次筛查选择NIPT且结果为低风险的孕妇,建议重视随后与超声影像学的联合筛查,告知NIPT局限性,NIPT高风险直接行侵入性产前诊断,NIPT低风险告知残余风险,建议超声并做好随访。
二、超声检查在胎儿染色体异常筛查中的意义
超声检查也是产前筛查的重要路径之一,11例以超声检查异常为产前诊断指征纳入研究后,确诊染色体异常的超声检查表现如下:NT增厚4例(其中1例合并头皮增厚),脉络丛囊肿2例(其中1例合并右肾集合系统增宽、单脐动脉),结构异常2例,侧脑室增宽、淋巴囊肿、心室强光斑各1例。文献报道,超声异常表现与胎儿染色体异常密切相关, 如NT增厚、心脏畸形、肾集合系统分离、脉络丛囊肿、侧脑室增宽、单脐动脉、肠管强回声、淋巴囊肿、鼻骨异常等[9-10]。NT增厚提示胎儿染色体异常高风险,肾集合系统分离、肠管强回声、肱骨或股骨长短等超声软指标异常有产前诊断意义,而单一胎儿心室强光斑或脉络丛囊肿,需要结合血清学筛查进行评估[11-12]。单一超声异常表现应追踪随访,其可能因孕周增加而减小、消失或存在结构畸形。超声检查是产前胎儿畸形筛查的重要辅助手段,超声异常表现越多,胎儿染色体异常可能性越大[13]。因此,当出现超声检查异常时,尤多个软指标异常,建议行侵入性产前诊断检查胎儿染色体核型。对于超声发现的结构性异常,除分析染色体核型以外,也应建议咨询相关专科、亚专科,以评估胎儿预后,并提出进一步补充检查和随诊意见。目前中国胎儿超声筛查孕周为18~24周,国内有机构试行早孕期11~13周系统胎儿超声结构筛查,可将严重胎儿畸形产前诊断时间提前,减少孕妇身体及心理损害,但其对医疗条件及超声医师均有较高要求[14]。
三、年龄在胎儿染色体异常筛查中的意义
随着全面开放二孩政策, 高龄孕妇数量逐渐增加, 高龄女性更易生育染色体异常胎儿,尤其是21-三体综合症[15]。本研究中,单纯高龄为筛查指征时,异常核型检出率为0。低龄组(<35岁)与高龄组(≥35岁)比较,高龄组染色体异常检出率高于低龄组,但无统计学差异。血清学三联筛查高风险者、NIPT高风险者及超声检查异常中,高龄组的染色体异常率均高于低龄组,但差异无统计学意义。虽然随着年龄增加胎儿染色体异常风险升高,但多数唐氏综合症患儿是由年轻孕妇所生,因为年轻孕妇所占比例较大,有研究发现如果仅对35岁及以上的孕妇进行产前诊断,唐氏综合症的检出率仅为21.6%[16]。因此,单纯高龄不建议作为产前诊断独立指征,但当高龄孕妇合并超声异常或血清学筛查高风险建议直接行侵入性产前诊断。
四、夫妻一方患病或染色体异常在产前诊断中的意义
15例以夫妻一方患病或染色体异常为产前诊断指征病例中,确诊胎儿染色体异常5例,其中3例平衡易位和1例9号染色体臂间倒位由父母遗传而来,1例不平衡易位为新发突变。
分析胎儿染色体易位的原因:一由双亲遗传而来,二在两性配子形成过程中或受精卵结合前后突变而来。根据遗传定律,平衡易位携带者生殖细胞在减数分裂时可形成18种配子,与正常配子结合后形成18种合子,其中仅1种正常,1种为平衡易位携带者,其余均为不平衡易位可导致流产、死胎或胎儿畸形。国内研究报道,染色体平衡易位携带者异常妊娠和正常妊娠(包括易位妊娠)的比例约为2~3:1;染色体不平衡易位胎儿多流产、胎死宫内或出生后出现生长发育异常,染色体平衡易位胎儿若孕期无异常,绝大多数出生后生长发育良好[17-18]。本研究中3例胎儿染色体平衡易位由亲代遗传而来,孕期产检无异常,足月生产且生长发育良好,还有1例为不平衡易位,遗传咨询后选择终止妊娠,引产胎儿结构异常(具体不详)。近年来9号染色体臂间倒位被认为是人群中常见的染色体多态性,不涉及遗传物质的改变及遗传效应,但也有学者认为9号染色体臂间倒位可导致反复流产、死胎及胎儿畸形等临床效应[1,19]。本研究中1例染色体9号染色体臂间倒位胎儿,孕期定期产检无异常,早产,胎儿生长发育良好。对于双亲无临床表型染色体异常者,建议早期行胎儿染色体核型分析,若胎儿染色体异常且遗传自双亲,理论上无遗传物质丢失,可建议孕妇超声和产前检查随访,密切观察胎儿生长发育情况,若胎儿染色体异常不同于亲代,建议专业遗传咨询,了解胎儿染色体异常致病风险。
综上所述,NIPT是当前筛查胎儿染色体异常最有效的路径,高风险孕妇必须建议行侵入性产前诊断。血清学三联筛查高风险或/和超声异常可有效提高胎儿染色体异常的检出率,因此对于此类孕妇,应结合其病史给予充分知情咨询,建议行侵入性产前诊断。高龄不建议作为羊膜腔穿刺术的独立指征,若合并血清学筛查高风险或/和超声异常建议行侵入性产前诊断。不良孕产史和夫妻一方患病或染色体异常,先行孕前遗传咨询,孕期夫妻双方及胎儿染色体核型分析,必要时行家系分析。

