术前小剂量瑞马唑仑对胸腔镜下肺切除术患者插管应激反应及苏醒质量的影响
段 鹏,王 滢,孙莹杰,陈晓宇
0 引言
随着影像技术的发展,越来越多早期肺癌被筛选出来[1-3]。胸腔镜下肺叶切除是治疗早期肺癌的常用手段,具有创伤小、伤口易愈合、术后并发症少、住院时间短等优点[4-6]。在胸腔镜直视下可进行精准肺叶或肺段切除,尽可能维持患者肺功能[7]。此外,胸腔镜已成为治疗局部外周性非小细胞肺癌和孤立性肺结节性肺癌的首选,其可缩短住院时间、有利于术后肺功能的恢复[8-10]。然而,多数患者对手术和麻醉极为恐惧,易诱发强烈的应激反应,使患者血压升高、心率加快,导致心肌缺血、心梗等并发症。瑞马唑仑是一种镇静催眠类药物,可发挥镇痛、镇静作用,且不易诱发低血压、心动过缓,消除速度快[11-12]。有报道,术前给予小剂量镇静类药物可有效抑制插管的应激反应及提高患者苏醒质量,但相关报道较少[13]。基于此,本研究旨在探寻术前给予小剂量瑞马唑仑对胸腔镜下肺切除术患者插管反应和苏醒质量的影响。
1 资料与方法
1.1 一般资料 北部战区总医院医学伦理委员会授权实施该临床试验,批号:[Y(2021) 077号]。选择北部战区总医院胸外科2021年9月至2023年5月拟胸腔镜下行肺叶切除术且自愿参加本研究的80例患者为研究对象,性别不限,年龄25~45岁,BMI 18~25 kg/m2,ASA Ⅱ或Ⅲ级。排除休克、昏迷、谵妄、躁动、精神异常、肝肾功能不全、肺梗死、肺栓塞、气胸、血胸、腹水、全身严重感染者及对干预药物或阿片药物过敏者。
1.2 麻醉 术前随访患者,告知家属及患者本人手术风险、麻醉及手术准备、禁食水时间。患者入手术室后,建立外周静脉通道,持续滴注乳酸林格溶液。常规监测患者的心电图(ECG)、心率(HR)、脉搏氧饱和度(SpO2)、呼吸频率(RR)。消毒桡动脉穿刺部位,1%利多卡因皮肤浸润麻醉,右手持穿刺针于桡动脉搏动最明显处穿刺,见回血后置入导管,通过动脉传感器连续监测动脉血压。患者成功入组后,根据随机数字表法随机分为2组,每组40例。麻醉诱导前试验组给予瑞马唑仑0.2 mg/kg,对照组给予等量生理盐水。麻醉诱导:枸橼酸舒芬太尼注射液0.6 μg/kg、罗库溴铵0.9 mg/kg、丙泊酚2~2.5 mg/kg。麻醉维持:吸入七氟烷2%;泵注丙泊酚2~4 mg/(kg·h),右美托咪定0.4 μg/(kg·h),瑞芬太尼0.07 μg/(kg·min),盐酸去氧肾上腺素0.5 μg/(kg·min),维持BIS值为40~60。按时追加罗库溴铵,若血压低于基础值20%或平均动脉压(MAP)<90 mmHg,静脉给予盐酸去氧肾上腺素30 μg。手术结束前30 min,静脉给予昂丹司琼8 mg。术毕连接患者静脉自控镇痛(PCIA),配方:盐酸羟考酮注射液1.0 mg/kg+昂丹司琼24 mg,加生理盐水稀释至100 ml。术后镇痛不佳者给予哌替啶50~100 mg肌注或静脉注射。
1.3 观察指标 记录两组患者麻醉诱导前,试验药物注射前后MAP、HR、SpO2;气管插管前后血糖、乳酸、促肾上腺皮质激素等应激指标的水平;自主呼吸恢复时间、拔管时呛咳、躁动、寒战、睁眼时间、苏醒室停留时间、Ramsay镇静评分;注射痛、呼吸抑制、恶心呕吐及其他不良反应发生率;苏醒后30 min、1 h的视觉模拟疼痛评分(VAS)。
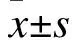
2 结果
2.1 两组患者一般资料比较 由表1可见,两组患者性别、平均年龄等一般资料间的差异均无统计学意义(P>0.05)。

表1 两组患者一般资料比较
2.2 麻醉诱导前给药前后两组患者血压、心率、血氧饱和度比较 麻醉诱导前,给药前后两组患者MAP、HR、SpO2比较,差异无统计学意义(P>0.05)。见表2。
2.3 两组患者插管相关应激反应指标比较 插管前,两组患者血糖、乳酸、促肾上腺皮质激素水平比较,差异无统计学意义(P>0.05);插管后,试验组血糖、乳酸、促肾上腺皮质激素水平低于对照组(P<0.05)。见表3。
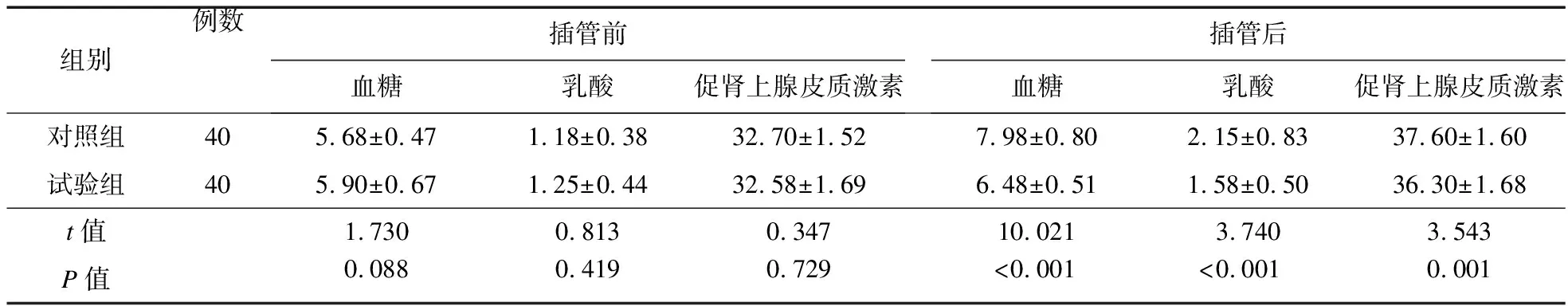
表3 两组患者特定时间点血糖、乳酸及促肾上腺皮质激素水平比较(mmol/L)
2.4 两组患者插管前后循环指标比较 插管前,两组患者MAP和HR比较差异无统计学意义(P>0.05);插管后,试验组MAP和HR低于对照组(P<0.05)。见表4。
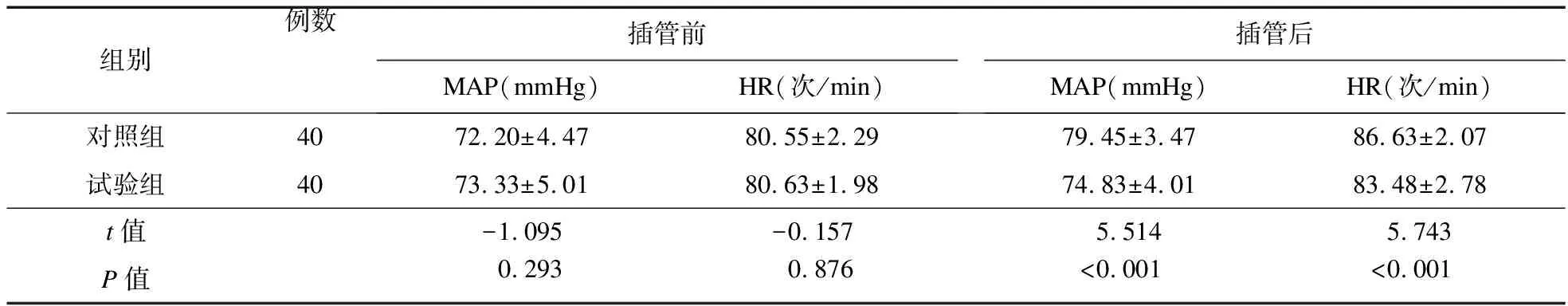
表4 插管前后两组患者MAP和HR水平比较
2.5 两组患者苏醒质量比较 两组患者自主呼吸恢复时间、睁眼时间差异无统计学意义(P>0.05);试验组苏醒室停留时间短于对照组,拔管时呛咳、躁动、寒战发生率低于对照组,Ramsay镇静评分高于对照组,差异均有统计学意义(P<0.05。见表5。
表5 两组患者苏醒质量比较
2.6 不良反应 试验组注射痛(12.5%vs.40.0%)、恶心呕吐(20.0%vs.42.5%)、呼吸抑制(5.0%vs.22.5%)发生率低于对照组,差异有统计学意义(P<0.05)。见表6。
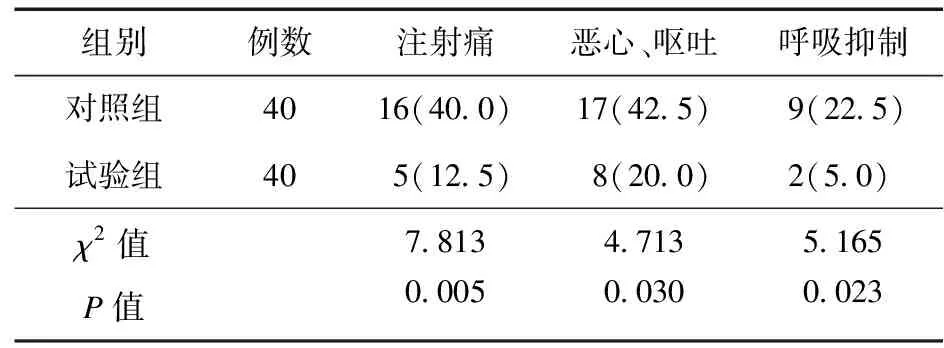
表6 两组患者不良反应比较[例(%)]
2.7 两组患者苏醒后30 min、1 h VAS评分比较 试验组苏醒后30 min、1 h VAS评分低于对照组,差异有统计学意义(P<0.05)。见表7。
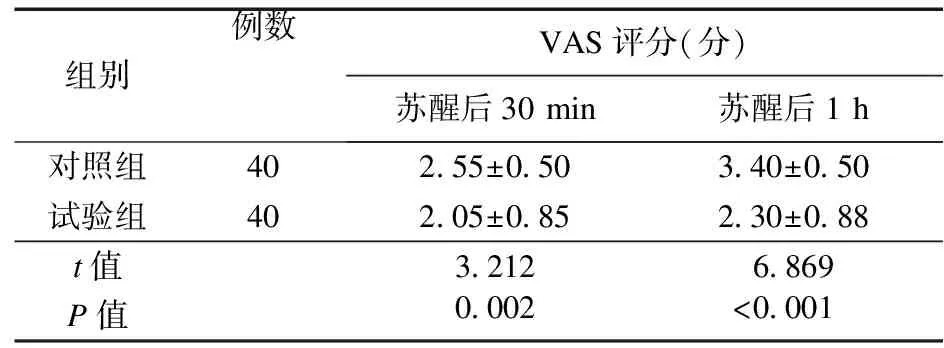
表7 苏醒后两组患者VAS评分比较
3 讨论
胸腔镜下肺切除术需通过镜头进入胸腔切除病变组织,会诱发强烈的应激反应,加重肺部术后损伤[14-15]。胸腔镜肺部手术需钳夹肺组织、刺激胸膜,而胸腔内神经分布较为广泛,使得术后疼痛的发生率极高[16-18]。此外,行肺叶或肺段切除的患者多为老年患者,此类患者对药物的敏感性降低,药物代谢时间延长,不利于术后快速康复。因此,行肺叶或肺段切除的患者如何安全、舒适地度过围手术期是临床关注的焦点。
本研究显示,与注射等剂量生理盐水相比,注射小剂量瑞马唑仑对血氧饱和度、血压、心率影响较小,表明低剂量的瑞马唑仑作为术前镇静药物使用安全性较高。一项甲状腺切除术中使用瑞马唑仑和丙泊酚的研究(n=140)显示,瑞马唑仑提供与丙泊酚相同的镇静深度,但在麻醉结束、拔管后,瑞马唑仑组患者MAP更高[24],提示瑞马唑仑对患者循环影响较小,可安全地用于麻醉期间的镇静。本研究中,插管后试验组血糖、乳酸、促肾上腺皮质激素的水平低于对照组,表明手术前应用小剂量瑞马唑仑,可有效抑制插管诱发的应激反应,减少应激对患者的损伤。加用小剂量的瑞马唑仑并未延长自主呼吸及睁眼时间,表明其安全性较高,不会增加苏醒延迟的风险。而试验组苏醒室停留时间短于对照组,拔管时呛咳、躁动、寒战的发生率低于对照组,表明术前小剂量瑞马唑仑有利于患者苏醒,苏醒质量更高,减少了因气管导管和尿管刺激诱发的躁动。呛咳是由于迷走神经兴奋性上升和手术刺激导致气道高反应性,而瑞马唑仑组呛咳发生率降低,表明应用小剂量的瑞马唑仑,可有效抑制术后呛咳反应,避免因呛咳导致的气道出血或伤口裂开。与对照组相比,试验组注射痛、恶心呕吐、呼吸抑制发生率更低,表明术前应用小剂量的瑞马唑仑,可有效降低术后麻醉剂相关不良反应的发生。此外,试验组苏醒后30 min、1 h VAS更低,表明小剂量瑞马唑仑发挥一定的镇痛作用,可降低全麻药物停止输注后暴发性疼痛的发生。
综上所述,小剂量瑞马唑仑可安全地用于肺叶或肺段切除患者的术前镇静,对血压和心率影响较小,且在一定程度上抑制插管导致的机体的应激反应,减少术后不良反应,减轻疼痛。本文仅对术前瑞马唑仑使用进行初步探索,未来仍需更大样本验证其在围术期镇静中的作用。

