MRI联合血清AMH、AFP水平在剖宫产术后早期子宫瘢痕妊娠诊断中的临床价值分析*
陈 枫 朱晓强
苏州市中西医结合医院影像科(江苏 苏州 215101)
在过去的二十年中,剖宫产的显著上升导致产后出血、子宫破裂、异常侵入性胎盘、异位妊娠和不孕症等短期和长期并发症的发生率增加[1]。其中,剖宫产疤痕妊娠(CSP)是一种妊娠囊植入子宫切开术疤痕中的特殊且罕见的异位妊娠类型[2]。如果不及时治疗,CSP可能导致严重出血、子宫破裂甚至需要进行子宫切除术[3]。CSP的产前诊断是在存在妊娠囊的子宫切口处以及与膀胱相邻的薄子宫肌层附近进行[4]。然而,CSP的产前诊断并不十分准确,许多病例被误诊为先兆/不完全流产或单纯的宫内妊娠[5]。这种误诊可能会导致大量出血和紧急手术干预,严重者需行子宫切除术,甚至威胁孕妇生命[5]。因此,尽早对CSP患者进行诊断有利于患者接受及时的治疗,并减少CSP患者的出现,同时可以降低已患CSP者的死亡率。采用核磁共振成像(MRI)进行检查时,其针对软组织具有较高的分辨率,且其可进行多序列扫描,这种方法可更清晰有效地探查CSP患者子宫内部结构,因此选用MRI的CSP患者出现漏诊、误诊的几率较低,检查优势较大[6]。抗苗勒管激素(AMH)作为女性卵巢中小窦卵泡的产物,可作为卵泡成熟的自分泌和旁分泌调节剂[7]。孕妇血清甲胎蛋白(AFP)也是孕期筛查常用指标[8]。然而关于MRI联合血清AMH、AFP水平联合诊断CSP的临床价值的文章目前未见报道。因此,本研究测定并分析MRI单独及联合血清AMH、AFP水平诊断CSP的价值,旨在为CSP的早期筛查提供理论依据。
1 资料与方法
1.1 一般资料选取2020年3月至2022年3月期间本院收治的疑似CSP患者133例为研究对象。年龄25-37岁,平均(33.00±3.06)岁,距离前次剖宫产手术时间>1年且<6年,平均(3.50±1.28)年,剖宫产史1-3次,平均(2.00±0.51)次。
纳入标准:经临床检查高度疑似CSP;血人绒毛膜促性腺激素检测阳性并诊断为早期妊娠;有剖宫产史;患者及家属均主动选择停止妊娠。排除标准:盆腔炎、滋养细胞疾病等;患有恶性肿瘤;MRI禁忌者;精神疾病不能配合研究者;临床资料不全者。
1.2 方法
1.2.1 MRI检查 所有进行MRI的受试者在接受正式检查之前,均要有专业人员向其介绍检讲解MRI检测过程中需要注意的事项,包括全身不能有任何金属物品,取仰卧位,采用1.5T超导磁共振MRI扫描仪(荷兰飞利浦公司),体部线圈。所有患者均先行平扫扫描,扫描范围包括整个盆腔,使用T1WI和FSE T2WI序列的轴位、冠状位及矢状位扫描。轴位:T1WI自旋回波,TR400ms,TE11ms;T2WI脂肪抑制快速自旋回波,TR3200ms,TE85ms;矢状位:T2WI脂肪抑制快速恢复自旋回波,TR 3200ms,TE85ms;冠状位:T2WI脂肪抑制快速自旋回波,TR 3200ms,TE85ms。FOV:280mm,层厚:5mm,层间隔:1mm。然后,将常规扫描转换为增强模式,从肘部静脉注射Gd-DTPA造影剂(制造商:GE Healthcare Ireland;规格:10mL:2.87g)使用高压注射器以0.1mmol/kg的剂量和3mL/s的注射速率,注射后用盐水冲洗(20mL)。采用3D成像,以TI-FFE序列(非相关梯度回波射频扰相)进行:TR 10ms,TE 5.3ms,翻转角25°。共采集36次图像并将采集的图像上传到工作站进行处理,同时自动生成图像,由2名10年及以上经验的医师进行双盲阅片,记录MRI结果。
1.2.2 血清AMH、AFP水平检测 采集所有患者空腹静脉血(5 mL),放入离心管中,于37 ℃环境下待血液凝固后,平衡后离心,取上清液为血清,仔细提取后包装备用。血清AMH、AFP水平的具体检测均使用酶联免疫吸附法(ELISA)。所有程序均严格按照试剂盒(购自:上海通威)说明书进行;MRI、血清AMH、AFP水平联合2者任一结果提示为CSP即视为CSP。
1.2.3 观察指标 以手术病理学结果为“金标准”,采用四线格分析并比较MRI、血清AMH、AFP单独及联合对CSP的诊断效能。
1.3 统计学分析采用SPSS 25.0软件进行数据处理,计数资料n以(%)表示,各诊断方法准确度、灵敏度等比较行卡方检验;计量资料(±s)表示,采用独立样本t检验进行比较;血清AMH、AFP水平对CSP的诊断效能的评估均以受试者工作特征(ROC)曲线结果表示并进行分析;采用Kappa检验分析MRI单独及联合血清AMH、AFP诊断CSP与“金标准”病理结果的一致性,其中Kappa>0.8表示一致性极高,0.4<Kappa≤0.8表示一致性较高,Kappa≤0.4表示一致性较差。P<0.05时为差异有统计学意义。
2 结 果
2.1 MRI诊断结果本研究经MRI确诊81例CSP孕妇,52例非CSP孕妇。以手术病理诊断结果作为参考,MRI诊断CSP的灵敏度为78.72%,特异度为82.05%。根据《MRI在剖宫产后子宫瘢痕妊娠中的诊断价值》[9]判断:133例疑似CSP患者中63例为包块型,70例为孕囊型。其中81例CSP孕妇均可见子宫前壁短T2信号,在瘢痕临近处可见明显的类圆形长T2信号(孕囊),瘢痕周围等或稍长T2信号囊壁清晰可见,代表性图像见图1。

图1A-图1F 患者影像图,子宫峡部前壁肌层菲薄,内见疤痕细小裂隙,疤痕处T1WI、T2WI均为低信号,T1W增强未见 强化(见图1B,1D,1F箭头处)。妊娠囊位于子宫峡部疤痕上并植入子宫肌层,妊娠囊T1WI、T2WI均呈团块状 混杂信号(见图1A-1D),T1WI增强见强化绒毛伸入疤痕(见图EF箭头处)。
2.2 CSP组和非CSP组血清AMH、AFP水平比较CSP组血清AMH水平显著低于非CSP组,AFP水平显著高于非CSP组(P<0.05)。见表1。
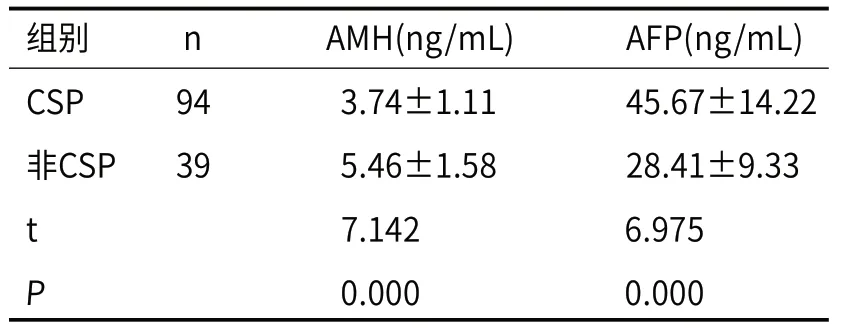
表1 CSP组和非CSP组血清AMH、AFP水平比较
2.3 血清AMH、AFP水平对CSP的诊断价值以血清AMH、AFP水平为检验变量,是否发生CSP为状态变量绘制ROC曲线,结果显示,血清AMH、AFP诊断CSP的AUC分别为0.785(95%CI:0.706-0.852)、0.824(95%CI:0.748-0.884),特异度分别为84.62%、87.18%,灵敏度分别为76.60%、78.72%,临界值分别为4.76、34.60。见图2。
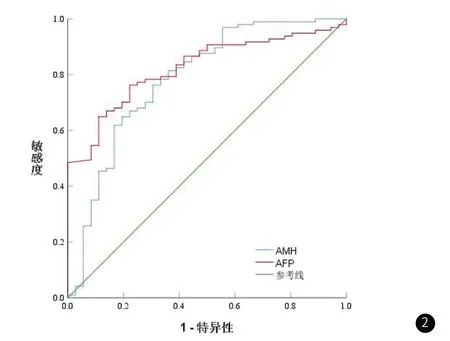
图2 血清AMH、AFP水平诊断CSP的ROC曲线
2.4 MRI单独及联合血清AMH、AFP水平对CSP的诊断情况MRI单独检查结果中假阳性7例,假阴性20例,Kappa值为0.554(P<0.05);血清AMH检查结果中假阳性6例,假阴性22例,Kappa值为0.547(P<0.05);血清AFP检查结果中假阳性6例,假阴性21例,Kappa值为0.592(P<0.05);MRI联合血清AMH、AFP检查结果中假阳性4例,假阴性6例,与病理诊断结果一致性最高,Kappa值为0.746(P<0.05)。见表2。
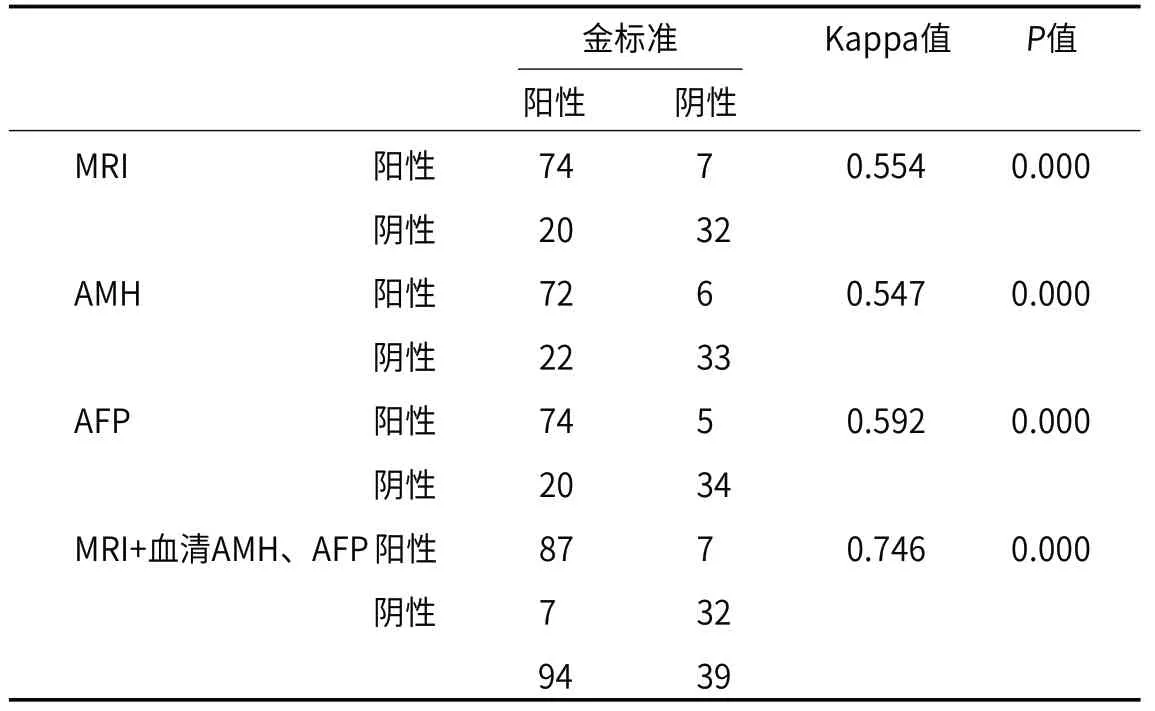
表2 MRI单独及联合血清AMH、AFP水平对CSP的诊断情况
2.5 MRI单独及联合血清AMH、AFP水平对CSP的诊断价值分析MRI联合血清AMH、AFP诊断CSP的灵敏度及阴性预测值明显高于MRI、血清AMH、AFP单独诊断,准确度明显高于MRI、血清AMH单独诊断(P<0.05)。见表3。

表3 MRI单独及联合血清AMH、AFP水平对CSP的诊断价值分析
3 讨 论
CSP是指孕囊着床异常,不在寻常怀孕正确着床位置,而出现在此前剖宫产术后落下的子宫瘢痕上,是异位妊娠中的常见类型,可被归类于产妇行剖宫产术后的并发症,但属远期并发症的一种[10-11]。CSP与子宫破裂出血、胎盘植入及胎盘前置等多种不良妊娠结局有关[12]。因此尽早筛查CSP孕妇,对降低不良妊娠结局发生概率具有重要意义。
目前,MRI检查在CSP的筛查中普遍应用,具有较好的临床应用价值。专业人员(医师)可以观察MRI图像,借此寻找异位妊娠患者的异常现象,如出血信号特点,在CSP的早期诊断中具有重要指导意义,尤其是在手术方法的选择方面,可以更好的提供依据,MRI检查由于其较好的分辨软组织功能,可以更为清楚的确定孕囊位置,在妊娠囊或包块对瘢痕处子宫肌层侵入深度的评估中具有重要重要,能够对CSP患者进行更加准确的分型[13]。CSP的MRI影像学临床特点主要为:子宫下段可见明显变薄,下段前壁可见清晰混乱团块或孕囊,在进行扫描增强后,孕囊出现明显的环样或不均匀强化[14]。本研究中MRI确诊病例均可见子宫前壁短T2信号,在瘢痕临近处可见明显的类圆形长T2信号(孕囊),瘢痕周围等或稍长T2信号囊壁清晰可见。孕囊是有边界的部分液性结构,所以MRI可以较为精准对孕囊植入情况及孕囊与周围组织之间的关系进行判断。但是对于包块型的CSP患者,若包块较大、宫腔线不明显,尤其针对在CSP的基础上还患有子宫肌瘤、腺肌症的CSP患者,在影像学判断上具有一定困难。本文中误诊的病例均为包块型,可能与上述原因有关。此外本研究MRI诊断准确率79.70%,存在假阳性7例,假阴性20例,有漏诊、误诊情况发生,分析原因,(1)CSP患者若流产不够顺利,如流产不完全,其宫腔内此时会存在由于不全流产造成的凝血等情况而造成的一些包块,当CSP患者接受正常的MRI检查时,MRI会发现这种异常,因此其图像会出现不一样的信号,可能变得复杂,但是这种异常同时会受包块和子宫肌层之间不够明朗的关系的影响,受到这种影响时,MRI即可能在包块和瘢痕之间出现结果判断错误,漏诊、误诊情况的出现即可能与这种现象有关;(2)不同人员、医师之间具备不同的专业水平,因此MRI检查会受到影响,亦有发生漏诊、误诊的可能。因此为提高诊断效能,进一步联合MRI与血清AMH、AFP共同诊断。
AMH属糖蛋白的一种,其可经历多种分泌方式,如初级卵泡、窦前卵泡等,这些均可能分泌AMH。女性血清中AMH的水平在整个生命过程中不断变化,刚出生时,AMH浓度水平很低,然后随年岁增长逐渐增加浓度,直到女性处于青春期时,血清AMH浓度到达一个高峰,且在整个适龄生育的过程中始终保持一个较高的水平,但24岁开始,血清AMH浓度开始出现下降现象,随年龄增加降低,直至绝经,绝经后血清AMH浓度趋近于0[15]。AFP对于多种不良妊娠疾病如妊娠期高血压[16]、唐氏综合征筛查[17]及前置胎盘[18]等的诊断均具有重要意义。研究显示,较之普通寻常妊娠的妇女,CSP患者的AFP水平显著升高[19]。本研究中,CSP组血清AFP水平同样显著高于非CSP组,且血清AMH水平显著低于非CSP组,提示CSP患者血清AMH水平异常降低,血清AFP水平异常增高,可能用于CSP的早期诊断。为验证推测,进行了ROC分析,结果显示,血清AMH、AFP诊断CSP的AUC分别为0.785、0.824,二者均具有一定的诊断价值,但其Kappa值均不高。进一步分析显示,MRI联合血清AMH、AFP共同诊断CSP的灵敏度为92.55%、准确度为89.47%、阴性预测值82.05%,均高于MRI、血清AMH、AFP单独诊断,特异度为82.05%,且其Kappa值为0.746,高于MRI及血清AMH、AFP单独诊断,与“金标准”的一致性较高,提示MRI联合血清AMH、AFP诊断CSP的效果较MRI单独诊断高,可能具有更高的临床应用价值。
综上所述,CSP患者血清AMH低表达,血清AFP高表达,MRI联合血清AMH、AFP对早期CSP进行综合诊断弥补了单一MRI诊断的不足,可以更准确地判断疑似患者是否发生CSP,具有更高的临床价值。但是本研究样本量不足、且未长期随访,后续需进一步研究。

