七氟烷和丙泊酚全麻联合硬膜外麻醉对老年结肠癌患者术后肠道屏障功能的保护作用
刘书舒 吴畏
(1西南医科大学临床医学院麻醉,四川 泸州 646000;2四川锦欣妇女儿童医院麻醉科;3西部战区总医院麻醉科)
结肠癌是一种发生于结肠部位的消化道恶性肿瘤,主要临床表现为腹泻、黏液脓血便、腹痛和体重下降等。据统计,结肠癌为老年人群恶性消化肿瘤发病首位〔1〕。老年结肠癌治愈难度大,具有病情迁延不愈、机体功能持续下降、预后较差等特点,有研究指出这与老年人群术后肠道屏障和心功能受到影响有关〔2〕。结肠癌本质为肠道黏膜和菌群发生改变,对细菌、毒素侵袭不能做出正确反应而引起全身炎症反应、脓毒症甚至癌变。早有研究证实肠道屏障受损与消化系统疾病严重程度呈显著正相关,提示结肠癌发生和发展与肠道菌群关系密切〔3〕。而手术作为结肠癌主要治疗方式,研究显示围术期液体管理、机械通气、手术野暴露及麻醉方式和用量均会影响术后恢复〔4〕。另有学者指出,若能控制麻醉的不良影响,必然能较大程度减轻肠道损伤,改善二胺氧化酶(DAO)、血浆D-乳酸(D-Lac)〔5〕。目前关于七氟烷和丙泊酚全麻联合硬膜外麻醉对老年结肠癌患者术后肠道屏障保护作用机制和效果的研究较少,且尚无具体判定标准。本研究拟分析七氟烷和丙泊酚全麻联合硬膜外麻醉对老年结肠癌患者肠道屏障的保护作用及机制。
1 资料与方法
1.1一般资料 选择2017年2月至2019年2月于西南医科大学临床医学院确诊并收治于老年消化内科行手术治疗的140例老年结肠癌患者,研究获得医学伦理会批准,患者均签署知情同意书。纳入标准:①有5年以上临床经验专科医师根据临床表现、实验室及病理学检查确诊为结肠癌;②于我院进行手术治疗;③年龄60~85岁;④Dukes分期A或B期,美国麻醉师协会(ASA)分级1~2级;⑤对本研究配合,不中途退出;⑥无其他严重外科手术史;⑦有麻醉适应证且无禁忌证;⑧对治疗方案耐受,不过敏;⑨无长期激素类药物使用史。排除标准:①合并恶性肿瘤或过敏性疾病;②体重指数(BMI)≥30 kg/m2或<18 kg/m2;③合并严重感染或肠道异常出血;④合并严重精神病或沟通障碍;⑤并发心、肝、肾、肺严重疾病或休克(失血>20%)、昏迷者;⑥生命体征不平稳或改变手术方式者;⑦住院资料不完整,各项辅助检查不完善者;⑧合并原发疾病包括糖尿病、高血压等;⑨疾病有远处转移。最终纳入120例,脱落20例(12例因为失访,5例因为失血>20%,2例改变手术方式,1例远处转移)。根据麻醉方式不同分为全身麻醉组(对照组,n=52)和全麻联合硬膜外麻醉组(研究组,n=68)。对照组男33例、女19例,平均(72.18±8.20)岁,平均BMI(20.18±2.30)kg/m2,手术时间(162.42±28.30)min;研究组男41例、女27例,平均(72.95±7.86)岁,平均BMI(19.97±2.65)kg/m2,手术时间(161.78±28.68)min。两组一般资料比较差异无统计学意义(P>0.05),有可比性。
1.2方法 联合自制问卷调查表(经验证K=0.587,可信度高)和临床病例,问卷调查剔除重复样本和不合格问卷。收集患者一般资料包括性别、年龄、BMI、手术时间。麻醉方法:做好全套术前准备并由麻醉专科医师判断麻醉适应证和禁忌证,入室取平卧位并做好液体、监护仪等准备;观察组取左侧卧位选择T12~L1椎间隙穿刺,置硬膜外导管回抽无脑脊液及血液后改平卧位,注入1%利多卡因(四川健能制药有限公司,国药准字H20123243)3 ml、0.25%罗哌卡因(辰欣药业股份有限公司,国药准字 H20061065)5 ml诱导麻醉,控制阻滞平面在T6~8麻醉平面下;固定后采用2%~5%七氟烷(北京紫竹药业有限公司,国药准字J20150106,剂量1~2 mg/kg)和丙泊酚(四川国瑞药业有限责任公司,国药准字H20040079,剂量2~5 mg/kg)进行全麻诱导维持麻醉;对照组采用相同全麻诱导方式;两组均在全麻后将C0221号静脉导管(杭州海川医疗器械有限公司)置入右锁骨下腔静脉15~20 cm,连接中心静脉通路,皮下缝合时停止泵注;手术结束时待患者恢复呼吸,常规给予肌松拮抗药,符合拔管指征即拔管并继续监护。
1.3观察指标 ①肠道屏障功能指标:分别于术前,术后第1、3、5天抽取中心静脉血5 ml,3 000 r/min离心15 min,分离血清后于-70℃条件下保存,采用酶联免疫吸附试验(ELISA)检测D-Lac、DAO值,仪器为Auto Chem Ⅱ 2920全自动化学分析仪(美国麦克仪器有限公司),试剂盒由迈瑞生物科技有限公司提供,操作者为临床经验5年以上专科医师在不知道病例情况下严格按照说明书执行并作出判断。②胃肠功能障碍评分:标准参照全国危重病会议共识对腹胀、肠鸣音、肠梗阻、出血分别计分,轻度腹胀1分、重度腹胀2分、肠鸣音减弱1分、肠鸣音消失2分、麻痹性肠梗阻3分、应激性溃疡出血3分。③术中生命体征:分别于麻醉前、探查腹腔前、病灶离体时、关腹腔前记录患者平均动脉压(MAP)、心率(HR)、动脉二氧化碳分压(PaO2)、中心静脉血氧饱和度(ScvO2)。④术后一般情况:记录两组排气时间、住院天数;采用数字评价量表(NRS)评估疼痛程度,疼痛轻重用数字1~10计分,0分为无痛,1~3分为轻度疼痛,4~6分为中度疼痛,7~10分为重度疼痛,分数越高表示疼痛越剧烈;并发症发生例数:记录心律失常、吻合口瘘、感染及其他发生例数。⑤免疫功能指标:采用EPICS-ALTRA流式细胞仪(苏州生物基因技术有限公司)测定两组术前、术后外周血T淋巴细胞亚群CD8+、CD4+、CD4+/CD8+、CD3+水平。⑥对所有患者随访半年,半年后根据肠道恢复情况将所有患者分为恢复良好组和恢复较差组,比较两组DAO、D-Lac值,检测方法同上;分组依据临床表现、实验室检查及复发情况判定。
1.4统计学方法 采用SPSS21.0软件进行t检验、Pearson相关分析及多因素Logistic回归分析。
2 结 果
2.1两组肠道屏障功能指标比较 术前两组D-Lac、DAO差异无统计学意义(P>0.05);术后两组D-Lac、DAO、胃肠功能障碍评分先上升再逐渐下降,且研究组下降幅度大于对照组,差异有统计学意义(P<0.05);研究组术后第1、3、5天D-Lac、DAO、胃肠功能障碍评分显著低于对照组(P<0.05);见表1。D-Lac、DAO与胃肠功能障碍评分呈显著正相关(P<0.05),见图1。

表1 两组肠道屏障功能指标比较

图1 D-Lac、DAO与胃肠功能障碍评分相关性
2.2两组术中生命体征比较 两组探查腹腔前、病灶离体时、关腹腔前MAP、HR显著低于麻醉前(P<0.05),PaCO2、ScvO2显著高于麻醉前(P<0.05);进一步组间两两比较,两组麻醉前MAP、HR、PaCO2、ScvO2差异无统计学意义(P>0.05),研究组探查腹腔前、病灶离体时、关腹腔前MAP、HR显著高于对照组,且PaCO2、ScvO2显著低于对照组(P<0.05),见表2。

表2 两组术中生命体征比较
2.3两组术后一般情况比较 研究组排气时间、住院天数、NRS评分、并发症发生例数低于对照组,差异均有统计学意义(P<0.05),见表3。

表3 两组术后一般情况比较
2.4两组术后免疫功能指标比较 术前两组CD4+、CD8+、CD3+、CD4+/CD8+差异无统计学意义(P>0.05);术后两组CD4+、CD8+、CD3+显著低于术前、CD4+/CD8+显著高于术前(P<0.05);且术后研究组CD4+、CD8+、CD3+显著低于对照组,CD4+/CD8+显著高于对照组(P<0.05),见表4。

表4 两组术后免疫功能指标比较
2.5肠道屏障功能指标与结肠癌术后恢复情况的相关性 恢复良好组D-Lac、DAO显著低于恢复较差组(P<0.05);见表5。D-Lac、DAO与结肠癌术后恢复情况呈显著负相关(P<0.05),见图2。

表5 恢复良好组和恢复较差组肠道屏障功能指标比较
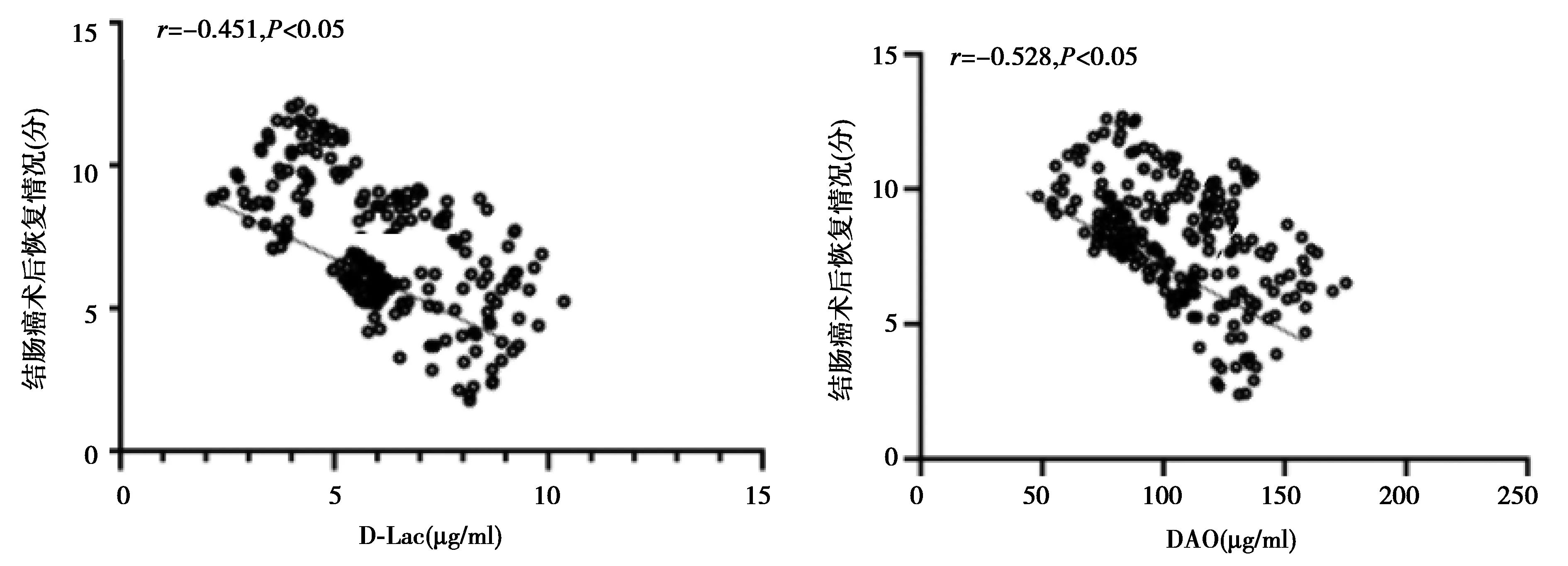
图2 肠道屏障功能指标与结肠癌术后恢复情况相关性
2.6影响肠道功能恢复的Logistic回归分析 D-Lac、DAO、麻醉方式是影响肠道功能恢复的独立危险因素(P<0.05),见表6。

表6 影响肠道功能恢复的Logistic回归分析
3 讨 论
作为消化内科常见恶性肿瘤,结肠癌以肠道菌群持续失调、病情呈进行性发展为特征直接引起患者死亡。随着手术治疗水平的提高,结肠癌根治术已能从较大程度上改善患者生存质量和复发率。但围术期仍存在许多亟待解决的问题,如结肠癌根治术对老年患者来说创伤更大、相关应激反应强烈。老年消化内科病房资料显示,老年结肠癌患者术后复发率是其他年龄患者的3倍〔6〕。杨华等〔7〕发现,影响结肠癌术后不良因素较多,而麻醉方式是影响结肠癌患者预后高危因素。临床一致认为,不同麻醉方式可引起不同程度的血流动力学、组织灌注及供氧改变,而这些都是与结肠癌患者预后密切相关的指标〔8〕。随着对肠道屏障学说的深入研究,有文献表明肠道屏障功能在反映疾病预后上具有更高敏感性〔9〕。探讨不同麻醉方式下结肠癌患者术后肠道屏障功能可为临床治疗提供新方向,也能明确该病预后评估指标。
由于手术器械、牵拉、内脏探查等引起严重应激反应,激活胃肠道凝血反应,导致血流量降低,同时炎症反应的发生会刺激机体消耗纤维蛋白原等凝血因子,造成胃肠黏膜萎缩、蠕动减慢。一项大型回顾性研究发现,肺癌患者使用丙泊酚麻醉药死亡率和并发症发生率低于吸入麻醉药〔10〕。宋晓华〔11〕指出,丙泊酚、七氟烷应用于结肠癌患者中,可缩短手术时间,显著降低麻醉副作用和短期死亡率。而严俨〔12〕指出全身麻醉联合硬膜外麻醉在改善手术情况、平衡患者身体各项功能的同时,还可减少癌症远处转移,提高短期生存率。根据临床试验结果可得,硬膜外麻醉可抑制内脏交感神经而激活副交感神经,使肠道屏障功能恢复〔13〕。另硬膜外麻醉对全麻产生的应激反应有一定抑制作用,减少对胃肠的麻痹作用,提高治疗效果。Liu等〔14〕研究表明,采用联合麻醉的胃癌患者肛门排气时间、住院时间较短,提示肠道功能改善更快。本研究结果与上述文献结果较为一致。为了探讨其主要作用机制,本研究排除ASA分级及Dukes分期的影响对该病机制进行探讨,主要通过胃肠屏障功能指标评估结肠癌术后情况。DAO是由交联纤维蛋白产生的反映机体纤溶亢进和高凝状态的纤溶标志物,人正常状态下时其在血液中含量很低,当机体存在纤维溶解活动时其在血液中含量明显升高。DAO主要分布于哺乳动物黏膜及黏膜上层,参与多胺代谢过程,研究表明DAO是反映胃肠功能障碍敏感性指标〔10〕。D-Lac在正常情况下几乎不表达,而李心笛等〔15〕建立小样本实验发现,严重感染或缺氧缺血状态下D-Lac水平异常升高,且与疾病严重程度呈显著正相关。本研究结果提示了DAO、D-Lac判断胃肠屏障保护效果的可行性。本研究结果还说明全麻组胃肠功能受损更严重,联合麻醉可减轻肠道屏障损伤。相关研究显示胃肠道应激反应的发生与机体T淋巴细胞亚群失衡有关,CD4+/CD8+比值异常是机体免疫功能紊乱的标志〔16〕。CD4+为辅助性T淋巴细胞,其作用是辅助免疫球蛋白(Ig)G、IgA、IgM合成〔17〕。CD8+主要为细胞毒性T淋巴细胞,其水平过高会引起CD4+/CD8+失衡,干扰B淋巴细胞功能,抑制抗体产生,最终导致机体免疫力降低〔18〕。本研究结果提示联合麻醉可改善免疫功能。本研究中麻醉方式为影响结肠癌患者术后肠道功能的高危因素,再次证实联合麻醉为更优方案。此外,本研究在分析D-Lac、DAO与结肠癌术后恢复情况关系时发现,其与该病转归呈显著相关关系,可能为预测结肠癌术后肠道屏障功能敏感性指标。
综上,七氟烷和丙泊酚全麻联合硬膜外麻醉能保护老年结肠癌患者术后肠道屏障功能,改善手术情况和预后;另在手术过程中应关注DAO、D-Lac值的变化,及时对疾病发展做出正确判断。

